
Читайте также:
|
Диагностика манифестных форм циррозов печени, осложненных портальной гипертензией, не вызывает затруднений. Перенесенный в анамнезе вирусный гепатит, злоупотребление алкоголем, жалобы на общую слабость, диспепсические расстройства, наличие желтухи, асцита, классических "печеночных знаков" ("лакированный язык", сосудистые звездочки, пальмарная эритема, гинекомастия), увеличение и уплотнение печени, а также селезенки, сосудистые анастомозы на животе позволяют в большинстве случаев поставить диагноз. Вместе с тем цирроз печени у значительного числа пациентов в течение нескольких лет или даже десятилетий может оставаться малосимптом-ным и впервые проявляться лишь при развитии таких осложнений, как кровотечение из варикозных вен пищевода или гепатоцеллюлярный рак. Достаточно скудная клиническая картина характерна для внепеченоч-ной формы портальной гипертензии, когда больные узнают о своем заболевании при случайном обнаружении спленомегалии или внезапно возникшем кровотечении из варикозных вен пищевода. В анамнезе отмечаются пупочный сепсис, интермит-тирующая лихорадка, хирургические вмешательства на органах брюшной полости, но чаще всего больные не могут сообщить никаких сведений о причине заболевания. В промежутках между кровотечениями большинство пациентов чувствуют себя удовлетворительно, что свидетельствует о хорошей функции печени.
Асцит, обычно возникающий после массивного кровотечения, исчезает после устранения анемии и гипопро-теинемии. В ряде случаев общая слабость, носовые, маточные кровотечения, анемия, обусловленные гипер-спленизмом, симулируют заболевания крови.
Клинические проявления синдрома Бадда—Киари имеют много общего с признаками внутрипеченоч-ного блока: наличие асцита, спленомегалии, расширенных варикозных вен пищевода, нередко билирубине-мии. Отличительной особенностью являются достаточно быстрое начало заболевания с болей в животе, повышения температуры, наличие расширенных вен нижней половины туловища, раннее появление асцита и отеков нижних конечностей. Окончательный диагноз может быть установлен только на основе показателей давления в системе верхней и нижней полых вен и кавографии. Исходом заболевания может быть выздоровление через 4—5 нед, связанное с реканали-зацией сосудов, или переход в хроническую форму — цирроз печени.
Цирроз печени у детей в целом протекает более благоприятно, чем у взрослых. Достаточно продолжительное время сохраняется компенсация функции печени и, следовательно, отсутствие общих жалоб. Кровотечения из варикозных вен пищевода наблюдаются у 4—10 % больных. Для детей первых 3 лет жизни характерно относительно быстрое развитие процесса, несколько большая выраженность гепатомегалии и
биохимических сдвигов, почти полное отсутствие признаков гипер-спленизма при наличии выраженной спленомегалии.
Диагностика синдрома портальной гипертензии и ее форм, оценка функционального состояния печени, выявление особенностей нарушения воротно-печеночного кровообращения невозможны без дополнительных лабораторных и специальных методов исследования. В лабораторных тестах обычно обнаруживаются анемия, снижение количества лейкоцитов и тромбоцитов, что связано с явлениями гиперспленизма, предшествующими кровотечениями. Снижение гемоглобина в ряде случаев объясняется увеличением объема плазмы, характерного для больных с асцитом. Тромбоцитопения при портальной гипертензии вызвана усилением секвестрации клеток в селезенке. На поздних стадиях, кроме того, определяется снижение функции тромбоцитов, в частности их агрегации, что связано с нарушением потребления арахидоновой кислоты, необходимой для синтеза простагландинов [Owen J., 1992], а также снижением содержания в тромбоцитах АТФ и 5-гидрокситриптамина [Laffi G., 1992].
Повышение уровня билирубина, альдолазы, трансфераз (ACT и АЛТ), лактатдегидрогеназы, особенно ее 4—5 фракций, снижение содержания холестерина и протромбина, диспро-теинемия, изменение осадочных проб, нарушения свертывающей системы крови, проявляющееся как замедлением тромбопластинообразования, так и гиперфибринолизом, свидетельствуют о высокой активности цирротического процесса, функциональной недостаточности печени, что не может не приниматься во внимание при определении показаний к хирургическому лечению, а в ряде случаев прогнозировать его результат [Соболева Л.В., 1997; Violi F., 1992].
В обследовании больных с портальной гипертензией все большее распространение получают неинва-
зивные и высокоинформативные методы исследования: ультразвуковое исследование, компьютерная томография, увеличиваются доступность и опыт применения магнитно-резонансной томографии [Гарбузен-ко Д.В., 1995; Старостин С.А., 1995; Моргунов Г.А., 1997]. Эти методы в настоящее время практически вытеснили радиоизотопные исследования, которые менее надежны и не позволяют применять их как стандартные, особенно в ранней диагностике.
Ультразвуковое исследование при портальной гипертензии позволяет выявить неровный контур, измененную эхогенность печени, расширенную воротную вену, ее обструкцию, рубцовое изменение или наличие тромбоза, скопление сосудов при кавернозной трансформации, расширенную сеть коллатералей [Бац-ков С.С., 1996].
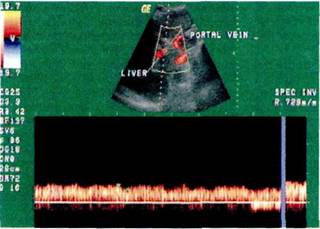
Сочетание ультразвукового исследования с дуплексной сонографией значительно повышает чувствительность метода и становится незаменимым при подозрении на стеноз или тромбоз воротной, печеночной или нижней полой вены. Определение характера, направления и объемной скорости кровотока в воротной вене [Феоктистова Е.В., 1997; Bolondi L., 1991; Colli A., 1994; Lafortune M., 1995] позволяет планировать объем оперативного вмешательства и оценивать его результаты (рис. 10.1).
По данным K.Haag и соавт. (1999), диаметр воротной вены, превышающий 1,25 см, а также скорость кровотока в системе воротной вены менее 21 см/с указывают на наличие портальной гипертензии с чувствительностью и специфичностью, равными 80 %. Если индекс застоя (отношение площади поперечного сечения воротной вены к средней скорости кровотока по ней) превышает 0,1, то портальная гипертензия диагностируется с чувствительностью и специфичностью 95 %. В то же время давление в системе воротной вены и градиент портосистемного давления слабо кор-
|
Рис. 10.1. Сонограмма воротной вены. Признаки портальной гипертензии со снижением линейной скорости кровотока(сред-няя скорость кровотока 0,1 м/с, резистивный индекс 0,39).
релируют с сонографическими показателями, что не позволяет определить степень портальной гипертензии.
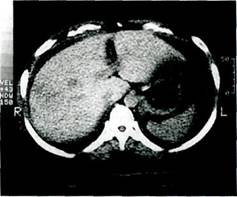
Компьютерная томография, особенно с внутривенным введением контрастного вещества, позволяет выявить неровность поверхности печени, определить ее размеры, визуализировать воротную и печеночные вены, коллатеральные сосуды и увеличенную селезенку [Tsushima Y., 1999] (рис. 10.2, 10.3).
Под контролем УЗИ и КТ возмож-
но выполнение прицельной биопсии печени с минимальным риском повреждения других органов. Пункци-онная биопсия играет ключевую роль в установлении этиологии цирроза печени и определении его активности [Kondo F., 1990]. В ряде случаев возможно выполнение биопсии транс-югулярным доступом (асцит, нарушения свертывания крови), особенно при повторных пункциях с целью определения степени прогрессирова-ния заболевания.

|
|
Рис. 10.2. Компьютерная томограмма без контрастирования при циррозе печени (класс В по Child). Увеличенная печень с неоднородным поглощением.
1 — хвостатая доля печени, 2 — правая доля печени.
Рис. 10.3. Компьютерная томограмма без контрастирования при циррозе печени (класс С по Child). Уменьшение размеров печени, расширение борозд, увеличенное, неоднородное поглощение, сплено-мегалия, асцит).
Эндоскопия — лучший метод визуализации варикозно-расширенных вен пищевода и желудка, степень расширения которых коррелирует с частотой возникновения кровотечения [Sherlock S., 1990]. Применение эндоскопической эхоскопии значительно расширяет возможности метода, позволяет получать изображение большей части портальной вены, ее коллатералей, прилегающих к гас-троэзофагеальной зоне [Caletti G. et al., 1995]. Ангиографические методы диагностики в настоящее время используются при планировании хирургического или эндоваскулярного вмешательства [Гончаров М.Ю., 1996; Таразов П.Г., 1996].
Современные ангиографические технологии с использованием катетеров малого диаметра, малотоксичных низкоосмолярных контрастных веществ и дигитальной субтракцион-ной съемки достаточно безопасны и высокоинформативны. Для получения наиболее полных сведений о всех гемодинамических нарушениях при ангиографическом исследовании необходимо изучение не только основного портального русла, но и путей притока и оттока крови, что достигается последовательной катетеризацией сосудистых бассейнов чревного ствола, воротной вены, нижней полой и печеночных вен. Обследование производят в специально оборудованной рентгенооперационной с использованием набора моделированных катетеров, пункционных игл и проводников (рис. 10.4, 10.5).
Под местной анестезией осуществляют пункцию и катетеризацию как правило, правой бедренной артерии и вены (рис. 10.6—10.8). Затем артериальный катетер проводят в аорту и чревный ствол, венозный — в нижнюю полую вену, при необходимости—в печеночные вены. Автоматическая инъекция контрастного вещества с одновременной регистрацией изображения позволяет проследить все фазы кровотока. На возвратных спленопортограммах отмечают лока-

Рис. 10.4. Венозная фаза мезентерико-графии у больного с внепеченочной формой портальной гипертензии. Коллатеральная сеть в воротах печени, обеднение внутриорганного сосудистого рисунка, интенсивное шунтирование крови через варикозные вены пищевода.
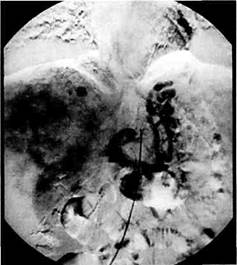
Рис. 10.5. Венозная фаза целиакографии. Опухоль печени окклюзирует воротную вену. Расширение вен желудка и пищевода с кровотечением из них.
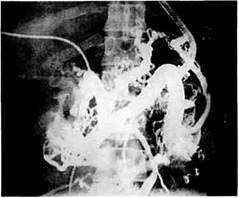
Рис. 10.6. Чрескожная чреспеченочная портография при тромбозе воротной вены.
лизацию воротной вены и ее ветвей. Чрескожная чреспеченочная пункция и катетеризация воротной вены осуществляются под местной анестезией посредством прокола грудной клетки и паренхимы печени при задержанном дыхании по средней подмышечной линии на уровне нижнего края плеврального синуса (седьмое,
восьмое, девятое межреберья). Выбор плоскости и глубины пункции значительно облегчается при использовании в качестве ориентиров проводника в печеночной артерии и катетера в нижней полой, обращенного изгибом в латеральную сторону. Пунктировать воротную вену таким образом удается в 98 % случаев. По окончании исследования канал в паренхиме печени пломбируется окси-целодексом или гемостатической губкой, пропитанной рентгеноконтра-стным веществом. Риск внутри-брюшного кровотечения значительно снижается при использовании трансюгулярного доступа. При этом под местной анестезией осуществляется пункция правой яремной вены. Катетер проводят и устанавливают в одну из печеночных вен, затем с помощью специальной иглы выполняют пункцию внутрипеченочной ветви воротной вены и ее катетеризацию. Канал в паренхиме печени в последующем дилатируется баллонным катетером и устанавливается стент. Изучение анатомических особен-

|

|
Рис. 10.7. Нижняя кавография. Окклюзия нижней полой вены на уровне впадения печеночных вен. Расширенная коллатеральная сеть венозных сосудов.
Рис. 10.8. Нижняя кавография. Сдавле-ние нижней полой вены и печеночных вен эхинококковой кистой. Обходное коллатеральное шунтирование через вены поясничного сплетения.
ностей селезеночной, печеночной артерий, воротной вены и ее притоков, нижней полой и печеночных вен имеет большое значение при решении вопроса об операции. Катетеризация сосудистых бассейнов используется при этом и для определения давления. Кроме прямых методов портоманометрии, существуют способы с заклиниванием катетера в печеночных венах, измерение давления в варикозных венах пищевода, которое коррелирует с портальным давлением.
Визуализация и тензиометрия сосудов портального русла могут быть дополнены оценкой печеночного кровотока методами разведения красителей и их экстракции из плазмы, применением электромагнитных флоуметров, хотя в последние годы предпочтение в определении кровотока отдается методам, основанным на эффекте Допплера.
Как показывает опыт нашей клиники, ангиографические методы и данные манометрии позволяют достаточно точно определить стадию патологического процесса и динамику перестройки воротно-печеночно-го кровообращения при портальной гипертензии.
Ангиоархитектоника в компенсированной стадии портальной гипертензии характеризуется лишь умеренным расширением и небольшой извитостью селезеночной артерии, увеличением печени и селезенки. Отмечается некоторая тенденция к замедлению венозной фазы целиакогра-фии. Внутрипеченочный сосудистый рисунок обеднен лишь по периферии органа, а внутрипеченочная портальная ангиоархитектоника мало отличается от нормы (рис. 10.9). Среднее портальное давление в этой стадии заболевания составляет 283,0 ± 12,4 мм вод. ст.
В субкомпенсированной стадии портальной гипертензии селезеночная артерия удлиняется с появлением патологической извитости. Расширяется не только селезеночная, но
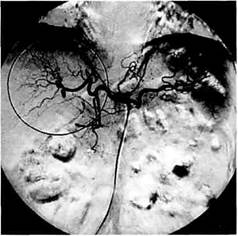
Рис. 10.9. Целиакография при компенсированной стадии портальной гипертензии. Деформация и обеднение внут-рипеченочного артериального сосудистого рисунка.
и печеночные, а также желудочно-сальниковая артерии. Печень имеет тенденцию к уменьшению, а селезенка продолжает прогрессивно увеличиваться, отмечается явное замедление наступления венозной фазы целиа-кографии. Помимо резкого обеднения артериального сосудистого рисунка печени, присоединяются нарушения внутрипеченочной портальной ангиоархитектоники, появляется штопорообразная извитость артериальных разветвлений, расширяется не только селезеночная, но и воротная вена. Для этой стадии заболевания характерно изменение портального кровотока в направлении частично гепатофугального. Ретроградное контрастирование варикозных вен пищевода и желудка происходит через левую желудочную и короткие желудочные вены. Среднее портальное давление составляет 393,6 ± ± 11,6 мм вод.ст. (рис. 10.10; 10.11). В декомпенсированной стадии отмечается удлинение не только селезеночной, но и всех печеночных артерий. Селезенка достигает больших размеров, наступление венозной фа-
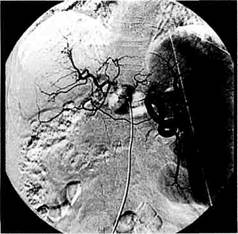
Рис. 10.10. Расширение селезеночной артерии, увеличение размеров селезенки на целиакограмме при субкомпенсиро-ванной стадии портальной гипертензии.
зы значительно замедляется. В то же время печень резко уменьшается с нарушением артериальной и портальной ангиоархитектоники. Сосу-
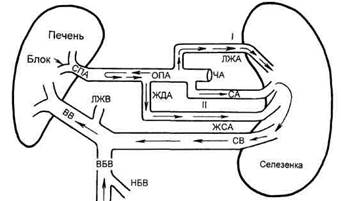
ды деформированы, сужены, извитые, с участками стенозирования и окклюзии. Отмечается выраженный гепатофугальный кровоток с ретроградным контрастированием конгломерата варикозных вен пищевода и кардии через левую желудочную, короткие желудочные вены, развитой коллатеральной сети сосудов в бассейнах верхней и нижней брыжеечных и пупочной вен. Среднее портальное давление составляет 409,0 ± ± 12,2 мм вод.ст. (рис. 10.12; 10.13). Таким образом, при циррозах печени раньше всего вовлекается в процесс внутрипеченочная артериальная, затем внутрипеченочная венозная системы. Вначале расширяется селезеночная, затем печеночные и желу-дочно-двенадцатиперстная, в последующем — все артерии чревного ствола. Прослеживаются два дополнительных пути артериопортального шунтирования крови на уровне селезенки: а) левая желудочная артерия-селезенка—воротная вена; б) общая печеночная артерия—гастродуоде-
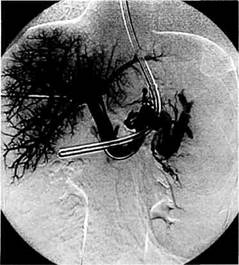
Рис. 10.11. Чреспеченочная портогра-фия. Стадия субкомпенсации портальной гипертензии. Деформация концевых веточек воротной вены. Размеры печени в пределах нормы.

Рис. 10.12. Стадия декомпенсации портальной гипертензии. На целиакограмме — резкое обеднение внутрипеченочного артериального рисунка, расширение селезеночной артерии, значительное увеличение размеров селезенки.
нальная—желудочно-сальниковая артерия—селезенка—воротная вена. Селезенка прогрессивно увеличивается, а печень постепенно уменьшается. Наряду с гепатофугальным кровотоком появляется опасность возникновения профузных пищеводных кровотечений из варикозных вен пищевода и кардии (рис. 10.14).
По данным прямой чрескожной чреспеченочной портографии, у 68,2 % больных с портальной гипер-тензией основным является гастро-эзофагеальный путь шунтирования через варикозные вены пищевода в систему верхней полой вены. Чаще всего варикозные вены пищевода контрастируются через резко расширенную левую желудочную вену — в 69,4 % случаев, реже через короткие желудочные вены — в 10,3 %, одновременно через левую желудочную и короткие желудочные вены — 20,1 %, крайне редко через верхнеполюсную вену селезенки — 0,2 %. Количество коллатералей варьирует: левая желудочная вена — от 1 до 3 вен, короткие желудочные вены — от 2 до 5—6 вен. Другим притоком воротной вены, участвующим в портокавальном шунтировании, является нижняя брыжеечная вена, которая в наших исследованиях контрастировалась ретроградно в 23 % случаев. При этом одновременно визуализировались варикозные вены пищевода и желудка.

Рис. 10.13. Чреспеченочная порто графил. Стадия декомпенсации портальной гипертензии. Уменьшены размеры печени. Деформация внутрипеченочного портального рисунка. Развитая сеть коллатеральных сосудов в гастроэзофагеаль-ной зоне.
У 6,2 % больных выявляется расширенная пупочная вена и развитая сеть вен передней брюшной стенки. Анализ связи средней величины портального давления и вариантов наиболее часто наблюдаемых коллатеральных путей показал отсутствие корреляции между этими показателями.
Таким образом, у больных с портальной гипертензией, несмотря на наличие указанных естественных порто-
|
Рис. 10.14. Коллатеральное (артериальное) кровообращение в гепатоли-енальной системе у больных с циррозом печени и портальной гипертензией.
системных шунтов, портальное давление остается высоким. Они не способны обеспечить достаточную декомпрессию воротной вены. Портокаваль-ное шунтирование через расширенные нижнюю брыжеечную вену, пупочную вену, внутрипеченочные шунты не предотвращает возникновения варикозных вен пищевода и желудка. Дифференциальная диагностика портальной гипертензии необходима с заболеваниями, которые сопро-
вождаются спленомегалиеи, такими как хронический миелолейкоз, рети-кулез, болезнь Гоше, гемолитическая анемия и др. Гигантские кисты яичника могут ошибочно приниматься за асцит, часто больным выполняют неоднократный парацентез с эвакуацией жидкости. Кровотечение из варикозных вен пищевода и желудка нередко принимают за язвенное или раковое, подвергая пациентов оперативному лечению.
Дата добавления: 2015-10-21; просмотров: 90 | Нарушение авторских прав
| <== предыдущая страница | | | следующая страница ==> |
| Портальная гипертензия | | | Лечение |