
Читайте также:
|
Наиболее распространенной клинической классификацией является классификация, предложенная Ue-по и соавт. (1967) и модифицированная E.Lupi-Herrera и соавт. (1977), в которой авторы все виды поражения условно подразделили на 4 типа (рис. 5.69):
• I — изолированное вовлечение в процесс ветвей дуги аорты. Его принято называть по имени авторов [Shimizu, Sano, 1951], впервые подробно описавших клиническую картину поражения указанной локализации;
• II — поражение только торако-абдоминального сегмента аорты с висцеральными ветвями и почечными артериями, без вовлечения ветвей дуги аорты [Kimoto, 1960]. Иногда его ошибочно называют «атипической» коарктацией аорты;
• III или смешанный тип [Inada, 1969] — комбинация этих двух вариантов.

|
| Рис.5.69. Типы поражения аорты по классификации E.Lupi-Herrera и др. (1977). |
Учитывая частое поражение воспалительным процессом легочной артерии и ее ветвей, E.Lupi-Herrera и соавт. (1977) предложили выделять IV тип поражения, при котором могут поражаться любые отде-
лы аорты, но с обязательным вовлечением легочной артерии.
С 1984 по январь 2000 г. мы обследовали и подвергли медикаментозному или хирургическому лечению 161 пациента с неспецифическим аортоартериитом. Согласно классификации H.Ueno, у 48 (29,2 %) больных диагностировали I тип поражения, у 26 (15,3 %) больных - II тип; у 87 (56,5 %) - III тип поражения аорты. Острая стадия заболевания на момент поступления зафиксирована у 52 пациентов, под-острая — у 38 больных, хроническая стадия процесса — у 71 больного. Средний возраст составил 32,5 года. До 10 лет было 4 больных; от 10 до 20 лет — 28; от 21 года до 30 лет — 42; от 31 года до 40 лет — 57; от 41 года до 50 лет — 28; старше 50 лет — 4 больных. Лиц мужского пола было 36 (22,4 %), женского — 125 (77,6 %).
Итак, для неспецифического аор-тоартериита характерно множественное и притом сегментарное поражение с наличием стенозов, окклюзии или образованием аневризм (значительно реже) одновременно у одного и того же больного, что и обусловливает крайне многообразную и многоликую клиническую манифестацию заболевания [Покровский А.В., 1991; Lupi-Herrera Е. et al., 1977; Yokoyama et al., 1990].
Именно потому А.В.Покровский (1979) различает 3 анатомических варианта поражения аорты — сте-нозирующий, аневризматический и деформирующий, т.е. случаи, когда просвет аорты сохранен, однако имеются утолщение стенки аорты и стенозы устий магистральных артерий.
Частота встречаемости неспецифического аортоартериита среди мужчин и женщин в отдельных регионах мира различна. Так, в Японии это соотношение, по данным различных авторов, варьирует от 1:8,5 до 1:2,4; в России — от 1:2,4
до 1:7,1. В то же время в Индии, арабских странах, Китае и странах Южной Африки незначительно преобладают лица женского населения — от 1:2,1 до 1,1 [Арабидзе Г.Г. и др. 1980; Покровский А.В., 1990; Subramanyan et al., 1989; Ishikawa К., 1994; Al-Dalaan et al., 1994].
В наших наблюдениях также преобладали женщины — соотношение 1:3,8. Интересные данные приводит Г.А. Лыскина (1994) в отношении неспецифического аортоартериита у детей. Так, в 78 % случаев первые симптомы заболевания возникли после 7 лет. У детей после 7 лет соотношение между заболевшими мальчиками и девочками составляет 1:7,5, но при появлении заболевания в более раннем возрасте различия нивелируются (соотношение 1:1,5) [Насонов Е.Л. и др., 1999].
Клиническая картина неспецифического аортоартериита очень многообразна и многолика, что обусловлено прежде всего мозаич-ностью поражения тех или иных артериальных сегментов. В то же время характерны ножницы между клиническими симптомами заболевания и морфологическими изменениями аорты и магистральных артерий. Тяжесть поражения сосудов всегда больше, чем клинические проявления заболевания.
В подавляющем большинстве случаев диагноз неспецифического аортоартериита может быть поставлен уже при первичном осмотре больного только на основании опроса стандартного ангиологиче-ского исследования, включающего аускультацию сосудов и измерение АД на всех конечностях.
А.В.Покровский (1979) в картине заболевания выделяет 10 клинических синдромов:
• общевоспалительных реакций;
• поражения ветвей дуги аорты;
• стенозирования нисходящей грудной аорты или коарктацион-ный синдром;
• вазоренальной гипертензии;
• хронической абдоминальной ишемии;
• поражения бифуркации аорты;
• коронарный, или так называемые коронарииты;
• аортальной недостаточности;
• поражения легочной артерии;
• аневризматический.
Наиболее часто встречаются синдромы поражения ветвей дуги аорты, коарктационный, вазореналь-ной гипертензии и общевоспалительных проявлений.
Синдром общевоспалительных реакций (общие, кардиальные и легочные симптомы) фиксируют в остром периоде заболевания. В этом периоде отмечают потливость, немотивированные подъемы температуры, воспалительные изменения крови, ускорение СОЭ, положительную реакцию на С-ре-активный белок. Нередко больные жалуются на боль по ходу магистральных артерий. Возможны одышка и сердцебиение. Кардиальные симптомы могут быть обусловлены еще и развивающимся коронариитом, а легочные симптомы — наличием поражения ветвей легочной артерии. В целом общевоспалительные реакции, по данным Национального комитета Японии по изучению аортита, наблюдают у 2/3 больных. В наших наблюдениях, по данным ретроспективного анализа, 72 % больных отмечали симптомы, обусловленные общевоспалительными проявлениями. Нередко этот синдром предшествует стадии гемодина-мически значимых нарушений.
Синдром поражения ветвей дуги аорты — наиболее частое проявление этого заболевания. Среди бра-хиоцефальных артерий чаще всего поражаются подключичные артерии, особенно левая (рис. 5.70). Клиника поражения включает в себя симптомы, обусловленные ишемией верхней конечности, и симптомы ишемии головного мозга. Основными жалобами у больных, страдающих ишемией верхних

Рис. 5.70. Ангиограмма больной М., 24 лет. Множественное поражение ветвей дуги аорты. Стрелками обозначены окклюзия левой и правой подключичных артерий.
конечностей, являются слабость в руках, онемение и быстрая утомляемость рук при физической нагрузке. В той или иной степени симптомы ишемии верхних конечностей наблюдают более чем у 90 % больных с поражением подключичных артерий.
Клинические проявления транзи-торных ишемических атак характеризуются приступами потери сознания, нарушения зрения вплоть до слепоты, преходящими парезами и параличами, головокружениями с развитием шаткости и потери равновесия. В большинстве случаев эти симптомы фиксируют у больных с разомкнутым виллизиевым кругом.
В то же время именно при этой локализации НАА возможна наибольшая разница между обширным объемом поражения ветвей дуги аорты и скудостью клинической симптоматики. Более чем у 50 %
больных при поражении брахиоце-фальных артерий течение заболевания неврологически асимптомное [Юдин В.И., 1993]. Лишь 11 % больных с поражением ветвей дуги аорты до момента поступления в клинику перенесли острое нарушение мозгового кровообращения [Зотиков А.Е., 1987].
Подключичные артерии поражаются наиболее часто во втором и третьем сегментах. Этим можно объяснить редкость возникновения позвоночно-подключичного синдрома обкрадывания по сравнению с аналогичными поражениями при атеросклерозе.
Диагностика поражения брахио-цефальных артерий, как правило, не затруднена. Результаты исследования свидетельствуют, что стандартное ангиологическое исследование больных с поражением бра-хиоцефальных артерий позволило предположить диагноз неспецифического аортоартериита у 97 % больных.
Наиболее часто регистрировали отсутствие пульсации на одной или обеих лучевых артериях (79 %), систолический шум в надключичной области при поражении подключичных артерий (73 %), систолический шум над общими сонными артериями (51 %). Однако характер шума и его интенсивность не имели прямой корреляции со степенью стеноза, выраженностью поражения сосудов. Более того, при окклюзии всех брахиоцефальных артерий с развитием так называемого синдрома лысой дуги у ряда больных систолический шум не определялся. Градиент АД между верхними конечностями выявлен у 48 %. У больных с односторонними поражениями уровень давления на пораженной конечности статистически достоверно был ниже, чем на здоровой стороне, в среднем на 56+7,1 мм рт.ст.
В диагностике синдрома решающую роль играют дуплексное ска-
нирование и рентгеноконтрастное исследование.
Целью дуплексного сканирования прежде всего является оценка:
• морфологических изменений в пораженных артериях;
• состояния внутренних сонных артерий у больных со стенозами или окклюзиями общих сонных артерий.
В.И.Юдин (1993) указал на ультразвуковые особенности, характерные для неспецифического аортоартериита. Характерным для НАА этой локализации было утолщение стенок общих сонных артерий максимально до 4,0—4,5 мм. Толщина стенок прямо коррелировала с выраженностью воспалительного процесса. При острой воспалительной фазе толщина стенок общих сонных артерий составила 3,3+0,21, в то время как при хроническом процессе ее средние показатели были 1,9+0,17. Стенки артерии — с четкими, ровными контурами при хронической стадии процесса. Расплывчатые контуры, нечеткая диф-ференцировка от паравазальной клетчатки наружных слоев пораженных артерий свидетельствовали о продолжающемся воспалении. Неравномерные включения подтверждали кальциноз артерий, что в свою очередь говорило о давности имеющегося процесса. За счет пролонгированных сегментарных стенозов даже у больных с гемо-динамически незначимыми стенозами все скоростные показатели были увеличены. В связи с этим оценка степени стеноза на основании скоростных величин при неспецифическом аортоартериите затруднена.
Чрезвычайно важна оценка состояния внутренних сонных артерий у больных со стенозами или окклюзиями общих сонных артерий, так как от их проходимости в значительной степени решался вопрос о целесообразности оперативного вмешательства.
До настоящего времени рентге-ноконтрастное исследование остается золотым стандартом диагноза неспецифического аортоартериита. Многолетние исследования позволили выявить ангиографическую семиотику неспецифического аортоартериита, для которого характерно множественное поражение ветвей дуги аорты вплоть до развития синдрома лысой дуги.
По характеру поражения в подключичных артериях преобладают окклюзии. Подключичные артерии чаще поражаются во втором и третьем сегментах. Так, изолированное поражение первого сегмента у больных с поражением ветвей дуги аорты нами было зафиксировано в 13 % случаев; второго и третьего сегментов — в 70 %; тотальная окклюзия подключичных артерий и дистального артериального русла — в 17 % случаев. Именно этим мы объясняем нечастое возникновение позвоночно-подключичного синдрома обкрадывания, который был выявлен только у 9 % больных с поражением ветвей дуги аорты. Почти в 1/3случаев налицо вовлечение устий позвоночных артерий.
Для неспецифического аортоартериита характерны пролонгированные поражения общих сонных артерий. Диффузные сужения плавно переходят в неизмененные участки. Нередко общие сонные артерии сохраняют нитевидный просвет и процесс распространялся вплоть до бифуркации, иногда с распространением на нее. Однако, как правило, внутренние сонные артерии остаются проходимыми. Окклюзии внутренних сонных артерий мы наблюдали лишь в 6 % случаев. Подробная картина поражения брахиоцефальных артерий может быть получена при МРТ.
Синдром стенозирования нисходящей грудной аорты или коаркта-ционный синдром обусловлен поражением нисходящей аорты ниже
отхождения левой подключичной артерии. Чаще процесс распространяется до уровня диафрагмы. У ряда больных вовлекаются вся брюшная аорта и висцеральные артерии.
Основные жалобы — головная боль, быстрая утомляемость нижних конечностей при физической нагрузке, сердцебиение и одышка при нагрузке (у 2/3больных).
Основной особенностью клинического течения этого синдрома является наличие разных уровней систолического давления в верхней и нижней частях тела. Диагностика базируется на определении пульсации на артериях нижних конечностей, аускультации и измерения АД на верхних и нижних конечностях.
При пальпации пульсация на бедренных артериях нередко ослаблена. При аускультации характерны места локализации систолического шума: сзади слева от позвоночника на уровне VIII—XII грудных позвонков и в эпигастральной области. Как правило, при стенозе нисходящего отдела грудной аорты в этих точках выслушивается грубый систолический шум.
При изолированном поражении торакоабдоминального сегмента уровень систолического давления на нижних конечностях меньше, чем на верхних, причем градиент давления между верхними и нижними конечностями варьирует от 30 до 100 мм рт.ст. Для определения истинного градиента АД необходимо его измерять на обеих верхних конечностях, а также между правой верхней и нижними конечностями, так как подключичные артерии, особенно левая, часто вовлекаются в процесс.
В диагностике этого синдрома имеют большое значение рентгенография органов грудной полости, компьютерная томография, ультразвуковая эхолокация торакоабдоми-нальной аорты. Однако решающая роль принадлежит ангиографии.

Рис. 5.71. Компьютерная томография. Стрелкой обозначен циркулярный кальциноз нисходящего отдела грудной аорты.
Обычное рентгенологическое исследование в большинстве случаев позволяет поставить правильный дифференциальный диагноз между аортитом и истинной коарктацией аорты.
Во второй косой проекции у больных НАА пищевод, как правило, не бывает деформирован. В отличие от истинной коарктации у бо-

Рис. 5.72. Ультразвуковое исследование брюшной аорты в В-режиме. Стрелками обозначено резкое утолщение стенок торакоабдоминального отдела аорты. Выраженный перипроцесс вокруг верхней брыжеечной артерии с сохранением ее просвета.
льных с неспецифическим аортоар-териитом сохранена аортальная дуга (клюв аорты). Узуры краев IX— XII ребер могут быть зарегистрированы как при коарктации, так и при неспецифическом аортоарте-риите, однако при неспецифическом аортоартериите это встречается значительно реже.
Для лиц молодого возраста па-тогномоничным рентгенологическим симптомом неспецифического аортоартериита является выраженный кальциноз стенок аорты. По данным Sunamori и соавт. (1976), кальциноз аорты свидетельствует о давности процесса — не менее 5 лет (рис. 5.71).
Компьютерная томография с контрастированием в диагностике этого синдрома служит для уточнения степени и распространенности кальциноза аорты, что играет весьма важную роль как для уточнения диагноза неспецифического аортоартериита, так и для предстоящего оперативного вмешательства. Тотальный кальциноз аорты может быть противопоказанием для протезирования торакоабдоминального отдела аорты.
При дуплексном сканировании
характерным признаком неспеци
фического аортоартериита является
резкое утолщение аортальной стен
ки, которая, по данным В.И.Юди
на (1993), достигала у некоторых
больных 12—14 мм (рис. 5.72). При
продолжающемся воспалении
средняя толщина аортальной стенки составила 9,3±0,9, а толщина стенки у больных с хронической стадией процесса — в среднем 5,3±0,56, т.е. она достоверно снижалась по мере стихания воспалительных изменений. Столь выраженной гипертрофии стенки аорты не бывает ни при какой другой патологии.
У больных с данным синдромом обязательна ангиография как грудного, так и брюшного отдела аорты в 2 проекциях. Это обусловлено
тем, что при неспецифическом аор-тоартериите в большинстве случаев в процесс вовлекаются почечные и висцеральные артерии. Наиболее резкое сужение обычно локализуется в наддиафрагмальном отделе аорты (рис. 5.73). Обычно зона поражения достаточно длинная, сужение конусовидное. Коллатеральная сеть развита хуже, чем при истинной коарктации аорты. Нередки множественные деформации аорты, у некоторых больных имеется второй участок стеноза, располагающийся в абдоминальном сегменте. При измерении АД выше и ниже сужения всегда фиксируют его градиент.
Большие диагностические возможности в выявлении этой локализации поражения имеют МРТ и электронно-лучевая, а также спиральная томография.
Синдром вазоренальной гипертен-зии наблюдают при поражении почечных артерий. Частота встречаемости этого синдрома неодинакова в различных исследованиях. Так, Talwar и соавт. обнаружили артериальную гипертензию в 88 % случаев; Das и соавт. (1982) - в 58,2 %; Majumbar и соавт. (1982) — в 62,7 %; А.В.Покровский (1979) - в 55 % случаев.
Изолированное поражение почечных артерий при неспецифическом аортоартериите наблюдают редко. Чаще поражение почечных артерий сочетается с поражением ветвей дуги аорты или торакоабдо-минального отдела аорты. Стеноз почечной артерии, как правило, располагается в устье или первом сегменте. Окклюзии почечной артерии регистрируют значительно реже.
Основные жалобы — головная боль, одышка, боль в области сердца, обусловленная системной ги-пертензией. Поражение почечных артерий приводит к более высокой артериальной гипертензии, чем при коарктационном синдроме.
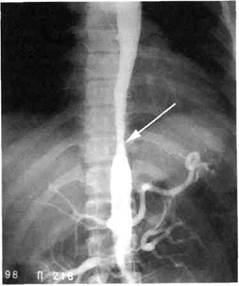
Рис. 5.73. Ангиограмма больной Б., 24 лет. Конусовидный стеноз нисходящего отдела грудной и торакоабдоми-нальной аорты (показано стрелкой), стеноз обеих почечных артерий.
Для этого синдрома типично повышение систолического давления до 180—250 мм рт.ст., диастоличе-ского давления — до 100—160 мм рт.ст.
Учитывая сочетанный характер поражения при неспецифическом аортоартериите, истинный уровень АД можно определить лишь при измерении его на четырех конечностях. Иногда при поражении обеих подключичных артерий и то-ракоабдоминального сегмента аорты при наличии ВРГ давление на верхних конечностях может не определяться или оставаться в норме.
Истинный уровень АД у таких больных может быть определен только при зондировании аорты.
Большое значение в диагностике имеет аускультация, при которой почти в 80 % случаев диагностируют систолический шум в эпигастраль-ной области.

Рис. 5.74. Магнитно-резонансная ангиография с контрастированием. Стрелками обозначены стенозы обеих почечных артерий (рисунок предоставлен докт. мед. наук A.M. Чихладзе).
В диагностике этого синдрома наиболее информативны ультразвуковое дуплексное сканирование и ангиография. Для поражения почечных артерий характерен ограниченный участок стеноза, поэтому при дуплексном сканировании важное значение приобретают локальное повышение скорости и асимметрия кровотока по обеим почечным артериям. МРА обнаруживает поражение аорты и почечных артерий, однако картина более ясна обычно при ангиографическом исследовании, которое позволяет уточнить характер и протяженность поражения (рис. 5.74). При аортите данной локализации нередко даже при окклюзии почечной артерии ее дистальный участок остается проходимым.
Синдром хронической абдоминальной ишемии (СХАИ) составляет, по данным литературы, от 5 до 66 % [Giordano et al., 1995]. Весьма редко наблюдается у больных без вовлечения в процесс торакоабдо-минального отдела аорты или почечных артерий. По данным А.В.Покровского (1979), СХАИ клинически проявляется лишь у 25 % больных, у которых в процесс вовлекаются висцеральные ветви.
Редкость его проявления обусловлена хорошими коллатеральными путями компенсации кровообращения.
Наиболее часто компенсация кровообращения осуществляется за счет нижней брыжеечной артерии через дугу Риолана.
Клинически выделяют 2 формы абдоминальной ишемии:
• недостаточность кровообращения в бассейне чревного ствола. При этой форме доминирует болевой синдром. Боль, как правило, возникает на высоте пищеварения;
• недостаточность в системе брыжеечной артерии. Преобладают расстройства функции кишечника. Характерные проявления — неустойчивость стула, беспричинная смена поноса запором. Иногда больные значительно худеют.
Диагностика СХАИ в первую очередь связана с аускультацией: под мечевидным отростком обычно выслушивается грубый систолический шум.
Дуплексное сканирование и двухпроекционная ангиография являются приоритетными исследованиями.
При дуплексном сканировании резко утолщены стенки чревного ствола и верхней брыжеечной артерии. УЗИ позволяет определить протяженность пораженного сегмента и оценить степень стеноза артерии, а также состояние диста-льного артериального русла. Это имеет принципиальное значение для выбора метода оперативного вмешательства.
При рентгеноконтрастном исследовании именно в боковой проекции удается визуализировать стеноз чревного ствола и верхней брыжеечной артерии. Сужения, как правило, локализуются в устье. При поражении торакоабдоминального отдела аорты первыми вовлекаются в процесс чревный ствол и верхняя брыжеечная артерия, при локализации процесса в инфраренальном
отделе аорты преимущественно страдают нижняя и верхняя брыжеечная артерии.
Установлено, что ни при каком из других известных заболеваний коллатерали между висцеральными артериями не бывают столь сильно развитыми, как при неспецифическом аортоартериите. Развитая дуга Риолана, заполняющаяся ретроградно и выявляемая при ангиогра-фическом исследовании у пациентов молодого возраста, является па-тогномоничным симптомом неспецифического аортоартериита (рис. 5.75). Такую же картину поражения можно выявить при электронно-лучевой или спиральной томографии.
Синдром поражения бифуркации аорты объединяет поражение инф-раренального отдела и подвздошных артерий. Частота выявления этого синдрома при неспецифическом аортоартериите составляет 18-20 % (А.В. Покровский). При этом у 25 % больных в процесс вовлекаются артерии нижних конечностей ниже пупартовой связки, чаще — бедренные артерии.
Основными симптомами являются признаки ишемии нижних конечностей и тазовых органов: боль в нижних конечностях, перемежающаяся хромота, слабость в нижних конечностях и их похолодание. Нередко, особенно при поражении аорты, наблюдают высокую перемежающуюся хромоту с болью в ягодичных и мышцах бедра.
Почти у 50 % больных с этим синдромом нарушена половая функция, чаще проявляющаяся расстройством эрекции. Весьма вероятно, что в генезе возникновения этих симптомов важную роль играет окклюзия внутренних подвздошных и поясничных артерий.
Основными клиническими симптомами являются ослабление или отсутствие пульсации АД на нижних конечностях. Над брюшной аортой и бедренными артериями выслушивается систолический шум.

Рис. 5.75. Компенсация кровообраще
ния при окклюзии чревного ствола и
верхней брыжеечной артерии осущест
вляется за счет развитой дуги Риолана
(обозначено стрелкой), функциониру
ющей в краниальном направлении (ан-
гиографический патогномоничный
признак НАА).
Диагностику проводят с учетом измерения АД, ЛПИ, дуплексного сканирования и ангиографического исследования. Последнее при данном синдроме имеет приоритетное значение. Ангиографическая картина характеризуется стенозом или окклюзией инфраренального отдела аорты. При этом бедренные и подвздошные артерии нередко остаются интактными или мало изменены.
Коронарный синдром, или так называемые коронарииты, встречается не более чем у 8—10 % больных [Subramanyan et al., 1989; Talwar et al., 1991). Первое сообщение о вовлечении коронарных артерий в патологический процесс было опубликовано в 1951 г. Frovig Loken.
Большинство пациентов с поражением коронарных артерий, по данным мировой литературы, лица женского пола (86 %) японской национальности [Amano, 1991].
По обобщенным данным литературы, более чем в 70 % процесс локализуется в устьях коронарных артерий, причем чаще всего в левой коронарной артерии (68 %). Обычно эти поражения на коронарог-раммах выявляют в виде субтотальных стенозов или окклюзии. Нео-стиальные поражения проксимальных сегментов коронарных артерий диагностируют в 18,5 % случаев и лишь поражения правой межжелудочковой, задней нисходящей и диагональной артерий [Amano et al., 1991] — в единичных случаях.
Основными проявлениями поражения коронарных артерий являются симптоматика грудной жабы, боль в области сердца, сердцебиение со склонностью к тахикардии, одышка, быстро проходящие изменения на ЭКГ. Нередко развитие фатального инфаркта миокарда, который возникает без всяких предвестников. Так, среди 16 пациентов с поражением коронарных артерий, по данным Cipriano и соавт. (1977), 14 умерли от развившегося острого инфаркта миокарда, причем в 75 % случаев без всяких указаний в анамнезе на наличие стенокардии. По данным А.В.Покровского (1979), коронариит может приводить к инфаркту миокарда вследствие стеноза или окклюзии артерии, а также ишемии миокарда во время нагрузки из-за ригидности коронарной артерии и невозможности ее адекватной дилатации.
В диагностике синдрома важное значение имеют:
• ЭКГ с функциональными пробами, сцинтиграфия миокарда, хол-теровское мониторирование;
• коронарография.
Диагноз поражения коронарных артерий может быть заподозрен на основании данных ЭКГ.
Основными ЭКГ-признаками текущего коронариита являются депрессия зубца ST и инверсия зубца Т. Более чем у 29 % пациентов с ге-модинамически значимыми поражениями коронарных артерий при ЭКГ не было признаков ишемии миокарда.
В диагностике помогают холте-ровское мониторирование ЭКГ и сцинтиграфия миокарда.
Почти в 30 % случаев коронариит сочетается с аортальной регурги-тацией, а в 5 % — с митральной недостаточностью [Amano et al., 1991].
Коронарография является золотым стандартом для уточнения характера, локализации и протяженности поражения.
Синдром аортальной недостаточности диагностируют в различных регионах с весьма разной частотой. В России встречается редко: не более чем у 2—3 % больных, а в Японии — до 50 %. Развитие синдрома обусловлено инфильтрацией и расширением восходящего отдела аорты. В последующем происходит ди-латация аортального кольца с возникновением аортальной недостаточности. По мнению А.В.Покровского (1979), процесс поражает восходящую аорту чаще, чем проявляется клинически. Как правило, сочетается с другими проявлениями неспецифического аортоар-териита.
Клиническая картина характеризуется жалобами на боль в области сердца и за грудиной, одышку. Диагностика основана на определении АД и аускультации. Основным симптомом является снижение диасто-лического давления. Аускульта-тивно выслушивается диастоличе-ский шум над аортой и в третьем-четвертом межреберье слева от грудины.
Степень недостаточности клапана, данные о размерах восходящего отдела аорты четко определяют при помощи ЭхоКГ.
Ангиография с вентрикулогра-фией целесообразна только в отдельных случаях.
Синдром поражения легочной артерии впервые был выявлен лишь в 1973 г. E.Lupi-Herrera.
Клиническими проявлениями обычно служат кашель, кровохарканье и боль за грудиной. При хронической стадии процесса клиническая симптоматика может быть весьма скудной. Нередко единственным симптомом может быть кашель с примесью мокроты. Описаны также случаи асимптомного поражения легочной артерии при неспецифическом аортоартериите. По данным литературы, частота вовлечения легочной артерии различна. Наиболее высокую частоту приводят авторы, выполнявшие ангиопу-льмонографию. Так, по данным Talwar и соавт. (1991), частота вовлечения легочной артерии составляет 9 % от всех больных неспецифическим аортоартериитом и 20 % — среди тех больных, которым выполнена ангиопульмонография. На вскрытии поражение бассейна легочной артерии зафиксировано в 45 % случаев [Покровский А.В., 1990], реже поражается ствол легочной артерии. Как правило, процесс локализуется в основных ее ветвях. Изолированное поражение легочной артерии практически не встречается. Наиболее часто поражение легочной артерии диагностируют в сочетании с локализацией процесса в ветвях дуги аорты или торакоаб-доминальной аорте. По мнению L.Bard (1976), легочные проявления болезни Такаясу относятся к наиболее поздним проявлениям заболевания.
В диагностике синдрома большое значение имеют рентгенологическое исследование, сканирование легких. Заключительным исследованием является ангиопульмонография.
При рентгенологическом исследовании выявляют повышенную
прозрачность пораженных сегментов.
При сканировании легких в зоне поражения может ухудшаться вас-куляризация. При помощи ангио-пульмонографии удается выявить стенозы или окклюзии ветвей легочной артерии, а также ее деформацию.
Аневризматический синдром, или аневризматические расширения, наблюдают у 7—22 % больных, которые в 14 % случаев могут быть единственным проявлением патологического процесса [Kumar S. et al., 1990]. По данным Ж.Ванг, аневризмы были обнаружены у 12 из 92 больных (13 %). Wu (1979) сообщает о 2 аневризмах брюшной аорты среди 100 больных неспецифическим аортоартериитом. Значительно выше частота аневризматическо-го синдрома у южноафриканских больных НАА. Так, Robbs (1986) описал 7 (28 %) случаев аневризм среди 25 больных НАА.
Как правило, аневризматические расширения располагаются в грудной (около 60 %) и брюшной аортах (40 %), а по данным Е.Л.Насонова и соавт. (1999), в левой подключичной артерии (12 %). Для неспецифического аортоартериита характерно также наличие множественных аневризм. Как правило, аневризматические расширения носят диффузный характер, значительно реже выявляют аневризмы мешотчатые.
Клиническая картина складывается из симптомов сдавления аневризмой смежных органов и обусловлена локализацией и размерами аневризматического выпячивания, однако эти симптомы могут быть не выражены.
При локализации процесса в брюшной аорте, как правило, имеется сопутствующее поражение почечных артерий с развитием синдрома артериальной гипертензии. Изолированное развитие аневризмы без стенотического процесса в
других бассейнах диагностируют чрезвычайно редко, за исключением южно-африканского региона.
Диагностика основана на ауску-льтации и пальпации. Как правило, над аневризматическим расширением выслушивается систолический шум, а при локализации процесса в брюшной аорте при пальпации удается выявить ее расширение.
В диагностике поражения важную роль играют ультразвуковая локация, компьютерная томография, МРТ и ангиографическое исследование. Ультразвуковое сканирование, чреспищеводная эхография являются самыми простыми видами диагностики. Компьютерная и MP-томография позволяют не только оценить размеры, протяженность аневризматического расширения аорты, но и оценить степень кальциноза выше- и нижележащих сосудов.
Ангиографию целесообразно
проводить при локализации процесса в грудном отделе аорты. Для решения вопроса о состоянии висцеральных артерий при их отхожде-нии от аневризматического расширения исследование целесообразно выполнять в проекциях.
Внесосудистые проявления аорто-артериита. Поражения миокарда. В последние годы появились сообщения, свидетельствующие о первичном поражении миокарда у больных неспецифическим аортоарте-риитом. Примерно у 5 % больных НАА в Юго-Восточной Азии, особенно в Индии, зафиксированы случаи развития сердечной недостаточности и дилатационной кардио-миопатии [Chopra et al., 1977; Jalal et al., 1982]. Попытки связать развитие миокардита с поражением коронарных артерий или аортальной регургитацией не получили подтверждения [Talwar et al., 1982]. По-видимому, при неспецифическом аортоартериите у ряда больных в процесс первично может во-
влекаться непосредственно миокард. При этом развиваются интер-стициальный фиброз и клеточная инфильтрация миокарда. Результаты эндомиокардиальной биопсии свидетельствуют о том, что морфологические признаки миокардита зарегистрированы почти у 50 % больных, причем наиболее часто в активную стадию заболевания. У 7—11 % больных, по данным Е.Л.Насонова и соавт. (1999), выявлены структурные изменения митрального клапана и стеноз левого атриовентрикулярного отверстия.
Кожные проявления наблюдаются редко. Наиболее частыми проявлениями являются узловатая эритема и гангренозная пиодермия. Frances и соавт. (1990) кожные проявления выявили у 10 из 80 (12,5 %) больных неспецифическим аортоар-териитом. Е.Л.Насонов и соавт. (1999) среди кожных проявлений диагностировали также крапивницу и кожный васкулит. Нередко под воздействием стероидной терапии происходит полный или частичный регресс кожных проявлений с возможным последующим возвратом кожных проявлений при обострении процесса [Frances et al., 1990]. Среди 153 пациентов кожные проявления мы наблюдали лишь у 2 больных. В 1 случае имелась узловатая эритема, в 1 — гангренозная пиодермия.
Дата добавления: 2015-10-21; просмотров: 101 | Нарушение авторских прав
| <== предыдущая страница | | | следующая страница ==> |
| Аутоиммунные механизмы | | | Дифференциальный диагноз. |