
|
Читайте также: |
Одонтогенными опухолями называются такие новообразования, которые являются следствием неправильной дифференциации погрузившегося в челюсть первичного эпителия полости рта и мезенхимы; эта дифференциация происходит в направлении формирования таких структур, которые подобны зубным тканям, зубу в целом на различных стадиях его развития или представляют собой производные зубных тканей. Согласно морфологической и генетической классификации (по И. И. Ермолаеву, 1964), все одонтогенные новообразования делятся на три основные группы — эпителиальные, соединительно-тканные и смешанные. Каждая из них делится на подгруппы:
I. Одонтогенные образования эпителиальной природы: А. Одонтогенные кисты воспалительного происхождения (корневые, зубосодержа-щие, парадентарные). Б. Одонтогенные кисты, являющиеся пороком развития зубообразова-тельного эпителия (первичные, фолликулярные и кисты прорезывания). В. Адамантиномы. Г. Одонтогенные раки
II. Одонтогенные образования соединительно-тканной природы: А. Одонтогенные фибромы. Б. Цементомы. В. Одонтогенные саркомы.
III. Одонтогенные образования эпителиальной и соединительно-тканной природы:
А. Мягкие одонтомы. Б. Твердые (обызвест-вленные) одонтомы (все разновидности их, включая эмалевые капли).
Исходя из клинико-морфологических позиций, мы считаем целесообразным делить все одонтогенные опухоли на следующие две основные группы: доброкачественные (адаман-тинома, мягкая одонтома, одонтогенная фиброма) и злокачественные (одонтогенный рак, одонтогенная саркома). Кроме того, к числу опухолеподобных образований воспалительного или врожденного происхождения относим одонтогенные кисты (радикулярная, фолликулярная, парадентарная), цементому и банальные эпули-ды (то есть негигантоклеточные наддесневики).
Подробная классификационная схема доброкачественных опухолей челюстей представлена нами выше. Мы рассмотрим одонтогенные доб-
Часть V. Доброкачественные новообразования челюстно-лицевой области
рокачественные опухоли, принадлежность которых к неоплазмам является несомненной: ада-мантиному, мягкую одонтому и одонтогенную фиброму. Однако, этому предпошлем некоторые статистические данные относительно частоты одонтогенных опухолей.
Сяютчстчка. И. И. Ермолаев (1964) установил, что одонтогенные опухоли и опухолеподобные новообразования, включая корневые и фолликулярные кисты, составляют более 51% общего числа доброкачественных новообразований челюстных костей. При этом 34.3% приходится на корневые кисты, 6.3% — фолликулярные, 9.5% — адамантиномы,2.1% — одонтомы, 2% — на цементомы. По данным С. О. Никогосовой (1967), которая не относит радикулярные кисты к числу одонтогенных опухолей и базирует свои статистические расчеты на 179 наблюдениях больных челюстно-лицевой клиники Еревана, одонтогенные опухоли составляют 46.74% общего количества больных с опухолями челюстей. При этом из 179 человек у 64.3% были эпулиды, у 25.13% — фолликулярные кисты, у 8.81% — адаманти-номы и у 1.78% — одонтомы.
АДАМАНТИНОМА (АМЕЛОБЛАСТОМА)
Общие сведения
Под адамантиномами челюстей следует подразумевать группу одонтогенных опухолей эпителиального происхождения. Множество синонимов этого термина (многокамерная кистома, пролиферирующая челюстная киста, центральная парадентарная кистома, кистоаденома ада-мантинум и т. д.) свидетельствует как о сложности ее строения, так и серьезности клинических проявлений.
Встречается адамантинома преимущественно у больных в возрасте от 21 до 40 лет, однако может быть у новорожденных и стариков. Поражает главным образом женщин.
Локализуется чаще на нижней челюсти в области угла и ветви ее, реже тела челюсти; чаще всего развивается в области нижних зубов мудрости.
Патогенез
Патогенез адамантином тесно связан с вопросом о происхождении эпителиальных клеток, из которых растет адамантинома. Например, Falkson (1879), А. И. Абрикосов (1956) и другие связывают происхождение адамантином с эпителием эмалевого органа зубного зачатка;
Magitot (1872) и О. В. Петрова (1956) полагают, что эпителий, из которого растет эта опухоль, возникает в челюсти путем метаплазии из соединительной ткани; Malassez (1885), Н. А. Астахов (1908), В. Я. Брайцев (1907), Г. Д. Воскресенский (1900) и другие связывают происхождение адамантином с эпителиальными остатками (островками) в периодонте и кости челюстей. Наконец, ряд авторов (Krompccher, 1918; И. Г. Лукомский, 1927, А.Л.Козырева,
1959, Н. Я. Резников, 1965, и др.) полагают, что адамантинома возникает за счет разрастания и погружения в кость эпителия полости рта или верхнечелюстной пазухи. Однако, И. Г. Лукомский и А. Л. Козырева допускают возникновение данной опухоли в ряде случаев из эмалевого органа зубного зачатка, а Н. Я. Рсзинков — из эпителиальных остатков Маляссе. 06 этом свидетельствует гистологическое разнообразие адамантином, а также нахождение эмали в ада-мантиномах у некоторых больных.
Клиника
Больные являются с жалобами на внезапно замеченную ими (или окружающими) асимметрию лица. Из анамнеза удается выявить дополнительно жалобы и симптомы, которые можно связать с развитием опухоли: 1) ноющая тупая боль в челюстях и зубах, которая в прошлом приводила больного (не раз уже) к мысли о необходимости удалить интактные зубы;
2) периодически наблюдающиеся на пораженной стороне явления периостита или флегмонозного воспаления; 3) свищи на слизистой оболочке рта с гнойным отделяемым; 4) длительно незаживающие после удаления зубов раны, из которых выделяется мутная жидкость; 5) при опухолях, достигших больших размеров, больные жалуются на затруднение функции жевания, речи и даже дыхания.
Объективно: в ранних стадиях отмечается веретенообразное вздутие тела челюсти; при этом опухоль представляется гладкой или слегка неровной — бугристой, плотной (костной) консистенции. Кожные покровы над опухолью в цвете не изменены, собираются в складку; иногда несколько бледноваты. Позднее появляются признаки кистозного новообразования: очаги пергаментного хруста, флюктуация; кожа над опухолью истончается, бледнеет, появляется видимая сосудистая сеть, она трудно собирается в складку.
Со временем кожа истончается и даже может доходить до изъязвления над местами наиболее выраженных костных выпячиваний.
Регионарные лимфоузлы не увеличены при том условии, если содержимое кистозных полостей еще не нагноилось и к опухолевому процессу не присоединилось воспаление кости.
Зубы в области опухоли обычно достаточно устойчивы, но могут быть и несколько расшатаны (при наличии хронического воспалительного фона).
Слизистая оболочка десны нормальной окраски или цианотична.
Рентгенографические данные весьма вариа-бельны. А. Л. Козырева (1959) описала девять вариантов костных изменений, которые возможно выявить на рентгенограмме (рис. 101):
1. Ряд округлых полостей. 2, Одна костная по-
Ю И Вернадский. Основы челюстно-лчцевой хирургии и хирургической стоматологии

|

|
| ^-——^ "-^8 Д Рис. 101. Схемы основных вариантов рентгенографической картины ада-мантином нижней челюсти (по А Л. Козыревой). Описание в тексте |

лость, окруженная множеством более мелких полостей 3. Ряд округлых полостей, в 1-2 из которых заключен зубной фолликул или сформированный зуб. 4. Многоугольные полости. 5 Крупнопетлистая структура кости за счет множества мелких кист 6. Несколько единичных крупных кистозных полостей. 7 Одна большая кистозная полость с неровными краями 8 Одна большая полость, в которую обращены корни зубов (напоминает радикулярную кисту) 9. Одна большая киста, в которую обращена коронковая часть непрорезавшегося зуба. Этот вариант напоминает фолликулярную кисту.
Важнейшей рентгенологической чертой ада-мантином является различная степень прозрачности тени полостей (рис. 102). Полости могут обладать малой, средней и высокой степенью прозрачности. Центральные отделы кистозных полостей прозрачнее, чем краевые. В однокамерных адамантиномах удается видеть полоску полутени вдоль костных границ опухоли. Неравномерность прозрачности тени особенно четко выражена в поликистозных адамантиномах.
При присоединении воспаления кисты контуры ее изменяются, становясь размытыми, а в отдельных участках они иногда исчезают. Прозрачность тени полостей резко снижается. Иногда в кистозных полостях заметен горизонтальный уровень жядкости. Многочисленность и разнообразие жалоб, объективной клинической и рентгенографической картины весьма затрудняют постановку диагноза. Поэтому только комплексное (рснтгено-гистологическое) обследование

|
больного позволяет поставить правильный диагноз.
Патологоанатамическая картина зависит от характера исследуемой адамантиномы Согласно классификации Bluemm (1901) она макро- и микроскопически может быть или плотной (adamantinoma solldum), или кистозной (adamantinoma cysticum) Плотная адамантинома состоит из стромы (соединительной ткани) и паренхимы — эпителиальных клеток, которые в виде тяжей. пронизывают строму, образуя ячейки в опухоли, по периферии которых расположены высокие цилиндрические клетки, а ближе к центру — звездчатые, что соответствует картине развивающегося эмалевого органа В кистозной адамантиноме соединительно-тканная стро-ма представлена менее рельефно, чем в массивной, полости которой определяются лишь микроскопически. В процессе своего развития массивная аламантинома постепенно превращается в кистозную вследствие слияния мелких полостей в несколько более крупных или даже в одну большую полость, содержащую жидкость Нередко в такой полости можно обнаружить кристаллы холестерина, что сближает кистозную адамантиному с банальной радикулярной или фолликулярной кистой Наличие в адамантиноме эпителиальной ткани определяет возможность малигни-зации ее
Существует много других классификаций адамантином, среди которых особое внимание привлекают клинико-рентгенологические (Сат-peil, 1951, Ю. А. Зорин, 1958); однако и они все еще полностью не удовлетворяют клинициста. Большой вклад в разработку гистологической классификации внесли И. М. Пейсахович (1955), Б. И. Мигунов (1963), И. И. Ермолаев (1964). Так, И. И. Ермолаев выделил девять вариантов микроскопического строения адамантиномы: 1. Наличие эпителиальных образований, напоминающих строение эмалевого органа. 2. Массивно-трабекулярное или альвеолярное строение паренхимы, значительно преобладающей над фиброзной основой. 3. Преобладание крупных онкоцитоподобных клеток, являющихся, вероятно, следствием дистрофических изменений в эпителии. 4. Эпидермоидное строение эпителиальной паренхимы с выраженным ан-гиоматозом и очагами кровоизлияния. 5. Наличие эпителиальных структур в виде тонких, сильно ветвящихся тяжей, напоминающих «зубообразовательную пластинку». 6. Преобладание массивных тяжей или комплексов из плотно расположенных клеток базального типа
Часть V Доброкачественные новообразования челюстно-лицевои области
без дальнейшей их дифференциации. 7. Наличие конгруэнтно расположенных эпителиальных клеток; сходных с клетками шиловидного слоя, гиалинозом стромы с образованием шаровидных тел, подвергающихся иногда обызвествлению.
8 Наличие своеобразных аденоматозных эпителиальных структур с накоплением оксифиль-ной субстанции и очагами обызвествления
9 Мелкие комплексы альвеолярного строения из пигментсодержащих клеток.
М И Мигович (1968) обнаружил у 7 больных сочетание нескольких из вышеописанных гистологических вариантов, на основании чего выделил десятый вариант, назвав его смешанным
Г. И. Осипов (1971), помимо классического типа строения адамантиномы (опухоль, центральная часть эпителиальных комплексов которой представлена крупными овальной или округлой формы клетками с резко оксифильной зернистой цитоплазмой и небольшим, иногда гиперхромным ядром, расположенным на периферии клетки), выделяет еще пять вариантов опухоли- 1. Состоящая из чередующихся полей цилиндрических и звездчатых эпителиальных клеток, без образования изолированных комплексов 2 Состоящая из обширных пластов многослойного плоского эпителия, ограниченных на периферии цилиндрическим или кубическим эпителием 3 Напоминающая базалиому и состоящая из разрастании цилиндрического или кубического эпителия в виде мелких альвеол, тяжей и розетковидных структур. 4. Имеющая вид сплошных полей из конгруэнтно расположенных полигональных клеток. 5. Представленная узкими тяжами и трабекулами, состоящими из 2-3 рядов клеток цилиндрического или кубического эпителия, в отдельных участках такой опухоли — железистоподобные струк
туры
В. А. Волковым (1990) проведено комплексное исследование амелобластом (АБ) челюстей с использованием клинического, морфо-гистологического, гистометрического, визуально-количественного методов, с вычислением СГЦП (средний гистохимический цветовой показатель) ДНК, РНК, ГАГ (гликозамингликаны), ШИК-положительных веществ, фосфолипидов, коэффициента клеточной гетерогенности (ККГ), индекса клеточной инфильтрации (ИКИ) и изучением особенностей митотического режима с определением митотического индекса (МИ), в результате которого получены новые объективные диагностические и прогностические критерии, имеющие математическое выражение На основании проведенного комплексного исследования и последующего сопоставления полученных данных с отдаленными результатами лечения выделено четыре группы АБ I — доброкачественные, не дававшие рецидивов после оперативного вмешательства до 10 лет, II — рецидивные, при которых наблюдались рецидивы после оперативного вмешательства до 10 лет; III — злокачественные в результате малигнизации на фоне рецидивов; IV — злокачественные, имеющие все признаки злокачественности при первичном обращении
При сопоставлении I, II, III, IV групп АБ прослеживались определенные закономерности происходило от I к IV группе нарастание СГЦП ДНК, СГЦП РНК, ККГ, фосфолипидов, ГАГ и постепенное снижение СГЦП ШИК-положительных веществ, в основном за счет почти полного исчезновения гликогена и частичного снижения СГЦП НМПС
Изменения этих показателей с каждым новым рецидивом нарастали и достигали макси-
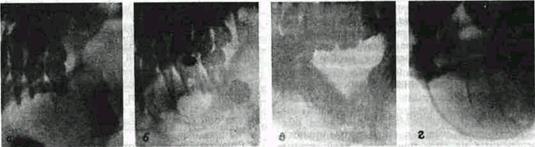
Рис 102 Некоторые варианты рентгенографической картины'при адамантиномс:
а — две крупные кисты (одна в области тела и угла челюсти, вторая — ветви ее), на границе между ними — рстинирован-ный зуб мудрости По вертикали челюсть увеличена незначительно, б — множество округлых, прилежащих друг к другу кист средней величины в области тела, угла и всей ветви челюсти (симптом «мыльных пузырей») Соответственно уровню верхушек корней первого большого коренного зуба - дефект коркового вещества Зуб мудрости глубоко инклюдирован в порочном положении По вертикали тело челюсти увеличено незначительно, в — множество мелких и средних по величине кист в области тела, угла и ветви, опухоль разрушила альвеолярный отросток в области двух отсутствующих больших коренных зубов Инклюдированный зуб мудрости находится выше канала челюсти, частично — над периостом, г — множество вытянутых, почти прямоугольных кист в области тела, угла и ветви, опухолью резко деформирован и почти в два раза увеличен вертикальный размер тела челюсти, впереди корней второго большого коренного зуба - овальный дефект коркового вещества альвеолярного отростка.
Ю И Вернадский. Основы челюстно-лчцевой хирургии и хирургической стоматологии
мума в злокачественных АБ, развившихся на фоне рецидивных и еще больше — в злокачественных АБ, обнаруженных при первичном обращении, в такой же последовательности усиливался неоонтогенез. По направлению от I группы к IV происходило уменьшение процентной доли стромы, занятой клеточным инфильтратом, прямо пропорционально уменьшению значений ИКИ. В то же время увеличивался мито-тический индекс, число клеток, делящихся в метафазе, нарастало число патологических митозов и различных их форм
Анализ материала и сопоставление его с отдаленными результатами лечения показал, что для лечения при определении первой группы АБ следует рекомендовать щадящий метод, в виде экономной резекции с сохранением непрерывности нижней челюсти. Вторая группа АБ требует резекции с нарушением непрерывности челюстной кости
Для /// и IV групп АБ необходимы вмешательства, применяющиеся при лечении злокачественных новообразований.
Предпринятое комплексное исследование позволило определить не только клинико-морфо-гистохимические и морфометрические особенности, но и дифференциально-диагностические критерии, имеющие математическое выражение, и на их основе прогнозировать течение АБ, применить в каждом конкретном наблюдении наиболее рациональную тактику, определив необходимый объем оперативного вмешательства.
Для гистологического строения адамантином характерно также отсутствие четких границ опухоли, наличие отростков и выступов, инфильтрирующих окружающие ткани. Специальными сопоставлениями послойных рентгенограмм и гистологических исследований Ю. А. Зорин (1965) и Н Н Мазалова (1974) установили наличие в кости отрогов опухоли в виде ветвящихся тяжей, проникающих на глубину до 0.5-0.7 см и вызывающих неравномерное рассасывание кости, в своем большинстве не видимое на рентгенограмме Этим определяется необходимость радикального удаления опухоли, отступая от рентгенографически определяемых ее очертаний.
Дифференциальная диагностика
Необходимо иметь в виду частые ошибки, основанные на ряде признаков, свойственных не только адамантиноме, но и саркоме, раку, остеобластокластоме челюстей, фолликулярной и радикулярной кистам, остеоме и другим заболеваниям. Особенно затруднена дифференциальная диагностика, когда адамантинома локализуется в углу нижней челюсти и ее помимо вышеперечисленных образований необходимо дифференцировать с парадентарной кистой,
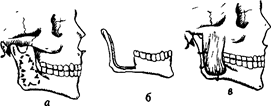
Рис. 103. Схема экономной резекции нижней челюсти по П. В. Наумову
а — жевательная и медиальная крыловндная мышцы отслоены, 6 — дефект челюсти после частичной резекции ветви вместе с венечным отростком, в - жевательная и медиальная мышцы подшиты к изъяну нижней челюсти
одонтомой, гемангиомой, холестеатомой, фибромой, эозинофильной гранулемой.
Нужно учитывать, что саркома, в отличие от адамантиномы, растет быстро, нарушает общее самочувствие больного, рано вызывает сильную боль, приводит к расшатанности зубов, так как разрушает костную ткань. На рентгенограмме при саркоме определяется дефект кости с изъеденными, неровными краями; саркома вызывает периостальную реакцию, которая рентгенографически выявляется в виде шипов-спикул.
При дифференциации адамантиномы и рака следует иметь в виду, что рак встречается в пожилом возрасте значительно чаще, чем адамантиномы, и локализуется обычно на верхней челюсти. Распространяется рак в нижнечелюстную кость со слизистой оболочки рта (весьма редко рак поражает нижнюю челюсть первично), поэтому изъязвление слизистой оболочки десны возникает на ранних стадиях ракового поражения; при этом рано нарушается общее состояние больного, поражаются также метастазами лимфоузлы. При помощи рентгенографии выявляют дефект кости с неровными, изъеденными краями.
Остеобластокластома характеризуется следующим: отсутствием болевых ощущений; резко выраженной резорбцией корней зубов, обращенных в опухоль; неизмененными лимфоузлами; при пункции опухоли получают кровь; на рентгенограмме челюсти — чередование участков разрежения кости и очагов уплотнения;
иногда они разграничены плотными перегородками
Радикулярная киста отличается от адамантиномы тем, что имеющийся в кости четко очерченный (а не бухтообразный) дефект явно связан с гангренозным зубом. Кроме того, анамнез заболевания существенно отличается
Фолликулярная киста развивается на месте отсутствующего интактного зуба; растет она безболезненно.
Остеома челюсти отличается однородностью и плотностью («плюс ткань») рентгенографической тени, при попытке пункции опухоли ощу-
Часть V. Доброкачественные новообразования челюстно-лчцевой области

Рис 104 Пластмассовая шина Вебера с наклонной плоскостью надета на участок челюсти, сохранившейся после частичной резекции ее по поводу адамантиномы.
щается значительное сопротивление кости, что и исключает возможность проведения ее.
Лечение
Лечение адамантином должно быть радикальным во избежание рецидивов, которые увеличивают угрозу малигнизации. По утверждению И. И Ермолаева (1964), возможность злокачественного перерождения адамантиномы (в карциному) отмечается у 1.5-4% больных. Границы опухоли простираются далеко в костное вещество в виде причудливых отростковидных разветвлений; поэтому методом выбора является резекция пораженного участка челюсти в пределах здоровых тканей, то есть отступя на 1-1.5 см от рентгенографически определяемых границ опухоли.
Следует подчеркнуть необходимость соблюдения радикализма при лечении адамантином. Только радикальным удалением опухоли можно предупредить возникновение рецидива. После выскабливания опухоли, даже дополняемого лучевой терапией, нередко возникают рецидивы. Поэтому лишь при небольших очагах поражения адамантиномой можно оперировать ее, не нарушая непрерывности нижней челюсти, например, применив экономную резекцию по П. В. Наумову (1965), которая состоит в следующем: 1) разрезы тканей со стороны кожи лица и полости рта, обеспечивающие широкий обзор операционного поля; 2) удаление опухоли одним блоком или по частям под контролем глаза (рис. 103); 3) обработка краев костного изъяна челюсти кусачками и долотом с захватом здоровых тканей не менее чем на 1 см во все стороны от границ видимого расположения опухоли; 4) заполнение изъяна челюстной кости жевательной мышцей на питающей ножке;
5) послойное наложение швов на края операционной раны. Как утверждает автор, заполнение изъяна челюсти жевательной мышцей не приводит к стойкой контрактуре. Наряду с механотерапией рекомендуется раннее (через 3-4 месяца после операции) зубное протезирование, способствующее регенерации кости.
При обширном поражении челюстной кости наиболее радикальным способом является резекция или экзартикуляция челюсти с одномо-ментной аутоостеопластикой. Если адамантино-ма проросла в околочелюстные ткани, субперио-стальная резекция недопустима. Нужно удалить и прилежащие пораженные ткани. С целью создания оптимальных условий для «приживления» остеопластического материала или же пластмассы необходимо предусмотреть фиксацию оставшихся фрагментов нижней челюсти. Для этого следует применить внеротовые аппараты или же назубные проволочные, пластмассовые зубо-десневые шины (М. М. Ванкевич, Вебер), аппарат А. И. Бетельмана или другие методы фиксации (рис. 104). При наличии на здоровой стороне зубов-антагонистов желательно пользоваться аппаратом А. И. Бетельмана.
При тотальном поражении всей нижней челюсти показана полная экзартикуляция нижней челюсти. После воротникообразного разреза кожи обнажают нижнюю челюсть, язык берут на лигатуру, производят распил челюсти по средней линии, субпериостально вычленяют вначале одну половину нижней челюсти, а затем — вторую. Если при этом вскрывается полость рта (в области имеющихся зубов), слизистую оболочку тщательно ушивают 2-3 слоями швов. Один слой швов накладывают непосредственно на слизистую оболочку, второй — на периост и третий — на подлежащие ткани. В периостальное ложе помещают костный ауто-трансплантат (по Н. И. Бутиковой), аллохладо-кость или пластмассовый вкладыш, отмодели-рованный по форме удаленной челюсти (рис
105). Перспективной является остеопластика лиофилизированной ортотопической костью.
В послеоперационном периоде назначают антибиотики, сульфаниламидные препараты, анальгетики и другие симптоматические средства. Пища для таких больных должна быть жидкой, калорийной и витаминизированной.
Начиная с 1961 года мы завершаем субпе-риостальную резекцию или экзартикуляцию пораженного участка нижней челюсти вывариванием и реплантацией костного фрагмента (рис
106). После 25-30 мин. кипячения опухолевого участка кости (в физиологическом растворе натрия хлорида) моделируем его по форме симметричной части нижней челюсти и водворяем на прежнее место. Фиксацию фрагментов на месте распила производим при помощи шва кости полиамидной нитью или хромированным
Ю И Вернадский Основы челюстно-лицевой хирургии и хирургической стоматологии
(длительно не рассасывающимся) кетгутом (рис 106, в) Применение этой методики в течение 26 лет убеждает в том, что она обеспечивает отличные косметические и функциональные результаты (рис 107) без нанесения больному дополнительной травмы, связанной с забором у него ау-тотрансплантата кости (из ребра, подвздошной кости и др) Прокипяченный костный ре-плантат служит биологическим стимулятором остеогенеза и остовом для регенерирующей костной ткани, воспроизводящей архитектонику челюсти Через 2 5-3 месяца он как бы срастается (костной мозолью) со здоровой костной тканью, а затем постепенно рассасывается и замещается (за 6-9 месяцев) новообразованным костным веществом за счет элементов периоста, энлоста, ретикулярной ткани костного мозга и клеток сосудов. Примечательно, что ни в одном из 30 наших первых наблюдений, прослеженных в сроки от 1 года до 17 лет, не отмечено рецидива адамантиномы, хотя во многих случаях ею был в той или иной мере поражен и периост, который мы удаляли лишь частично — в местах только наибольшего веретенообразного вздутия кости В последнее время вместо прова-ривания костного реплантата некоторыми авторами применяется 10-минутное замораживание его в жидком азоте, а костные полости в нем заполняются размельченной губчатой аутоко^ стью, взятой из подвздошной кости (П Г. Сы-лолятин, И А. Панин, 1997)
Реплантационная остеопластика при лечении адамантином противопоказана в старческом возрасте, при значительном истончении костной ткани на большом протяжении или при полном замещении костной ткани мягкотканной опухолью, после применения (в предоперационном периоде) лучевой терапии
С Д Сидоров (1981) сообщает об успешном применении для лечения адамантином и остео-бластокластом сочетания экскохлеации опухоли
с обработкой костной раны жидкой струёй азота из стоматологического ручного криораспылите ля Струю жидкого азота он подавал через затупленную инъекционную иглу на расстоянии 2 4 мм от кости с нескольких полей, с экспозицией 3-6 мин Обработку стенок полости производил еще несколько раз. при смене тампона на 9-10 сутки после операции, а затем 1-2 раза с интервалом в 5-7 суток Отдаленные результаты (от 6 месяцев до 5 лет) были благоприятными Дальнейшее накопление наблюдений покажет, насколько перспективна эта методика криовоз-действия
Прогноз благоприятный, если адамантинома удалена радикально
Дата добавления: 2015-09-02; просмотров: 175 | Нарушение авторских прав
| <== предыдущая страница | | | следующая страница ==> |
| ХОЛЕСТЕАТОМА | | | МЯГКАЯ ОДОНТОМА |