
Читайте также:
|
Компьютерная томография (КТ)
Компьютерная томография – это рентгеновский метод получения послойного изображения любого органа. Это один из наиболее ценных методов диагностики инсульта, а также определения его разновидности. КТ помогает выявить также наличие внутричерепного кровоизлияния, его примерный объем. Кроме того, КТ может быть дополнена ангиографией. В этом случае в вену пациенту вводится специальное контрастное вещество, после чего проводится компьютерная томография. Такой метод позволяет даже воссоздать объемное (3D) изображение кровеносных сосудов головы и шеи. КТ-ангиография часто применяется для выявления микроаневризм или артериовенозных мальформаций.
Магнитно-резонансная томография
Магнитно-резонансная томография (МРТ) – так же, как и компьютерная томография, позволяет получить послойное изображение тканей, но более четкое. При этом, МРТ не является рентгеновским методом, в нем применяется электромагнитное поле. Не смотря на то, что МРТ дает более детальную информацию по сравнению с компьютерной томографией, она не является методом первого выбора. Это связано с тем, что процедура КТ может быть выполнена за несколько минут, а на проведение МРТ требуется более часа. Кроме того, МРТ противопоказана пациентам с разными имплантированными устройствами (кардиостимулятор) и искусственными суставами.
Кроме МРТ может также применяться МРТ-ангиография. В отличие от КТ-ангиографии, тут не требуется никаких введений контрастных веществ. Другой метод МРТ - диффузно взвешенная томография (ДВТ). Этот новейший метод позволяет точно определить участок головного мозга, в котором нарушено кровообращение, уже через несколько минут. Традиционная же МРТ позволяет определить этот участок лишь через шесть часов, а КТ – даже лишь через 12 -24 часа. И все равно, даже этот метод не является методом первого выбора в диагностике инсульта.
Ангиография
Ангиография – это рентгеновский метод диагностики состояния кровеносных сосудов. Для проведения ангиографии в бедренную артерию, в области бедренной складки, вводится тонкий длинный катетер, который проводится до области сонной артерии. В этом месте по катетеру вводится специальное контрастное вещество, после чего проводится рентгенография. Этот метод позволяет выявить состояние артерий головного мозга. Недостатком этого метода является его инвазивность. Данный метод применяется в настоящее время только при абсолютных показаниях.
Например, ангиография проводится в случае кровотечения, когда нужно определить точный источник кровотечения. Ангиография также применяется для оценки состояния сонных артерий, перед оперативным вмешательством.
Ультразвуковая допплерография
УЗДГ сонных артерий – это неинвазивный метод диагностики сосудов. он позволяет определить места сужений артерий (стеноз).
Исследование сердца
Патология сердца зачастую может быть причиной инсульта. Вот почему исследование сердца является неотъемлемой частью диагностики при инсульте. Дело в том, что при некоторых заболеваниях сердца, а именно, при некоторых видах аритмий, например, фибрилляции предсердий, в полости сердца образуются эмболоопасные тромбы, которые током крови могут попасть в том числе и в сосуды головного мозга. Одним из ценных методов диагностики такой патологии сердца является УЗИ сердца, или эхокардиография. Эхокардиография может быть как трансторакальной, когда она проводится через стенку грудной клетки, а также чреспищеводной. Такой метод дает более точные результаты, хотя и является инвазивным. Очень важно также проведение ЭКГ, которая позволяет выявить различные нарушения ритма сердца.
Анализ крови
Анализ крови позволяет определить уровень особых воспалительных белков (СРБ) и СОЭ. Кроме того, проводится оценка состояния печени и почек.[7]
Лечение инсульта:
Лечение больных с инсультами включает два основных направления — базисную и специфическую терапию.
Базисная терапия:
Базисная терапия инсульта направлена на коррекцию жизненно-важных функций организма — поддержание дыхания, гемодинамики, водно-электролитного обмена и обмена глюкозы, коррекцию отека мозга и повышенного внутричерепного давления (ВЧД), профилактику и борьбу с осложнениями.
Базисная терапия приобретает особенное значение на догоспитальном этапе, так как является недифференцированной и может проводиться независимо от типа ОНМК.
Кроме того, правильно и своевременно нача тая базисная терапия в первые часы развития инсульта является залогом дальнейшего успешного лечения больного в стационаре.
Все лечебные мероприятия на догоспитальном этапе должны решать две основные задачи.
Первое — стабилизация нарушенных жизненно важных функций организма с целью скорейшей доставки больного в специализированный стационар с «наименьшими потерями». Иными словами принцип «довести любой ценой» не должен быть решающим.
Второе — поддержание жизненно-важных функций для создания прочной основы проведения дифференцированной терапии в стационаре: системного или селективного 11 тромболизиса (ТЛТ) при ишемическом инсульте или нейрохирургического вмешательства при геморрагических формах ОНМК.
Важным условием адекватной помощи больным с инсультом является преемственность терапии. В связи с этим, применяемая на догоспитальном этапе терапия должна соответствовать международным рекомендациям по лечению данного заболевания.(14)
Направления базисной терапии:
1. Коррекция дыхательных нарушений. Для коррекции и профилактики нарушений дыхания необходима оценка проходимости дыхательных путей.
У пациентов со сниженным уровнем бодрствования или угнетением сознания и обездвиженностью наиболее распространенной причиной развития гипоксических состояний является обтурация верхних дыхательных путей корнем языка, поэтому в таких случаях необходимо выполнение тройного приема на дыхательных путях (запрокидывание голо- вы, выдвижение нижней челюсти вперед, открывание рта) или альтернативой этому приему может служить введение носо- или ротоглоточного воздуховодов. При этом следует помнить о том, что введение воздуховода, равно как желудочного зонда, не предупреждает аспирации. В связи с этим, при снижении уровня сознания (< 8 баллов по Шкале Комы Глазго), аспирации или высоком риске аспирации, брадипноэ < 12 в 1 минуту, тахипноэ > 35—40 в 1 минуту показана интубация трахеи и проведение
Вспомогательной либо искусственной вентиляции легких. В проведении оксигенотерапии нуждаются большинство пациентов с инсультами.
Всем больным с ОНМК показан повторный мониторинг уровня оксигенации (сатурации) крови с использованием пульсоксиметрии. При отсутствии такой возможности необходимо руководствоваться клиническими проявлениями гипоксии — прежде всего окраской кожных покровов и слизистых, частотой дыхания. При снижении 8аО2 до 92% и/или повышении ЧД, нарушении ритма дыхания, появлении или прогрессировании цианоза, клинических признаков отека легких, ТЭЛА, пневмонии необходимо проведение оксигенотерапии с начальной скоростью подачи 100% кислорода – 2-4 л/мин.
2. Коррекция АД. Традиционное (и абсолютно верное) представление об артериальной гипертонии как об основном факторе риска цереброваскулярных заболеваний сформировало стойкое мнение о чрезвычайной вредности повышенного АД у больных с инсультом. Однако, в остром периоде инсульта, артериальная гипертония из многолетнего врага становится основным фактором, поддерживающим адекватное кровоснабжение мозга при закупорке мозговых сосудов.
Рутинное снижение АД при инсульте недопустимо! Постепенное снижение АД при ишемическом или недифференцированном инсульте допустимо только при цифрах, превышающих 200/110 мм рт. ст.. При подозрении на геморрагический характер ОНМК, АД необходимо снижать при цифрах более 170/100 мм рт. ст.. Целевой уровень медикаментозной гипотензии — до цифр, превышающих обычное АД на 15—20 мм рт. ст.
Следует избегать любого резкого падения артериального давления, в связи с чем недопустимо применение нифедипина, а в\в болюсное введение гипотензивных препаратов должно быть ограничено. Предпочтение следует отдавать гипотензивным препаратам из группы ингибиторов АПФ – капотен, эналаприл и пр. Также необходимо ограничивать применение эуфиллина и других сосудорасширяющих препаратов из-за развития эффекта обкрадывания, если только нет других соматогенных причин их использования в конкретных случаях. При необходимости повышения АД следует учитывать, что АД является произведением общего периферического сопротивления сосудов, ЧСС и ударного объема сердца. Последний показатель напрямую зависит от объема внутрисосудистой жидкости.
Поэтому для поддержания АД необходима адекватная (но не чрезмерная!) волемическая нагрузка, иногда в сочетании с инотропными препаратами (дофамин в начальной дозе 5 мкг/ кг/мин). Применение с этой целью глюкокортикоидных гормонов (преднизолон, дексаметазон) не является оправданным, так как не приводит к значимому 12 управляемому повышению АД и сопровождается риском развития гипергликемии и язвообразования.
Постоянная медикаментозная терапия, назначенная пациенту в связи с сердечной патологией, должна быть продолжена.
3. Водно-электролитный обмен. Основным инфузионным раствором следует считать 0,9% р-р хлорида натрия. Однако для быстрого восполнения объема циркулирующей крови (ОЦК), с целью поддержания адекватного АД, могут быть использованы и препараты на основе гидроксиэтилкрахмала (6% или 10% р-ры), изотонические солевые (электролитносбалансированые) растворы – квинтасоль, мафусоль; с ноотропным эффектом – реамбирин.
Гипоосмоляльные растворы (0,45% р-р хлорида натрия, 5% р-р глюкозы) при инсульте противопоказаны из-за риска увеличения отека мозга. Неоправданно и повторное применение глюкозосодержащих растворов – это может быстро привести к развитию нежеланной гипергликемии. Единственным показанием для введения растворов глюкозы является гипогликемия.
4. Отек мозга и повышение внутричерепного давления (ВЧД). Все пациенты со снижением уровня бодрствования (угнетением сознания с уровня глубокого оглушения) должны находиться в постели с приподнятым до 30° головным концом (без сгибания шеи!). У этой категории больных должны быть исключены (минимизированы) риски развития приступов любых судорог, кашля, рвоты, двигательного возбуждения и боли.
Введение любых гипоосмоляльных растворов противопоказано! При появлении и/или нарастании признаков нарушения сознания вследствие развития первичного или вторичного поражения ствола головного мозга показано введение осмотических препаратов (при иных причинах нарушения сознания необходим прежде всего поиск и устранения острых соматических заболеваний и синдромов: гипоксии, гипо- или гипергликемии и т.п.). Вводят маннитол в дозе 0,5— 1,0 г/кг каждые 6 часов внутивенно. Введение лазикса, по окончании введения маннитола, не оправдано, так как усиливает диурез, в результате чего снижается ОЦК, что, в свою очередь, может привести к снижению АД и нарастанию ишемии мозга.
Введение противоотечных препаратов не должно быть профилактическим или плановым. Назначение этих препаратов всегда подразумевает ухудшение состояния больного и требует постоянного наблюдения за состоянием пациента. Параллельно с назначением противоотечных препаратов необходимо отменить (или уменьшить дозы) гипотензивных препаратов (особенно это касается препаратов, вводимых в\в).
5. Купирование судорожного синдрома. Для купирования генерализованных судорожных припадков (тонические, клонические, тонико-клонические судороги во всех группах мышц с потерейсознания, недержанием мочи, прикусом языка) ифокальных судорожных пароксизмов (подергивания в отдельных группах мышц безпотери сознания) используют диазепам 10 мг в/в медленно, при неэффективности повторно (10 мг в/в) через 3-4 мин. Необходимо помнить, что максимальная суточная доза диазепама составляет 80 мг).(15)
Нейропротективная терапия:
Данное направление терапии может являться одним из наиболее перспективных, так как раннее использование нейропротекторов и антиоксидантов, возможно уже на догоспитальном этапе, до выяснения характера нарушения мозгового кровообращения.
Учитывая проведенные за рубежом и в Российской Федерации в настоящее время могут быть рекомендованы к применению уже на ДГЭ: сернокислая магнезия, глицин, семакс, мексидол (мексифин), цитофлавин, кортексин или церебролизин.
В качестве нейропротектора, сернокислая магнезия должна вводиться в/в медленно (10 мл 25% р-ра в разведении на 100 мл 0,9% раствора хлорида натрия) в течение 30 минут.
-Глицин (для пациентов, находящихся в сознании) применяется сублингвально или трансбуккально по 1 г (или 10 таблеток по 100 мг) в таблетках или в виде порошка после измельчения таблетки.
-Семакс — синтетический аналог фрагмента адренокортикотропного гормона, обладающий ноотропными свойствами и лишенный гормональной активности. При ОНМК применяется 1% раствор по 3 капли в каждый носовой ход.
-Церебролизин — в/в струйно медленно 10 мл в растворе натрия хлорида 0,9% — 10 мл, или 10—60 мл в растворе натрия хлорида 0,9% — 200 мл в/в капельно в течение 60— 90 минут. Допустимо в/м введение не более 5 мл.
-Кортексин – по 10 мг внутримышечно.
-Цитофлавин – по 10 – 20 мл в/в капельно в 100-200 мл 0,9% хлорида натрия или 5% глюкозы в течение часа.
-Мексидол по 0,2-0,8 г или Мексифин по 500 – 750 мг вводятся в/в струйно в течение 5—7 мин или капельно в 10 – 200 мл 0,9% раствора натрия хлорида. [6]
| Лечение инсульта | |
| Базисное | Специфическое |
| 1. Коррекция показателей общего состояния, которые нуждаются в восстановлении и стабилизации. | 1. Антиагреганты – лекарственные средства, препятствующие склеиванию тромбоцитов. Аспирин. Клопидогрел (плавикс). Тиклид (тиклопидин). |
| 2. Специфическая терапия: улучшение перфузии ткани мозга в зоне ишемической полутени (воздействие на 1-й этап каскада) и нейропротекторная терапия (воздействие на 2–8-й этапы каскада). | 2. Антикоагулянты – препятствуют свертыванию крови. Гепарин, варфарин. |
| 3. Профилактика и лечение осложнений, которые могут быть либо неврологическими (вторичная геморрагия, злокачественный отек или припадки), либо терапевтическими (аспирация, инфекции, пролежни, тромбоз глубоких вен или эмболия легочной артерии). | 3. Фибринолизин, стрептокиназа, стрептодеказа, применяемые ранее, а также современный тканевой активатор плазминогена – эти препараты при инсульте используются для растворения тромба. |
| 4. Ранняя вторичная профилактика, целью которой является уменьшение частоты повторного инсульта. | 4. Вазоактивные препараты при инсульте, улучшающие мозговое кровообращение, оказывающие сосудорасширяющее, антигипоксическое действие. К ним относятся винпоцетин, эуфиллин, вазобрал. |
| 5. Ранняя реабилитация. | 5. Ангиопротекторы, улучшающие микроциркуляцию в сосудах крови, проницаемость и устойчивость капилляров. Это аскорутин, пармидин, этамзилат, троксерутин. |
| 6. Гипотензивные препараты, понижающее давление, – каптоприл, эналаприл, клонидин и их заменители. | |
| 7. Для повышения АД, если это необходимо, – дофамин, преднизолон, гутрон. |
(Таблица 3).
Реабилитация после инсульта:
Восстановительные мероприятия должны подбираться и проводиться индивидуально в зависимости от тяжести состояния и характера нарушений, однако всем больным они проводятся по следующим основным направлениям:
- Использование лечебной физкультуры и массажа для коррекции
двигательных расстройств;
- Восстановление речи и памяти;
- Психологическая и социальная реабилитация больного в семье и обществе;
- Профилактика отсроченных постинсультных осложнений и повторного
инсульта с учетом имеющихся факторов риска.
Восстановление после инсульта может длиться достаточно долго, поэтому эффективность проводимых в это время мер зависит от терпения и упорства родных, близких и самого больного. Важно вселять чувство оптимизма и веру в положительный исход, хвалить больного и подбадривать, так как многие из них склонны к проявлениям апатии и раздражительности.
При поражении некоторых отделов мозга особенно выражен астено-депрессивный синдром, поэтому не стоит обижаться, если перенесший инсульт близкий вам человек не в настроении, ворчит на членов семьи и отказывается от выполнения упражнений или массажа. Настаивать на обязательном их проведении не стоит, возможно, достаточно будет просто поговорить и как-то отвлечь больного.
Терапия, которая поможет больному быстрее восстановиться, должна быть начата в ранние сроки. Как правило, приступать к ней можно еще на этапе стационарного лечения. В этом значительную помощь окажут методисты лечебной физкультуры, врачи-реабилитологи, массажисты еще в отделении неврологии или сосудистой патологии головного мозга. Как только состояние пациента стабилизируется, необходимо перевести его в отделение реабилитации для продолжения восстановительного лечения. После выписки из стационара больной наблюдается в поликлинике по месту жительства, где выполняет необходимые упражнения под контролем специалиста, посещает физиотерапевтические процедуры, массаж, психотерапевта или логопеда.
Не лишним будет направление больного в реабилитационный центр, современный и хорошо оснащенный, предназначенный для неврологических больных, где имеются все необходимые условия для дальнейшей коррекции утраченных функций. Ввиду большой распространенности острой сосудистой патологии головного мозга, поражающей все чаще молодое и трудоспособное население, создание таких центров хотя и затратно, но вполне оправдано, так как позволяет использовать максимально возможное количество методик воздействия с быстрейшим возвращением больных к привычному образу жизни.
Восстановление двигательных функций:
Среди последствий инсульта, двигательные нарушения занимают одно из основных мест, поскольку выражены в той или иной степени практически у всех больных независимо от того, инфаркт или кровоизлияние в мозг имели место быть. Выражаются они в виде пареза (частичная потеря движений) или паралича (полное обездвиживание) в руке или ноге. Если одновременно поражены и рука, и нога на одной из сторон тела, говорят о гемипарезе или гемиплегии. Бывает, что изменения в конечностях неодинаковы по степени тяжести, однако, восстановить функцию руки значительно сложнее из-за необходимости наладить мелкую моторику и письмо.
Существуют различные методы восстановления двигательной функции:
- ЛФК;
- Электростимуляция;
- Использование метода биологической обратной связи;
- Лечение положением.
Лечебная физкультура:
Основной и самый доступный способ восстановления при параличе – лечебная физкультура (кинезотерапия). В ее задачи входит не только развитие прежней силы, объема движений в пораженных конечностях, но и восстановление возможности стоять, ходить, удерживая равновесие, а также выполнять обычные бытовые потребности и самообслуживание. Такие привычные для нас действия, как одевание, умывание, принятие пищи могут вызвать серьезные затруднения при поражении даже одной конечности. Больные с тяжелыми расстройствами нервной деятельности не могут самостоятельно сесть в постели.
Объем и характер выполняемых упражнений зависит от тяжести состояния пациента. В случаях глубоких нарушений применяется сначала пассивная гимнастика: инструктор ЛФК или родственники осуществляют движения конечностями лежачего больного, восстанавливая кровоток в мышцах и разрабатывая суставы. По мере улучшения самочувствия, больной учится самостоятельно садиться, а затем – вставать и самостоятельно ходить.
При необходимости используют опору – стул, спинка кровати, палка. При наличии достаточного равновесия появляется возможность ходить сначала по палате, потом по квартире и даже по улице.
Некоторые больные с небольшими зонами поражений головного мозга и хорошим восстановительным потенциалом начинают вставать и даже ходить по палате уже в течение первой недели от момента развития инсульта. В таких случаях возможно сохранение трудоспособности, что весьма важно для людей молодого возраста.
При благоприятном течении постинсультного периода, больной выписывается из больницы для проведения восстановления в домашних условиях. При этом основную роль на себя берут, как правило, родные и близкие, от терпения которых целиком и полностью зависит дальнейшая реабилитация. Не следует утомлять больного частыми и длительными упражнениями. Их продолжительность и интенсивность должны постепенно возрастать по мере восстановления той или иной функции. Для облегчения передвижения больного дома, хорошо обеспечить его специальными поручнями в душе, туалете, не лишними будут и маленькие стульчики для дополнительной опоры.
Особое внимание следует уделить восстановлению функции руки с возможностью выполнения мелких движений и письма. Необходимо выполнять упражнения для разрабатывания мышц кисти, возвращения координации движений пальцев. Возможно использование при этом специальных тренажеров и кистевых эспандеров. Полезным будет также наряду с гимнастикой применение массажа руки, который способствует улучшению трофики в мышцах и снижению спастичности.
Этот процесс может потребовать много времени и упорства, однако результатом станет выполнение не только простейших манипуляций как то: расчесывание, бритье, завязывание шнурков, а даже самостоятельное приготовление и прием пищи.
При благоприятном течении реабилитационного периода необходимо расширять круг общения и домашних обязанностей больного. Важно, чтобы человек чувствовал себя полноправным членом семьи, а не беспомощным инвалидом. Не стоит пренебрегать и разговорами с таким больным, даже если он и не может полноценно отвечать на вопросы. Это поможет избежать возможных апатии, депрессии и замкнутости больного с нежеланием к дальнейшему восстановлению.
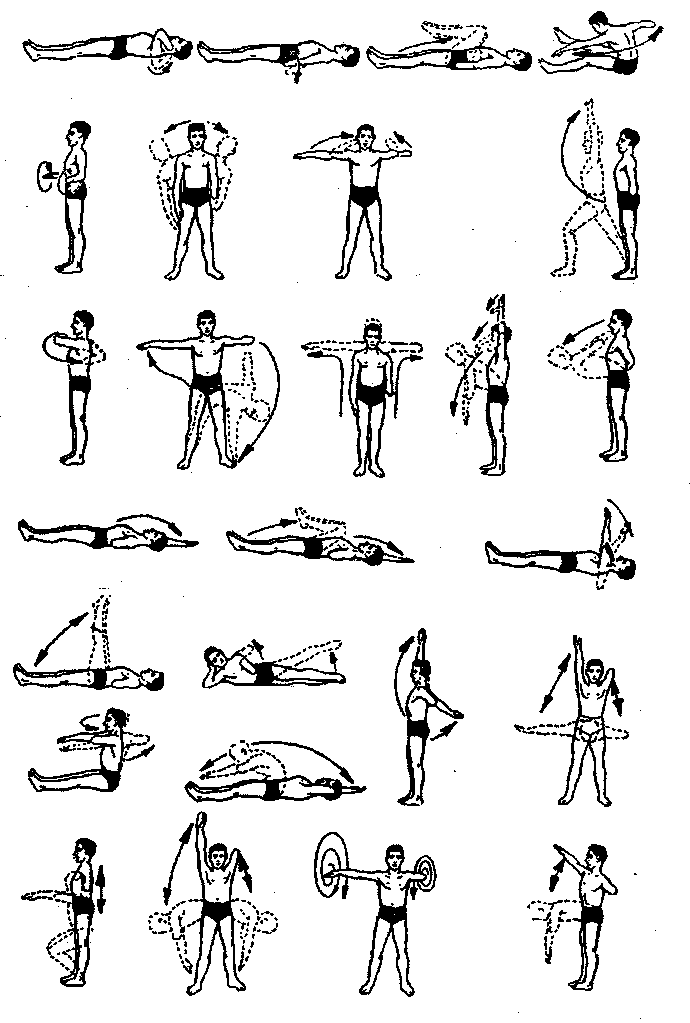
ЛФК при инсульте (рис.1)
Метод электростимуляции:
мышечных волокон основан на воздействии импульсных токов различной частоты. При этом улучшается трофика в пораженной ткани, повышается мышечная сократимость, нормализуется тонус при спастических парезах и параличах. Особенно целесообразно применение электростимуляции для длительно лежащих больных, у которых активная восстановительная гимнастика затруднительна или невозможна. В настоящее время существует множество различных аппаратов, позволяющих применять этот метод и в домашних условиях под контролем лечащего врача поликлиники.
При использовании метода биологической обратной связи больной выполняет определенные задания и при этом вместе с врачом получает звуковые или зрительные сигналы о различных функциях своего организма. Эта информация важна врачу для оценки динамики восстановления, а больному, кроме того, позволяет повышать скорость реакции, быстроту и точность действий, а также наблюдать положительный результат от проводимых упражнений. Как правило, метод реализуется с помощью специальных компьютерных программ и игр. [4]

Метод электростимуляции (рис.2)
Лечение положением:
Обычно начинают проводить в первые дни после инсульта. Данное лечение осуществляется при пониженном тонусе мышц и проводится в двух положениях: лежа на спине и на здоровом боку. В первые 2-3 недели после инсульта эти два положения обычно меняются через каждые 1,5-2 часа в течении дня.
Первоначально активные упражнения для конечностей, вовлеченных в патологический процесс, осуществляют с помощью и в облегченных условиях. В дальнейшем рекомендуется включение в работу мышц паретических конечностей в различных режимах работы (преодолевающий, статический, уступающий, а также с различной напряженностью мышц).
Упражнения для нижних конечностей: отведение ноги в сторону, поднимание ноги вперед, сгибание ее вперед в тазобедренном и коленном суставах, сгибание и разгибании ноги в коленном суставе, ротация прямой ноги внутрь и наружу, сгибание и разгибание стопы при выпрямленной и
согнутой в коленном суставе ноге;
Упражнения для верхних конечностей: отведение руки в сторону, поднимание вверх, круговые движения в полусогнутой рукой в плечевом суставе, ротация плеча (рука полусогнута), сгибание и разгибание руки в локтевом суставе, супинация и пронация предплечья при полусогнутой и прямой рук, сгибание и разгибание кисти в лучезапястном суставе, отведение и приведение первого пальца, круговое движение в пястно-фаланговом суставе 1го пальца, поочередное и одновременное сгибание и разгибание 2-5 пальцев кисти. [8]

Лечение положением (рис.3)
Наряду с пассивной и активной кинезотерапией, хороший эффект также дает применение после инсульта массажа, особенно при склонности к спастичности и длительной восстановительной реабилитации. Он проводится с помощью обычных техник и не имеет каких-либо существенных отличий от такового при других неврологических заболеваниях.
Начинать проведение массажа возможно еще в стационаре на ранних этапах постинсультного периода. В этом поможет массажист больницы или реабилитационного центра. В дальнейшем, проведение массажа на дому можно также доверить специалисту, либо родственники сами могут освоить его основные принципы.
Восстановление функции речи и памяти:
Восстановление речи после инсульта является важным этапом прежде всего социальной реабилитации больного. Чем раньше наладится контакт, тем быстрее станет возможным и возвращение к привычной жизни.
На помощь больному в случае таких расстройств придет специалист – логопед − афазиолог. С помощью специальных методик и постоянных тренировок он поможет не только больному, но также даст советы его родным и близким в отношении дальнейшего развития речи. Проведение упражнений для восстановления речи необходимо начинать как можно раньше, занятия должны быть регулярными. Роль родственников в возвращении способности говорить и общаться с окружающими нельзя переоценить. Даже если покажется, что больной ничего не понимает, не стоит его игнорировать и изолировать от общения. Возможно, даже не обладая способностью что-то сказать, он хорошо воспринимает обращенную речь. Со временем, он начнет произносить отдельные слова, а затем и целые предложения. Восстановление речи немало способствует и возвращению способности к письму.
У большинства больных, перенесших инсульт, нарушается память. Они с трудом вспоминают прошлые события своей жизни, лица родственников могут показаться им незнакомыми. Для того чтобы восстановить память, необходимо постоянно ее тренировать с помощью простых упражнений и приемов. Во многом эти упражнения могут напомнить занятия с маленькими детьми. Так, с больным можно разучивать детские стишки, которые легко запоминаются и воспроизводятся. Сначала достаточно запомнить одно предложение, потом целую строфу, постепенно усложняя и увеличивая количество запоминаемого материала. При повторении фраз можно загибать пальцы, формируя дополнительные ассоциативные связи в головном мозге.
Помимо стишков, можно вспоминать события из жизни больного, как прошел день, что произошло год или месяц назад и так далее. По мере восстановления памяти, речи и когнитивных функций, можно переходить к разгадыванию кроссвордов, запоминанию различных текстов.
Занятия по восстановлению памяти полезно проводить постоянно: за едой, при уборке дома, на прогулках. Главное, они не должны доставлять больному беспокойства и вызывать негативные эмоции (воспоминания неприятных событий из прошлого).

Упражнения для восстановления речи (рис.4)
Психологическая и социальная реабилитация:
Помимо ухода за больным после инсульта, восстановления двигательных и когнитивных функций, немаловажное значение имеет психологическая и социальная адаптация. Особенно важна она у молодых и трудоспособных больных с небольшим объемом поражения мозга, у которых есть вероятность возвращения к прежнему образу жизни и работе.
Учитывая возможный болевой синдром, неспособность выполнять привычные действия, участвовать в общественной жизни, а также необходимость постоянной помощи со стороны окружающих, такие больные склонны к депрессии, приступам раздражительности и замкнутости. Задача родственников – обеспечить благоприятную психологическую обстановку в семье, поддерживать и подбадривать больного.
Выполняемые реабилитационные мероприятия должны соответствовать реальным функциональным возможностям организма с учетом глубины неврологических нарушений. Не стоит изолировать больного, ссылаясь на утрату им способности к обычной речи или забывчивость — лучше подсказать ему нужное слово или поручить несложное домашнее задание. Многим для эффективного восстановления и оптимистичного отношения к упражнениям, важно чувствовать себя нужным.
Кроме создания домашнего психологического комфорта, хороший эффект дают занятия с психотерапевтом, а при необходимости – назначение лекарственных препаратов (седативные, антидепрессанты).
Социальная адаптация играет немаловажную роль в возвращении к привычной жизни. Хорошо, когда есть возможность возвращения к прежней работе или выполнения другой, более простой. Если человек уже на пенсии либо появившиеся нарушения не позволяют ему работать, нужно искать другие способы социализации: посещение театра, выставок, поиск хобби.
Специализированный санаторий – еще один метод социальной адаптации. Помимо физиотерапевтических процедур, занятий с различными специалистами, больной получает иногда такую необходимую смену обстановки и дополнительное общение.
Профилактика поздних осложнений и повторных инсультов:
1. Продолжение начатых реабилитационных мероприятий (ЛФК, массаж, тренировка памяти и речи);
2. Использование физиотерапевтических методов воздействия (магнито-, лазеротерапия, теплолечение) для борьбы с повышенным мышечным тонусом в пораженных конечностях, адекватное обезболивание;
3. Нормализация артериального давления (при перенесенном кровоизлиянии и наличии артериальной гипертензии), назначение антиагрегантов (при ишемических поражениях мозга);
4. Нормализация образа жизни с исключением вредных привычек, соблюдением режима питания после инсульта.
Необходимо, однако, учитывать сопутствующую патологию и характер имеющихся изменений. При нарушении функции тазовых органов, лежачем положении больного целесообразно исключить продукты, способствующие замедлению пассажа кишечного содержимого, а увеличить долю овощных салатов, фруктов, злаков. Чтобы избежать нарушений со стороны мочевыделительной системы, лучше не увлекаться кислым, соленым, а также блюдами из щавеля.
Диета при инсульте головного мозга зависит от механизма возникновения острого нарушения мозгового кровообращения и предшествующих причин. Так, при кровоизлияниях в результате артериальной гипертензии лучше не употреблять соленую пищу, обильное питье, крепкий кофе и чай.
Необходимо придерживаться антиатеросклеротической диеты после инсульта по ишемическому типу (инфаркта мозга). Иначе говоря, не стоит отдавать предпочтение жирным, жареным блюдам, легкодоступным углеводам, которые способствуют развитию атеросклеротического поражения сосудистых стенок. Лучше заменить их нежирными сортами мяса, овощами и фруктами.
Инсульт и алкоголь – вещи не совместимые, независимо от того, инфаркт или кровоизлияние произошли у больного. Употребление даже небольших доз алкоголя ведет к увеличению частоты сердечных сокращений, повышению артериального давления, а также может способствовать сосудистому спазму. Эти факторы могут вызвать повторный инсульт с усугублением неврологических нарушений и даже смертельным исходом.
Многие больные, особенно молодого возраста, интересуются, допустим ли секс после инсульта. Благодаря разнообразным исследованиям, учеными доказано не только отсутствие вреда от него, но и польза в процессе реабилитации. Однако существуют определенные нюансы, связанные с перенесенным тяжелым заболеванием:
- Возможно нарушение функции органов мочеполовой системы, снижение чувствительности и потенции;
- Прием антидепрессантов, раздражительность и апатия со снижением полового влечения;
- Двигательные нарушения, затрудняющие половые контакты.
При благоприятном течении восстановительного периода, возвращение к нормальным супружеским отношениям возможно, как только больной почувствует в себе силы и желание. Моральная поддержка и теплота супруга будут способствовать также улучшению психоэмоционального состояния. Умеренные физические нагрузки и положительные эмоции при этом окажут исключительно благоприятный эффект на дальнейшее восстановление и возвращение к полноценной жизни.
Последствия инсульта для общего здоровья человека зависят напрямую от объема и локализации очага поражения в головном мозге. При тяжелых и обширных инсультах неизбежны осложнения со стороны других органов, наиболее частыми из которых бывают:
1. Воспалительные процессы органов дыхания (застойные пневмонии у лежачих больных);
2. Нарушение функции тазовых органов с присоединением вторичной инфекции (циститы, пиелонефриты);
3. Пролежни, особенно при ненадлежащем уходе;
4. Снижение перистальтики кишечника с замедлением продвижения по нему содержимого, что чревато развитием хронического воспаления, запоров. [4]
Сестринский процесс в реабилитации больных с инсультом:
Сестринский процесс - это метод научно обоснованных и осуществляемых на практике действий медицинской сестры по оказанию помощи пациентам.
Цель этого метода - обеспечение приемлемого качества жизни в болезни путем обеспечения максимально доступного для пациента физического, психосоциального и духовного комфорта с учетом его культуры и духовных ценностей.
В настоящее время сестринский процесс является одним из основных понятий современных моделей сестринского дела и включает в себя пять этапов:
1 ЭТАП - ОЦЕНКА СОСТОЯНИЯ ПАЦИЕНТА
Цель 1 этапа - определение потребности пациента в уходе. При оценке источниками информации являются: сам пациент, его семья, медицинский персонал, медицинская документация.
2 ЭТАП - СЕСТРИНСКИЙ ДИАГНОЗ
Цель 2 этапа - выявление проблем пациента и их идентификация (настоящая или потенциальная проблема).
Определение по приоритету:
первостепенная проблема;
промежуточная проблема;
вторичная проблема.
3 ЭТАП - ПЛАНИРОВАНИЯ
Цель 3 этапа - составление плана ухода совместно с пациентом для решения его проблем. План ухода состоит из целей, которые должны быть индивидуальным, реалистическим, измеряемым, с конкретными сроками достижениями.
4 ЭТАП - ВЫПОЛНЕНИЕ
Цель 4 этапа - провести сестринское вмешательство, предназначенное для достижения цели.
Виды сестринских вмешательств:
· независимые
· зависимые
· взаимозависимые
При работе МДБ достижение цели осуществляется совместно с другими специалистами.
5 ЭТАП - ОЦЕНКА ЭФФЕКТИВНОСТИ УХОДА
Оценивает сама медсестра, учитывая мнение пациента. Цель может быть достигнута полностью, достигнута частично или не достигнута. Важно указать причину, по которой не достигла цели. [3]
Практическая часть:
На практике в Клинической больнице №1, в неврологическом отделении.
Проходя практику, я наблюдал за несколькими пациентами в неврологическом отделении с диагнозом «инсульт».
Дата добавления: 2015-09-06; просмотров: 171 | Нарушение авторских прав
| <== предыдущая страница | | | следующая страница ==> |
| Изучение письменной речи | | | Исследования, проводимые с пациентом: КТ, МРТ, электроэнцефалограмма, АД, анализ мочи, крови(общий). |