
|
Читайте также: |
Дефекты и деформации челюстей составляют в среднем 4,5 %. Это, как правило, формы проявлений разнообразных изменений лицевого и мозгового черепа, которые могут иметь как врожденный характер (в результате воздействия различных патологических факторов в период развития плода), так и приобретенный — после травмы, воспалительных заболеваний и т.п.
Анатомические, функциональные и эстетические изменения при деформациях лицевого черепа иногда резко влияют на поведение пострадавшего в обществе. Такие люди становятся замкнутыми, малообщительными, подозрительными, с постоянным чувством ущербности вследствие нарушений функций жевания, речи, дыхания, мимики. Эстетический недостаток может явиться причиной развития вторичной невротической реакции, поэтому проблемы медицинской реабилитации, включающей оперативное вмешательство, медикаментозную терапию, физиотерапию, применение методов психотерапевтической коррекции, и социальной реабилитации людей с зубоче-люстными деформациями должны решаться комплексно.

Рис. 16.13. Чрезмерное развитие нижней челюсти, а — до операции; б — после операции.
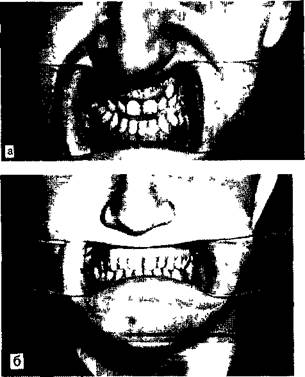
Рис. 16.14. Нарушение прикуса при чрезмерном развитии нижней челюсти
а — до операции; б — после операции.
Различают следующие основные виды нарушений, которые могут наблюдаться в различных сочетаниях:
• верхняя гиперплазия — чрезмерное развитие
верхней челюсти (макро- или прогнатия);
• нижняя гиперплазия — чрезмерное развитие
нижней челюсти (макро- или прогнатия);
• увеличение обеих челюстей;
• верхняя гипоплазия — недоразвитие верхней че
люсти (микро- или ретрогнатия);
• нижняя гипоплазия — недоразвитие нижней че
люсти (микро- или ретрогнатия);
• уменьшение обеих челюстей;
• открытый и глубокий прикусы.
Частицы «макро» или «микро» в приведенных терминах обозначают увеличение или уменьшение всех размеров челюсти, а приставки «про» и «ретро» — изменение соотношения зубных рядов в сагиттальном направлении только во фронтальном отделе при нормальных размерах других отделов челюстей. Прогнатию и ретрогнатию рассматривают как аномалии, связанные с нарушением положения челюсти относительно основания черепа.
Значительно усложняются задачи лечения при сочетанных несимметричных деформациях лицевого скелета, вызванных врожденной гипер- или гипоплазией тканей челюстно-лицевой области в результате синдрома I и II жаберных дуг (отокра-ниостеноз или гемифасциальная микросомия).
Зубочелюстные деформации и аномалии лечат ортодонтическими и хирургическими способами.
Возможности ортодонтических мероприятий у взрослых ограничены зоной зубов и альвеолярного отростка (Х.А.Каламкаров, Л.С.Персин). Генетические отклонения устраняют в основном хирургическим путем.
Для определения показаний к ортодонтическо-му или хирургическому лечению, а также к возможному их сочетанию необходимы тщательное обследование пациентов и совместная работа ортодонтов и хирургов. Следует четко диагностировать форму деформации (сочетанная, изолированная), определить характер нарушения прикуса, степень смещения зубных рядов в различных плоскостях, произвести расчеты на телерентгенограммах и моделях прикуса. Необходимо изучить форму и контуры лица, состояние мышечного аппарата, височно-нижнечелюстных суставов.
После комплексного обследования пациента определяют методы оперативного вмешательства (остеотомия или межкортикальное расщепление), фиксации костных фрагментов, иммобилизации челюсти в послеоперационном периоде и другие технические детали операции, а также ортодонти-ческие, ортопедические лечебные мероприятия. Необходимо составлять индивидуальный план лечения больного.
Хирургическое лечение целесообразно осуществлять у людей не моложе 17—18 лет, так как к этому периоду жизни формирование костей лицевого скелета и мягких тканей в основном уже заканчивается. К тому же большее число зубочелю-стных деформаций в детстве обусловлено диспропорциями роста и развития зубочелюстной систе-
30*
мы. К возрасту 17—18 лет часто происходит саморегуляция прикуса.
В тех случаях, когда у пациентов имеется хорошо адаптированный прикус с фиссуро-бугорко-вым контактом многих зубов-антагонистов, производят операции без изменения основы (базиса) челюстей. Применяют подсадку материалов в виде контурной и опорной пластики. Для этого используют хрящ, кость, свободно пересаженные мягкие ткани (кожу, кожу с подкожной клетчаткой, фасцию и т.д.), а также различные инородные эксплантаты (имплантаты).
В хирургическом лечении деформаций и аномалий развития лицевого скелета особое значение имеют костно-пластические операции, при которых должен осуществляться комплексный подход к исправлению зубочелюстных деформаций.
Оперативные вмешательства при дефектах и деформациях нижней челюсти. При дефектах и деформациях нижней челюсти следует выделять операции на альвеолярном отростке, на теле нижней челюсти в пределах зубного ряда, в области углов и ветвей нижней челюсти, а также операции на мыщелковых отростках нижней челюсти.
Операции на альвеолярном отростке проводят при наличии адаптации прикуса в области жевательной группы зубов и отсутствии смыкания в переднем отделе зубного ряда.
При операциях на теле нижней челюсти используют различные методы остеотомии (вертикальная, ступенеобразная, скользящая и др.) и остео-эктомии (клиновидная, прямоугольная и др.). Эти методы имеют некоторые недостатки: необходимость удаления зубов; часто избыточное образование мягких тканей в щечных областях и, следовательно, одутловатости лица; возможно повреждение сосудисто-нервного пучка нижней челюсти; неизменность нижнечелюстного угла и недостаточные условия для регенерации фрагментов. Это место не всегда выдерживает физиологическую нагрузку при функции нижней челюсти, что является причиной возникновения осложнений в виде открытого прикуса.
Наибольшее распространение получили операции в области угла и ветви нижней челюсти в виде вертикальной или горизонтальной остеотомии (А.Э.Рауэр, А.АЛимберг, В.Ф.Рудько, Г.Г.Митрофанов, В.А.Богацкий, ОЬ\#е§е88ег, Оа1 РоШ). В настоящее время большинство специалистов отдают предпочтение проведению плоскостных (межкортикальных) остеотомии в области угла и ветви, при которых создаются значительные площади соприкасающихся (раневых) поверхностей костных фрагментов, сохраняется соотношение височно-нижнечелюстного сустава, сокращаются сроки лечения, наблюдается хороший результат (рис. 16.13). Указанные методы в какой-то
мере универсальны, так как применяются при различной патологии — недоразвитии или чрезмерном развитии нижней челюсти, открытом или глубоком прикусе и сочетании этих форм нарушения прикуса (рис. 16.14).
Оперативные вмешательства при дефектах и деформациях верхней челюсти. Деформации верхней челюсти могут проявляться нарушением ее нормальных размеров и неправильным положением. При прогнатии или чрезмерном развитии верхней челюсти применяют хирургические операции, заключающиеся в частичной резекции челюсти (В.И. Гунько).
В тех случаях, когда фронтальные зубы не представляют функциональной и эстетической ценности, возможно их удаление с корригированием выступающего участка альвеолярного отростка или проведение операции фрагментарной остеотомии переднего отдела верхней челюсти. После удаления первых премоляров с клиновидной или прямоугольной резекцией костной ткани выпиливают и перемещают кзади альвеолярный отросток с находящимися в нем фронтальными зубами. Хороший эффект дает комплексное хирургическое и ортодонтическое лечение при деформациях верхней челюсти, в том числе метод ослабления костной структуры путем множественных перфораций с вестибулярной и небной сторон — компактосте-отомия (А.Т.Титова). В этих случаях проводят ортодонтическое перемещение зубов верхней челюсти кзади по принципу А.Я.Катца. Это позволяет переместить н/ижнюю челюсть и создать более острый угол нижней челюсти путем иссечения кортикального слоя кости внутри и снаружи — декортикации. '
Для устранения верхней ретро- и микрогнатии в настоящее время разработаны операции по перемещению кпереди всей средней зоны лица одномоментно (В.М.Безруков, В.П.Ипполитов). Это позволяет в большей степени устранить деформацию средней зоны лица и вместе с перемещением костного фрагмента синхронно смещать кпереди хрящевой отдел носа, избежав его вторичной деформации. Для предотвращения смещения верхней челюсти кзади между бугром верхней челюсти и крыловидными отростками основной кости вводят костный трансплантат.
Кроме того, с успехом применяют одномоментные оперативные вмешательства на костном скелете средней и нижней зон лица (В.М. Безруков, В.П. Ипполитов), а также контурную пластику при деформациях челюстей, которая в основном показана для устранения остаточных деформаций и повышения эстетического эффекта лечения.
Оперативные вмешательства по поводу анкилоза височно-нижнечелюстного сустава и контрактуры нижней челюсти рассмотрены в главах И и 12.
зо*
| Глава 17 ЗУБНАЯ И ЧЕЛЮСТНО-ЛИЦЕВАЯ ИМПЛАНТАЦИЯ |
П
Имплантация по ранее принятой международной классификации относится к аллотрансплан-тации, по новой — к эксплантации. Вместе с тем в зарубежной литературе пользуются термином «имплантация» — особенно в отношении зубных конструкций. В хирургической стоматологии можно условно выделить зубную и челюст-но-лицевую имплантацию.
Имплантация имеет долгую историю, и ее развитие в разные периоды было связано с применением различных материалов. Физические, химические и биологические свойства аллотрансплан-тируемых материалов — металлов, пластмасс и других часто определяли неадекватную остеоин-теграцию и неприживление в тканях, были причиной недостатков операций и неудач. Это не позволяло долгие годы внедрять метод имплантации в практику хирургической стоматологии. В 40-е годы XX в. появились фундаментальные исследования по имплантации: в нашей стране — по че-люстно-лицевой (создание имплантационных систем при пластике, травме), а за рубежом — по зубным конструкциям.
Различают зубные эндодонто-эндооссальные, внутрикостные (эндооссальные), поднадкостнич-ные, внутрикостно-поднадкостничные, подслизи-стые, чрескостные и комбинированные импланта-ты. По функции в зубочелюстной системе, лицевом и мозговом черепе имплантаты могут быть замещающими, опорными, опорно-замещающими, с амортизационной системой или без нее.
По биосовместимости имплантаты могут быть из биотолерантных (нержавеющая сталь, КХС), биоинертных (алюминийоксидная керамика, углерод, титан и его сплавы, цирконий) и биоактивных материалов (трикальций-фосфат, гидроксила-патит, стеклокерамика). Внутрикостные зубные имплантаты изготавливают из титана и сплавов на его основе — ВТ-00, ВТ 1-0 (медицинский титан). Отдельные отечественные и зарубежные имплантаты производят из сплава титана, содержащего алюминий и ванадий (зарубежная марка сплава «Огойе 4 и 5»), а также используют цирконий. Повышают степень очистки поверхности титанового имплантата мощные ионные пучки источников высокой энергии (С.Ю.Иванов).
Зубная имплантация. Такая имплантация наиболее широко распространена в стоматологии. В нашей стране первые исследования по зубной имплантации были проведены Н.Н.Знаменским (1989—1991). В 40—50-е годы XX столетия появились интересные работы Э.Я.Вареса, С.Н.Мудрого и др., однако они не получили развития. Вместе с
тем за рубежом зубная имплантация широко применяется уже более 40 лет: в 60-е годы были популярны поднадкостничные имплантаты; в 70-х -плоские цилиндрические; с 80-х годов — в форме корня зуба, костно-интегрированные. В нашей стране зубная имплантация стала развиваться только в 80-е годы благодаря исследованиям С.П.Калвелиса, В.М.Безрукова, А.С.Черникиса, О.Н.Сурова, М.З.Миргазизова. Опыт зубной имплантации составляет около 20 лет.
В настоящее время для повышения жевательной эффективности при частичной и полной утрате зубов используют поднадкостничные и чрескостные, чресслизистые и другие имплантаты. Из них наибольшее применение находят внутри-костные имплантаты.
Внутрикостная имплантация. Среди внутрикост-ных имплантатов выделились две основные принципиально различные системы: винтовые имплантаты П.У.Бронемарка и плоские — Л.Линкова. С годами на их основе шло усовершенствование материалов, видов и конструкций имплантатов, как круглой [Бранемарк, «Бонефит», «Коре-Вент», «Стери-ОСС», «Астра-Тех», «Контраст», «Лико» и др.], так и плоской формы (системы Линкова, «Оратроникс», «ВНИИМТ», АСИ-1 «Парк-денталь» и др.) (рис. 17.1). Сегодня известно более 100 видов и систем зубных имплантатов. Среди них прочное место заняли отечественные имплантаты круглой формы — «Конмет», «Плазма Поволжья», «Лико», «Дива», белорусский «ЯасИх» и плоской формы — «ВНИИМТ», в том числе с полимерным покрытием, «Конмет», АСИ-1М, «Плазма Поволжья». Из имплантатов круглой формы или в форме корня зуба наибольшее распространение получили сплошной формы винтовые, цилиндрические, винто-цилиндрические и отличающиеся особенностями строения тела — полые, конусовидные. Плоские или пластиночные имплантаты имеют разную форму тела и на его поверхности желобки, нарезки, отверстия. Покрытие имплантатов круглой и плоской формы может быть титановым, гидроксилапатитным, в том числе плазменным, а также двойным — титановым и гидроксилапатитным.
В случаях выраженной атрофии челюстей, близком расположении дна верхнечелюстной пазухи канала нижней челюсти, подбородочного отверстия проводят рентгеновскую компьютерную томографию.
При обследовании челюстно-лицевой области и полости рта уточняют возможность и необходимость протезирования на имплантатах — в качестве опор зубных протезов. Обследуя пациента, все-
I
гда необходимо находить пути и предлагать альтернативные методы лечения частичной или полной адентии.
Среди имплантатов как плоской формы, так и круглой (в форме корня зуба) различают погружные имплантаты, требующие двухэтапного оперативного вмешательства, и непогружные, которые устанавливают в один хирургический этап.
Показания и противопоказания. Главным показанием для имплантации является невозможность получения функционального и эстетического эффекта традиционными методами ортопедического лечения. Выбор имплантата той или другой конструкции зависит от условий в полости рта, определяется будущей функцией его в качестве опор зубных протезов. Врач-ортопед и врач-хирург выбирают имплантат или импланты, их диаметр, длину и составляют план хирургического и ортопедического лечения.
Показания определяются оценкой функционального состояния организма, характером и ком-пенс ированностью сопутствующих болезней. Перед имплантацией исследуют состояние полости рта — зубов и слизистой оболочки. Имплантация может проводиться при ортогнатическом прикусе и его разновидностях, после санации полости рта, высоком уровне гигиены. Противопоказанием для внутрикостной зубной имплантации и протезирования с опорой на имплантаты является скрежета-ние зубами — бруксизм. Иммунодефицитные заболевания и состояния, а именно аллергический, аутоиммунный и иммунопролиферативньга синдромы, наследственная отягощенность являются противопоказаниями к имплантации. При обследовании пациента на предмет проведения имплантации и оценке общего состояния организма обращают внимание на возраст, сохранность систем жизнеобеспечения. При наличии инфекционного синдрома необходимо более детальное обследование пациента. Перед имплантацией проводят лечение больного — санацию очагов инфекции, противовоспалительную терапию. Необходимы стабилизация иммунобиологического состояния организма и по показаниям — коррекция защитных реакций его. Особое внимание требуется при санации одонтогенных очагов и очагов в ЛОР-органах. Оценивают также состояние сердечно-сосудистой системы пациента. При гипертонической болезни, стенокардии, пороках сердца, нарушениях ритма сердечных сокращений, миокардите, кардиомиодистрофии имплантация может быть проведена по разрешению кардиолога или терапевта и только после кардиогенной подготовки. В стадии II и III степени заболеваний сердца и сосудов имплантация не показана. Пациентам с эндокринными болезнями чаще имплантация бывает противопоказана, хотя в настоящее время разработаны методы ее проведения при диабете. Особенно тщательно должны быть обследованы
больные с аллергическими заболеваниями, в том числе бронхиальной астмой и болезнями почек.
Больным с бронхиальной астмой, инфекционными, аутоиммунными болезнями почек и почечной недостаточностью, болезнями соединительной ткани имплантацию не проводят. Требуется специальное обследование перед проведением зубной имплантации у лиц с болезнями органов пищеварения и витаминной недостаточностью. Абсолютным противопоказанием для зубной имплантации являются болезни системы крови. Следует с особым вниманием отнестись к больным с системными и возрастными заболеваниями костей, к женщинам в предклимактерическом и постменструальном периодах, когда наблюдается ос-теопороз костей, в том числе челюстей. Не рекомендуется проводить имплантацию у пациентов, употребляющих наркотики, «злостных» курильщиков, злоупотребляющих алкоголем, особенно при поражении печени, поджелудочной железы. Важны исследование психического состояния больного, знание его мотивации по поводу проведения имплантации, а также возможность адаптации к хирургическому и ортопедическому лечению. Пациент должен знать о проценте риска и сделать выбор способа лечения с имплантацией и без нее с учетом функциональных и эстетических нарушений и перспективы их коррекции. Имплантация проводится после завершения роста кости (18—20 лет).
Диагностика. В период обследования на предмет имплантации проводят диагностику, состоящую из клинической оценки зубочелюстной системы, рентгенологических исследований и ортопедических моделей. Необходимо провести клиническое исследование: установить нарушения в пропорциях лица в связи с утратой зубов, измерить высоту и ширину альвеолярных отростков челюстей, фиксировать положение нижнечелюстного канала и подбородочного отверстия, расположение верхнечелюстной пазухи. Особое внимание должно быть обращено на состояние зубов (качество пломбирования их каналов и полостей) и слизистой оболочки полости рта, окклюзию.
Клинические данные дополняются рентгенологическим исследованием. Необходимы ортопанто-мограмма, прицельные снимки, оценка показателей рентгеновской компьютерной томографии. Объемные цветовые математические и структурные характеристики кости дает визиография. Клиническая и рентгенологическая диагностика дополняется оценкой моделей челюстей, в том числе в артикуляторе. Согласно рекомендациям врача-ортопеда о включении имплантатов в ортопедическую конструкцию зубных протезов, проводят рентгенологическое исследование с шаблонами — металлическими шариками. Это позволяет получить точное представление о будущей окклюзии и положении имплантата или импланта-
тов, выбрать его конструкцию. РКТ дает более точное представление о состоянии кости и помогает воссоздать модель челюсти, на которой смоделировано расположение имплантатов и ортопедическая конструкция с опорой на них. В отдельных случаях прибегают к моделированию зубоче-люстной системы и лицевого черепа по РКТ и МРТ (Т.Г.Робустова, А.Р.Фех). По РКТ и УЗИ определяют качественную характеристику минерализации кости. Клинические замеры костей лицевого скелета, характеристика количества и качества костей и покрывающей их слизистой оболочки, околочелюстных тканей, рентгенологические исследования, в том числе с математическими величинами по РКТ, УЗИ и МРТ, должны заноситься в классификацию Мтзсп—.ГисН. В данной классификации кость челюстей оценивается по трем параметрам: высоте, ширине и медиодиста-льной длине ее тела. Выделяются частично беззубая и полностью беззубая челюсти. Частично беззубая челюсть имеет 4 класса, каждый из которых делится на 4 группы. Полностью беззубая челюсть имеет 4 группы в зависимости от наличия кости. Для стабильности имплантата очень важно качество кости. По этому признаку данные о качестве кости каждого пациента вводят в классификацию М18сЬ, который выделяет 4 типа ее строения. Использование классификационных признаков кости как по количеству, так и по качеству определяет правильный выбор конструкции, размеры длины и диаметра, а также числа имплантатов, особенностей хирургии и ортопедической реабилитации. Основные проблемы имплантации. Главным является взаимодействие имплантатов и кости. «Судьба» всех имплантатов зависит от адаптапции и стабильности их в опорной кости. Существует два основных типа взаимодействия имплантата и кости, которые определяют его функцию и долговечность. В одних случаях возникает прямое плотное сращение имплантата с костью — остеоинтегра-ция, в других — имплантат и кость соединяются при помощи фиброзной ткани (фиброинтегра-ция). Существует также тип соединения имплантата и кости промежуточный — фиброкостный (фиброостеоинтеграция). Тип сращения зависит от характеристики имплантата, особенностей остеотомии, нагрузки, качества кости и ее минерализации. В связи с индивидуальными особенностями организма, функций имплантатов, как опор зубных протезов, сращение кости и конструкции возникает как остеоинтеграция, фиброинтеграция и фиброостеоинтеграция. Все виды соединений придают имплантату оптимальную функцию. Однако наиболее устойчивой считается остеоинтеграция (П.У.Бранемарк). При адекватной нагрузке на такой имплантат его подвижность минимальная, и он может достаточно долго и хорошо функционировать. Вместе с тем в окружности имплантата под влиянием чрезмерной нагрузки, плохой
гигиены и других общеорганных факторов может увеличиваться пространство, заполненное соединительной тканью, что создает подвижность конструкции, ведет к образованию десневого кармана, развитию периимплантита и последующему отторжению имплантата.
Биосовместимость является важным условием приживления имплантата и надежного его функционирования. Она зависит от химических и физических свойств имплантата. Химическая чистота применяемого материала определяет реакцию тканей на им плантационную конструкцию и время ее функционирования.
В последние годы лучшие показатели биосовместимости наблюдаются при использовании титана и его сплавов, в том числе с титановым и биокерамическим покрытием.
Стерильность (соблюдение техники операции, стерилизация инструментов и материалов, работа в перчатках и др.) имеет большое значение для успеха имплантации. Обязательным условием7 эффективности операции является хорошая ""гигиена полости рта.
Образование эпителиального кармана у имплантата. При имплантации следует обращать особое внимание на состояние слизистой оболочки у границы надальвеолярной и внутриальвеолярной частей имплантата. При стабильной функции у имплантатов в отличие от непораженных зубов вместо десневого кармана образуется плотная фиброзная ткань — имплантато-десневое соединение, препятствующее образованию карманов. Перегрузки при функционировании имплантатов в ортопедических конструкциях, плохая гигиена и прочие причины могут вести к воспалению десны, образованию кармана и потере кости. Десневые карманы чаще возникают у плоских имплантатов, реже — у винтовых, цилиндрических и винто-ци-линдрических. При этом отмечается прямо пропорциональная зависимость: такой риск при фиб-роинтеграции выше, чем при остеоинтеграции. Наиболее часто карманы образуются у поднадко-стничных имплантатов.
Окклюзия оказывает непосредственное влияние на функцию имплантата, его стабильность и долговечность. Конструкция имплантатов должна воспринимать адекватную окклюзионную силу и ее направление, поэтому врач-ортопед должен это предусмотреть при планировании на ортопедическом этапе лечения. Только при этом условии будет обеспечено правильное функциональное взаимоотношение кости, имплантата и ортопедической конструкции.
Выбор конструкции имплантата основывается на соответствии общих и местных клинических

|
данных, дополнительных методов исследования, удостоверяющих необходимость имплантации.
Одной из клинических ситуаций при имплантации является потеря одного зуба. Возможность не включать соседние зубы в зубной протез, недостатки съемных мини-протезов делают имплантацию актуальной. Однако в таких случаях должна быть выверена достаточность кости в альвеолярном отростке верхней челюсти или альвеолярной части нижней челюсти, а также расстояние между зубами. Кроме того, при установлении имплантата для возмещения утраченного одиночного зуба важны антиротационные свойства имплантата. Расстояние между одиночным имплантатом и соседним естественным зубом должно быть 3 мм.
| Рис. 17.1.Внутрикостная зубная имплантация плоской формы и в форме корня зуба. |
При установлении имплантатов следует помнить о необходимой длине кости до отдельных анатомических образований: 1—2 мм до дна верхнечелюстной пазухи и носа, 2 мм — до канала нижней челюсти и нижнего альвеолярного нерва, 5 мм — до подбородочного отверстия.
Наличие больших беззубых промежутков, когда нельзя использовать обычные съемные протезы, за неимением адекватной опоры, является также показанием к имплантации.
Отсутствие зубов в дистальных отделах челюстей и некоторые клинические ситуации при плохой фиксации зубных протезов, в том числе у людей определенных профессий (певцы, артисты, педагоги и др.), являются показаниями к имплантации. В таких случаях в зависимости от условий имплантаты могут быть опорой несъемных зубных протезов или позволяют улучшить фиксацию и стабильность съемных зубных протезов. Учитывая имеющееся большое количество имплантатов и их конструкций, следует ориентироваться не на рекламные рекомендации изготовителей, а на конкретные условия в полости рта у пациента. Необходимо учитывать клиническую картину и такие параметры, как степень атрофии кости, окклюзион-ные соотношения челюстей, положение нижнечелюстного нерва, верхнечелюстной пазухи и полости носа, состояние имеющихся зубов и слизистой оболочки, в том числе ее толщину. В зависимости от этих условий выбирают вид имплантата. Кроме того, с учетом будущей функции зубного протеза решается вопрос о числе имплантатов, виде его конструкции (число головок, опорных балок, плеча и др.).
До операции назначают стимуляторы фагоцитоза — пентоксил, метилурацил, милайф, лимон-
имплантаты
ник, аскорбиновую кислоту, сорбенты. Препараты пациент принимает в течение 10 дней — 3 нед. За 5 дней до вмешательства рекомендуется прием гомеопатического препарата «Траумель» в таблетках рег оз.
Плоские имплантаты представляют собой чаще единую конструкцию, иногда сборную, состоящую из внутрикостной части — тела, шейки, и надальвеолярной — головки или головок. Тело может быть разнообразной конструкции. В поперечном разрезе имплантат имеет прямоугольную форму, высота его от 8 до 15 мм, длина 15—30 мм (рис. 17.1).
Преимуществом плоских имплантатов является возможность использования при имплантации в качестве второй опоры собственные зубы. Кроме того, узкая конструкция имплантата может быть применена при атрофии альвеолярного отростка и небольшой его ширине.
предложил для лучшей интеграции обработку внутрикостной поверхности тела имплантата в виде призм и установил плотное сращение его с костью. Плоские имплантаты «Конмет» имеют на поверхности плазменное титановое напыление и увеличивающие остеоинтеграцию конструкции.
Наиболее распространены имплантаты плоской формы зарубежные (ранние имплантаты «1лп-1со\у», «Ога1юшс8», «Рагк-Оеп1а1», «Вю-1ос»; отечественные конструкции — «ВНИИМТ», «АСИ-1М». Тело имплантата может быть изогнуто для адаптации к форме альвеолярного гребня, его
можно корректировать так, чтобы избежать соприкосновения и травмы подбородочного отверстия, нижнечелюстного нерва, верхнечелюстной пазухи. Рекомендуется изогнуть шейку и надаль-веолярные штифты или головки для создания адекватного параллелизма в зависимости от окклюзии опорных зубов. Головке (или головкам) может быть придана определенная форма — чаще уменьшают ее высоту для создания нужного межчелюстного промежутка.
Имплантаты («Конмет», «Плазма Поволжья») из-за покрытия не могут корригироваться во время операции и все процедуры осуществляют с аналогом на модели.
Подготовка к операции. Пациент должен быть санирован. Предоперационная подготовка зависит от имеющихся сопутствующих заболеваний. В день операции за 40 мин назначают антибиотики внутрь (рокситромицин — 150 мг или кларитро-мицин — 500 мг или спиромицин — 1,5 млн ЕД). Для антисептической обработки полость рта перед операцией рот орошают в течение 2—3 мин раствором хлоргекседина или его производным (кор-содил или элюдрил) или делают ротовые ванночки. В качестве противоотечного и противовоспалительного препарата за 30—40 мин до операции назначают кортикостероиды, в том числе 4—8 мг дексаметазона.
Обезболивание, премедикация. Операцию установления имплантата или имплантатов проводят под местным потенцированным обезболиванием анестетиками амидного ряда с добавлением сосудосуживающих средств (адреналин, норадреналин, филипрессин) в концентрации 1:100 000; 1:200 000, согласно данным функционального состояния, в том числе сердечно-сосудистой и других систем с учетом сопутствующих болезней. Обязательна премедикация, которая определяется степенью сложности имплантаци-онной хирургии, характером сопутствующих болезней и особенностями психоэмоционального состояния пациента.
Операция установления плоских имплантатов заключается в следующем. Делают разрез по альвеолярной дуге через слизистую оболочку и надкостницу. Отслаивают слизисто-надкостничный лоскут по обе стороны альвеолярной части нижней челюсти и альвеолярного отростка верхней челюсти по гребню альвеолярной дуги перфорируют круглым бором кортикальную пластинку (рис. 17,2, а). При помощи боров и сверл создают тоннель нужной длины и глубины — костное ложе для имплантата (рис. 17.2, б). При работе в кости с помощью бормашины обязательно охлаждение кости стерильным изотоническим раствором хлорида натрия, раствором Рингера, раствором хлор-гексидина и его производных с изотоническим раствором натрия хлорида в соотношении 1:3. После необходимых подгонок в костное ложе вводят
имплантат и легким постукиванием по плеченаса-дочному инструменту молотком плотно фиксируют его в кости в нужном положении (рис. 17.2, в). Для последующей интеграции важна плотная стабильная фиксация имплантата. Иногда с этой целью кортикальную пластинку снимают только у шейки и одного плеча тела, а ложе формируют в губчатом веществе на всю длину имплантата. Вводя последний в тоннель, второе плечо тела легким постукиванием фиксируют в кости. Слизисто-надкостничный лоскут укладывают на место, иссекают или «выщипывают» специальным инструментом слизистую оболочку для нормального стояния надальвеолярной части. На слизистую оболочку и надкостницу накладывают швы (рис. 17.2, г). В зависимости от выраженности реактивных воспалительных явлений заготовленную каппу надевают на головку имплантата через 10—14 дней после оперативного вмешательства. Окончательную фиксацию протеза производят через 3—6 нед после операции (рис. 17.2, д). При этом следует обратить внимание на необходимость твердой фиксации протеза. Это очень важное условие для репаративных процессов в кости. Реже устанавливают плоские разборные имплантаты, предназначенные для двухэтапного хирургического лечения. На первом этапе производят остеотомию и установление имплантата с зашиванием над ним мягких тканей наглухо. Через 3—6 мес вскрывают имплантат, удаляют запорный винт, ставят опорную головку и через 7—14 дней проводят ортопедическое лечение.
Многие авторы считают недостатками плоских имплантатов необходимость создания костного ложа в кости, вследствие которого образуется ее дефект, и, кроме того, их непрямое соприкосновение с костью, что ведет к фиброинтеграции. Последняя при жевательной нагрузке нарушает стабильность плоского имплантата, а возникающая подвижность его еще больше, чем цилиндрического. Эта причина обусловливает меньшую долговечность плоского имплантата и ортопедической конструкции в целом. Вместе с тем Ь.Ьт1со\у и СН.^е188, имеющие 30—35-летний опыт работы с плоскими имплантатами, отмечают высокую эффективность и стабильность их в течение многих лет.
Плоские имплантаты преимущественно ставят одиночно на все участки нижней челюсти и при дистальном отсутствии зубов — на нижней и верхней челюстях. Плоские или пластиночные имплантаты используют в качестве опоры вместе с естественными зубами. Двадцатилетний опыт установления имплантатов плоской формы в нашей стране показывает эффективность и долговечность отечественных конструкций «ВНИИМТ», «АСИ-Ш» («МЕТ-ТЭМ»), «Плазма Поволжья», «Конмет» и экономичность их.

|

|
| Рис. 17.2. Имплантация конструкции плоской формы. а — перфорация кортикальной пластинки, б — образование тоннеля соответственно длине, ширине и высоте тела имплантата; в — установление имплантата плечепосадоч-ным инструментом, г — зашивание раны, д — рентгенограмма дистального отдела нижней челюсти после протезирования с опорой на имплантат. ^ |
Импаантаты круглой формы. Основой для всех имплантатов в форме корня зуба или круглой формы является система «Бранемарк». На ее принципе разработаны многочисленные другие виды имплантатов. Каждая система отечественных и зарубежных имплантатов имеет набор оригинальных инструментов для остеотомии и введения имплантата в кость и его фиксации.
Круглые или в форме корня зуба имплантаты бывают разной формы — винтовые, цилиндрические, винто-цилиндрические. Тело их может быть сплошным, полым, конусовидным, имеющим на поверхности желобки, нарезки, отверстия, покрытия (см. рис. 17.1). Винтовые имплантаты делятся на стандартные и самонарезные. Тело имплантата состоит из шейки и корневой части. У винтовых имплантатов большое значение имеет форма резьбы. Наиболее оптимальной для стабильности и остеоинтеграции имплантата является выраженность резьбы в прикоронковой части. Для увеличения площади соприкосновения тела цилиндри-
ческого или винто-цилиндрического имплантата с костью и макроблокировки используют такие элементы, как отверстия, канавки, прорези и другие виды геометрии конструкций. Загрубление тела имплантата в виде покрытий титаном, гидроксил-апатитом создает микроблокировку, что также увеличивает площадь контакта имплантата с костью. Разрабатываются новые технологии покрытия тела имплантата —лазерное, обработка сверхмощными ионными пучками. Диаметр круглых имплантатов 3—6 мм, длина 7—20 мм. К имплан-татам круглой формы прилагаются запорный винт, которым закрывают тело имплантата, винт-заживления, используемый после второго хирургического этапа для заживления мягких тканей у шейки, опорные головки и другие элементы супраструктуры, необходимые на этапе протезирования. Наиболее распространенными из них являются системы «Вгапетагк» («МоЬе1Ьа1сег»), «Во-пеГи», «8!еп-О88», «Соге-Уеп1», «Са1сп~ес», «Рпа-деп1», «А«1;га» и др. На основе отечественных круглых имплантатов разработана пористая конструк-
Дата добавления: 2015-07-25; просмотров: 393 | Нарушение авторских прав
| <== предыдущая страница | | | следующая страница ==> |
| Свободная пересадка тканей | | | Т Г Робустом |