
ни Пар-(ефалита. это забо-
тделение и и ино-реторной ных, как глотания!та, буль-щаяся во они при-
1тиализм,
юны, ре-иводит к 'ипосали-сает при зентерии,:, а также «тельной >лецисти-жринных сом гипо-авитами-гемы (це-
ростомия
ШХ бОЛЬ-
(клинику, 1ии и ксе-[а при ди-
ростомии: позднюю, [ия функ-»етьей.
При начальной стадии ксеростомии одни больные жалуются на боль или неприятные ощущения в языке, слизистой оболочке рта, не предъявляя жалоб на сухость; другие — на периодически проявляющееся ощущение сухости слизистой оболочки полости рта, особенно при разговоре. Объективно при этом во рту обнаруживают небольшое количество слюны, слизистая оболочка умеренно увлажнена, имеет нормальную розовую окраску; из протоков слюнных желез при массировании выделяется прозрачный секрет в обычном или умеренном количестве.
Обследование слюнных желез при стимулировании функции слюноотделения пилокарпином позволяет установить у большинства больных показатели саливации в пределах нижней границы нормы. При цитологическом исследовании секрета слюнных желез количество клеток плоского и цилиндрического эпителия больше, чем в норме.
При клинически выраженной стадии ксеростомии больных постоянно беспокоит сухость полости рта, особенно во время еды, длительного разговора, усиливающаяся при эмоциональном напряжении. При осмотре полости рта слизистая оболочка нормальной розовой окраски, увлажнена или суховата, свободной слюны мало (она пенится) или ее нет. При массировании слюнной железы можно получить из протока несколько капель прозрачной слюны. При цитологическом исследовании секрета слюнных желез фиксируют появление бокаловидных клеток, сецернирующих слизь; количество этих клеток возрастает по мере снижения секреторной функции железы.
У больных ксеростомией в поздней стадии, помимо постоянной сухости в полости рта, отмечают боль во время еды, чувство жжения во рту, особенно при приеме острой и соленой пищи. Получить слюну из протоков не удается даже при интенсивном массировании железы. У этой группы больных нередко можно обнаружить признаки катарального гингивита, глоссита, хронического паренхиматозного паротита и симптомы болезни или синдрома Шегрена. При сиалометрии со стимуляцией функции желез пилокарпином слюну обычно получить не удается. Цитологические препараты слюны содержат множество клеточных элементов, в том числе клетки мерцательного кубического эпителия.
Лечение больных с гиперсаливацией и ксеростомией представляет затруднение, так как этиология заболевания у большинства из них неизвестна. Терапевтические мероприятия должны быть направлены на стимулирование слюноотделения при обязательном лечении основного заболевания, явившегося причиной ксеростомии. В начальной стадии заболевания с целью стимуляции функции желез следует проводить гальванизацию или электрофорез йодида калия в области слюнных желез (ежедневно, всего 30 процедур). В кли-
нически выраженной и поздней стадиях лечение следует начинать с новокаиновой блокады в области слюнных желез (2 раза в неделю, всего 10 процедур), а заканчивать гальванизацией. Для лечения больных ксеростомией может быть применен галантамин (кроме больных с синдромом и болезнью Шегрена). Галантамин (0,5 % раствор) следует вводить ежедневно подкожно по 1 мл (всего на курс 30 инъекций, при показаниях курс повторяют через 2—3 мес), можно назначить для приема внутрь — по 1 мл натощак ежедневно в течение 30 дней или для введения путем электрофореза.
Результаты лечения обычно оценивают на основании самочувствия больных, состояния слизистой оболочки полости рта, а также повышения функции больших и малых слюнных желез. В комплексном лечении ксеростомии следует использовать также заместительную терапию: увлажнение слизистой оболочки полости рта раствором лизоцима, смазывание растительным маслом и др.
Болезнь и синдром Микулича. Болезнь Микули-ча — это сочетанное увеличение слезных и всех слюнных желез. Если ее наблюдают при лейкозе, лимфогранулематозе, туберкулезе, сифилисе, эндокринных нарушениях, то это синдром Микулича.
Этиология и патогенез неизвестны. В настоящее время наиболее вероятной причиной заболевания считают нейротрофические, эндокринные и аутоиммунные расстройства. Увеличение желез обусловлено массивной мелкоклеточной инфильтрацией разрастающейся интерстициальной соединительной ткани.
Клиническая картина. Заболевание характеризуется припуханием желез. Они плотные, безболезненные, цвет кожи, покрывающей их, не изменен. Локализация припухлости специфична для каждой слюнной железы: околоушной, поднижне-челюстной, подъязычной и малых слюнных желез слизистой оболочки рта (рис. 11.1).
Уменьшение количества слюны в полости рта иногда фиксируют лишь в поздней стадии заболевания. При этом течение его может осложниться воспалительным процессом: сиалоз переходит в сиаладенит, который по клиническому течению имеет много общего с поздней стадией хронического интерстициального сиаладенита.
На сиалограмме можно лишь увидеть увеличение железы, в структуре протоков и тени паренхимы каких-либо отклонений от нормального строения нет. По мере нарастания процесса возможна нечеткость тени паренхимы; протоки очень узкие, имеют ровные контуры. Эти признаки прогрессируют, и может наступить период, когда тень паренхимы железы по периферии не будет определяться.
При генерализованном поражении лимфоидно-го аппарата синдром Микулича является опухоле-

Рис. 11.1. Болезнь Микулича. Увеличение слезных, околоушных и поднижнечелюстных слюнных желез.
вым перерождением лимфоретикулярной системы
Лечение представляет большие трудности. Хорошие результаты дает рентгенотерапия, однако эффект от лечения нестойкий. При назначении галантамина и проведении новокаиновой блокады улучшается трофика тканей и стимулируется секреторная функция желез. При возникновении хронического воспаления в железах следует проводить противовоспалительное лечение: введение в протоки железы бактериофага, антибиотиков, наложение компресса с димексидом и др. В комплекс лечебных мероприятий необходимо включать препараты, повышающие неспецифическую рези-стентность организма, — витамины, нуклеинат натрия и др. Лечение больных с синдромом Ми-кулича нужно проводить совместно с ревматологом и гематологом.
Болезнь и синдром Гужеро—Шегрена характеризуются сочетанием признаков недостаточности желез внешней секреции: слезных, слюнных, потовых, сальных и др.
Этиология и патогенез болезни и синдрома Шегрена изучены мало. Считают, что в развитии патологического процесса играют роль инфекция, эндокринные расстройства, нарушения функций вегетативной нервной системы, иммунного стату-
са. Следует выделять синдром Шегрена, когда нарушения функции всех желез внешней секреции возникают при системной красной волчанке, системной склеродермии, ревматоидном полиартрите и других аутоиммунных заболеваниях, и болезнь Шегрена, при которой та же клиническая картина | развивается на фоне аутоиммунных нарушений.
Морфологические изменения в слюнных железах зависят от глубины поражения тканей железы. В начальной стадии заболевания ацинусы переполнены гранулами секрета; лимфоидный инфильтрат интерстициальной ткани представлен небольшими скоплениями клеток или очаговой I перидуктальной инфильтрацией. В клинически выраженной стадии определяют очагово-диффуз-ную лимфоплазмоклсточную инфильтрацию; концевые отделы желез дистрофичны; ацинусы вблизи инфильтрата кистозно расширены, пролиферация эпителия и миоэпителия нередко закрывает просвет протоков. На фоне лимфоидной инфильтрации зачастую наблюдают нарушение целости базальной мембраны. Клетки инфильтрата проникают в стенку протока с ее деструкцией. В поздней стадии заболевания определяется очагово-диффузная и диффузная лимфоплазмоклеточная $ инфильтрация, выражены процессы склероза, ар- | хитектоника долек сохраняется; на месте инфиль- ' трата, заместившего паренхиму, образуются мио-эпителиальные островки. Нередко микроскопическую картину в этой стадии характеризуют как лимфоэпителиальное поражение железы.
Клиническая картина. Патологические проявления при болезни и синдроме Шегрена многообразны, что определяется сочетанием изменений слюнных желез с поражением других органов и тканей (пищеварение, глаза, эндокринные железы, суставы, соединительные ткани и пр.). Это многообразие также зависит от стадии процесса (начальной, клинически выраженной, поздней) и активности течения.
Больные жалуются на сухость полости рта, периодически появляющееся воспаление околоушных желез, общую слабость, быструю утомляемость. Иногда вначале отмечают сухость слизистой оболочки глаз, светобоязнь, чувство песка в глазах, затем увеличение околоушных желез и редко — поднижнечелюстных. При этом больной иногда говорит о том, что находится на учете у ревматолога по поводу заболевания суставов, красной волчанки или склеродермии.
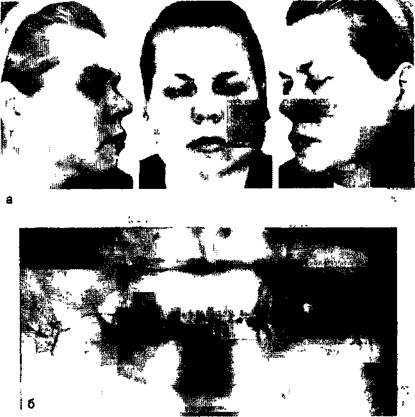
При обследовании околоушные железы в период ремиссии часто бывают увеличены, плотны, бугристы, безболезненны (рис. 11.2, а). Обычно поражаются обе парные железы. Иногда увеличены лимфатические узлы. Припухлость желез периодически уменьшается или увеличивается. Увеличение околоушных желез сопровождается ухудшением общего самочувствия. Обострение протекает тяжело, с высокой температурой тела, силь-
| няют местное воздействие на слюнную железу и слизистую оболочку полости рта: димексид, ново-каиновая блокада, физические методы и др. Профилактика и прогноз. Профилактические мероприятия заключаются в соблюдении общей и личной гигиены. Диспансерное наблюдение и периодическое проведение комплекса лекарственной терапии обеспечивают благоприятное течение процесса, можно достичь длительной ремиссии заболевания, больные остаются трудоспособными. 11.2. Воспаление слюнных желез (сиаладенит) 11.2.1. Острое воспаление слюнных желез Больных острым сиаладенитом наблюдают в лечебных учреждениях различного профиля. В стоматологические клиники наиболее часто поступают больные острым сиаладенитом, развившимся вследствие лимфогенного паротита Герценберга |
|
ной болью, слизисто-гнойными выделениями из протока. Изменения слизистой оболочки полости рта характерны для ксеростомии. После стихания обострения, которое чаще бывает с одной стороны, железы остаются плотными, бугристыми. При сиалографии в железе определяют полости различных размеров с нечеткими контурами, изображение паренхимы не обнаруживают. Мелкие протоки железы прерывисты, определяются не везде. Околоушные и поднижнечелюстные протоки имеют неровные контуры. Характерным признаком является нечеткость контуров протоков, обусловленная проникновением контрастного вещества в интерстициальную ткань (рис. 11.2, б).
По результатам обследования можно сделать вывод, что хронический сиаладенит при болезни и синдроме Шегрена чаще протекает как паренхиматозный.
| Рис. 11.2.Болезнь Гужеро—Шегрена. а — внешний вид больной; б — сиалограмма левой околоушной железы в боковой проекции при клинически выраженной стадии заболевания: контуры протоков неровные и нечеткие, контрастная масса проникла через стенки протоков и определяется в виде нечетких теней неправильной формы за пределами протоков. |
Диагностика. Поражение слюнных желез при болезни и синдроме Шегрена подтверждают данные обследования больного (выявление признаков поражения глаз, нарушения пищеварения и др.).
У некоторых больных при «сухом» синдроме нарушаются функции потовых и сальных желез, кожа становится сухой, шелушится. Иногда возможна гипосекреция маточных желез и желез влагалища, приводящая к сухости слизистой оболочки, кольпиту. У всех больных выявлены увеличение СОЭ, иногда лейкоцитоз. При исследовании белковых фракций крови обнаруживают гипергаммаглобу-линемию.
Хронический сиаладенит при болезни и синдроме Шегрена следует дифференцировать от опухоли, хронического паренхиматозного и интер-стициального паротитов, хронического сиалодо-хита.
Лечение болезни и синдрома Шегрена должно проводиться в ревматологической клинике. Ревматолог назначает базисную терапию, показанную при аутоиммунном процессе, в зависимости от его активности — цитостатические, стероидные и противовоспалительные средства (преднизолон, плаквенил, бруфен, салицилаты, метиндол и др.). Общеукрепляющая терапия (поливитамины, ре-таболил, нуклеинат натрия и т.д.) показана всем больным.
При лечении хронического паротита и ксеростомии при болезни и синдроме Шегрена приме-
(инфицирование происходит из хронических воспалительных очагов), и сиаладенитом, возникшим при контактном распространении воспаления из флегмонозных очагов. Сиаладенит редко регистрируют при попадании инородного тела в протоки слюнных желез.
Эпидемический паротит (свинка, заушница) — острое инфекционное вирусное заболевание, характеризующееся воспалением больших слюнных желез. Обычно поражаются околоушные железы, редко — поднижнечелюстные (2,1 %) и подъязычные (4,9 %) слюнные железы. Нередко воспалительные изменения возникают в области других желез. Возможно также поражение нервной системы.
Эпидемический паротит чаще встречается в странах с умеренным и холодным климатом. В основном болеют дети. В настоящее время эпидемический паротит может быть как в виде спорадических заболеваний, так и редких эпидемических вспышек в закрытых и детских коллективах. По различным данным, наибольший процент заболеваний приходится на возраст 7—10 лет. Среди взрослых чаще болеют женщины. Характерной особенностью паротита является распространение заболевания во время эпидемических вспышек в крайне ограниченных районах.
Этиология и патогенез. Возбудитель болезни — фильтрующийся вирус. Заражение происходит непосредственной его передачей от больного здоровому капельно-воздушным путем, но возможна также передача вируса при пользовании предметами, к которым соприкасались больные. Вирус чаще всего обнаруживают в течение первых 3 дней заболевания в околоушной железе, в других тканях и органах — реже. На 6—7-й день болезни вирус вызывает образование антител. Выделяется вирус из организма со слюной больного человека.
Патологическая анатомия. Макроскопически при вирусном воспалении слюнная железа не имеет нормального дольчатого строения. При микроскопическом исследовании воспаленной железы выявляются значительная гиперемия и воспалительный отек ее стромы и окружающей клетчатки, в отдельных случаях — лейкоцитарная инфильтрация стромы, главным образом вокруг слюнных протоков и кровеносных сосудов. В протоках железы большое количество слущивающих-ся эпителиальных клеток. Эпителий железы обычно незначительно изменен: происходит набухание и зернистое помутнение, реже — некроз.
Клиническая картина. Инкубационный период составляет в среднем 2—3 нед. В зависимости от тяжести заболевания могут быть выделены 3 формы клинического течения: легкая, средняя и тяжелая. Иногда выделяют еще неосложненное и осложненное течение процесса.
При легкой форме паротита клинические признаки выражены слабо, температура тела не повышается. Припухание околоушных желез почти
безболезненно, из их протоков в умеренном количестве выделяется прозрачная слюна. Нередко поражается лишь одна околоушная железа. Припухлость и боль исчезают на протяжении недели.
При средней степени тяжести заболевания после короткого (в течение 2—3 дней) продромального периода, проявляющегося недомоганием, плохим аппетитом, ознобом, головной болью, болезненностью в области шеи, суставов и мышц конечностей, иногда небольшим повышением температуры тела и сухостью в полости рта, возникает болезненное припухание околоушной железы. В большинстве случаев через 1—2 дня припухает также другая околоушная железа. Температура тела повышается обычно в пределах 37,5— 38 °С. Припухлость быстро увеличивается. При этом почти всегда одна сторона бывает изменена больше другой. У некоторых больных появляется гиперемия слизистой оболочки рта и устья околоушного протока. Саливация обычно понижена. Через 3—4 дня воспалительные явления начинают стихать.
При тяжелой форме вначале после выраженных продромальных явлений припухает околоушная железа, часто обе. Очень скоро наступает коллатеральное воспаление в окружности. При этом припухлость, локализовавшаяся вначале по наружной поверхности ветви нижней челюсти, распространяется вверх до уровня глазниц, кзади доходит до сосцевидных отростков и спускается ниже углов челюсти, иногда до ключиц. Кожа над припухлостью имеет нормальную окраску, но напряжена. При вовлечении в процесс поднижнечелюстных и подъязычных желез припухлость распространяется на шею. Увеличившаяся в размерах, болезненная при пальпации околоушная железа оттесняет кнаружи мочку уха, сдавливает и иногда значительно суживает наружный слуховой проход. Иногда отмечают затрудненное открывание рта. Часто развивается катаральный стоматит, возможно покраснение слизистой оболочки зева, области устья околоушного протока. Проток пальпируется в виде тяжа. Резко уменьшается или даже прекращается слюноотделение из припухшей железы. В редких случаях, особенно в начальном периоде заболевания, повышена саливация. При гнойно-некротическом процессе из протока выделяется гной. Температура тела может достигать 39—40 °С. На 5—6-й день температура тела постепенно падает, после чего коллатеральный отек и воспалительный процесс в области железы подвергаются обратному развитию. Может наступить абсцеди-рование.
При осложненной форме эпидемического паротита нередко поражается нервная система — менингит, энцефалит, иногда с параличом черепных и спинномозговых нервов, изменениями зрительного, глазодвигательного, отводящего лицевого и преддверно-улиткового нервов, а также психиче-
ским расстройством. Нередким осложнением является орхит. При эпидемическом паротите возможны мастит, панкреатит, нефрит.
Эпидемический паротит у большинства больных заканчивается выздоровлением. Однако наблюдали летальные исходы при развитии гнойно-некротического процесса в железе, поражении нервной системы.
Диагностика. Характерным для эпидемического паротита является первичность поражения слюнной железы. Общие симптомы в отличие от острого сиаладенита появляются одновременно при осложнении какого-либо другого инфекционного заболевания. При эпидемическом паротите в крови обычно нормальное количество лейкоцитов или лейкопения, умеренный моноцитоз и лимфо-цитоз, СОЭ в пределах нормы. Содержание сахара в крови и количество диастазы в моче изменяется. Диагноз подтверждают выделением вируса эпидемического паротита, реакциями связывания комплемента, торможения гемагглютинации, кожной аллергической и др. Помогает установлению диагноза эпидемиологический анамнез.
Обязательна изоляция больных с эпидемическим паротитом на протяжении 9 дней от начала заболевания.
Для предупреждения распространения эпидемического паротита применяют активную иммунизацию детей, посещающих детские дошкольные учреждения, живой противопаротитной вакциной.
Лечение в основном симптоматическое и заключается в уходе за больным и предупреждении осложнений. Необходим постельный режим на период повышенной температуры, т.е. на протяжении 7—10 дней, особенно для взрослых. На область околоушных (при показаниях и поднижне-челюстных) желез назначают согревающие компрессы, различные мазевые повязки, физиотерапевтические процедуры: соллюкс, УВЧ-терапию, ультрафиолетовое облучение. Необходимо обеспечить регулярный уход за полостью рта (полоскания, ирригация). Установлено, что орошение интерфероном полости рта 5—6 раз в день значительно улучшает состояние больного, особенно при его раннем применении и на 1—2-й день. При значительном снижении функции слюнных желез в их протоки вводят до 0,5 мл раствора антибиотиков (по 50 000—100 000 ЕД пенициллина и стрептомицина в 1 мл 0,5 % раствора новокаина), а также проводят новокаиновую блокаду с пенициллином или стрептомицином. При прогресси-ровании гнойного воспалительного процесса и обнаружении очагов размягчения требуется оперативное вмешательство в условиях стационара. При возникновении осложнений общего характера лечение следует проводить совместно с другими специалистами.
Профилактика включает проведение влажной дезинфекции помещения и вещей больного, ки-
пячение "столовой посуды, проветривание помещения.
Гриппозный сиаладенит. В период эпидемии гриппа в стоматологические учреждения нередко обращаются больные с признаками острого сиаладенита какой-либо одной слюнной железы или нескольких больших и малых слюнных желез.
Острый сиаладенит чаще начинается в одной железе, но очень быстро в процесс вовлекается парная железа. Воспалительные явления нарастают быстро, на протяжении 1—2 дней наступает гнойное расплавление железы; затем последовательно могут некротизироваться одна за другой большие и малые слюнные железы.
У большинства больных сиаладенит при гриппозной инфекции возникает в околоушной железе, реже — в поднижнечелюстной, подъязычной и малых слюнных железах. Часто поражаются обе парные слюнные железы, иногда — одновременно околоушные и поднижнечелюстные железы.
При поражении околоушных желез характерным субъективным признаком является болезненность при открывании рта и повороте головы в сторону. Отек появляется на щечной, поднижнечелюстной, позадичелюстной областях и верхнем отделе шеи. При пальпации болезненный плотный инфильтрат определяется в пределах анатомических границ околоушной железы, поверхность инфильтрата гладкая. При гнойном расплавлении околоушной железы инфильтрат распространяется на окружающие железу ткани и соседние области.
При локализации процесса в поднижнечелюстной железе больных беспокоит боль при глотании; припухлость занимает поднижнечелюстную, подъязычную, подбородочную области и верхний отдел шеи. Наиболее отчетливо локализация процесса в поднижнечелюстной железе определяется при бимануальной пальпации в дистальном отделе челюстно-язычного желобка и поднижнечелюст-ного треугольника. В этой области поднижнече-люстная железа плотная, подвижная, болезненная, с гладкой поверхностью.
Больные с острым сиаладенитом подъязычных желез жалуются на боль при движении языком, увеличение подъязычных складок. При осмотре слизистая оболочка над железой становится сероватого цвета, быстро разрушается, отторгаются гной и некротизированная ткань железы.
Малые слюнные железы вовлекаются в воспа--лительный процесс чаще при множественном поражении больших слюнных желез.
Лечение. В ранний период заболевания назначают интерферон в виде орошения полости рта 4—5 раз в день. При симптомах вторичного инфицирования в протоки слюнных желез вводят антибиотики. При воспалительном инфильтрате хорошие результаты дает новокаиновая блокада, при гнойно-некротическом процессе — ранний разрез

Рис. 11.3. Двусторонний послеоперационный паротит и правосторонний сиаладенит поднижнечелюст-ной слюнной железы Припухлость соответственно расположению указанных желез.
капсулы железы, что ограничивает размеры ее некроза. Следует проводить комплекс мероприятий по уходу, питанию, режиму, симптоматическую терапию по поводу гриппозной инфекции. Исход, как правило, благоприятный Осложнения наступают в связи с рубцовой деформацией протоков, их заращением. Возможно уменьшение секреции при некрозе части железы или прекращение саливации при некрозе всей железы
Постинфекционный и послеоперационный сиал-адениты (острый бактериальный сиаладенит). Острый сиаладенит у этой группы больных наблюдают чаще в области околоушных слюнных желез. Значительно реже в воспалительный процесс вовлекаются поднижнечелюстные, подъязычные и малые слюнные железы.
Этиология и патогенез. Острый сиаладенит (чаще паротит) может развиться при любом тяжелом заболевании, наиболее часто он возникает при тифах. Существуют стоматогенный, гематогенный и лим-фогенный пути распространения инфекции В протоках железы обычно обнаруживают смешанную микрофлору стафилококки, пневмококки, стрептококки, кишечную палочку и др.
Инфекция чаще проникает через устье выводного протока железы. Гипосаливация рефлекторного характера, наблюдающаяся при этих заболе-
ваниях и в послеоперационном периоде при оперативных вмешательствах на брюшной полости, способствует инфекционному воспалению.
Патологическая анатомия. При серозном воспалении наблюдают гиперемию, отек и умеренную лейкоцитарную инфильтрацию тканей железы При этом набухает эпителий выводных протоков железы; в них скапливаются вязкий секрет, слущившийся эпителий, большое количество микробов (чаще кокков). При легких формах заболевания может наступить обратное развитие процесса. При этом уменьшается отек, рассасывается инфильтрат, постепенно стихают воспалительные явления. При переходе же острого серозного сиаладенита в гнойный лейкоцитарная инфильтрация нарастает. В резко отечных и полнокровных тканях располагаются очаги кровоизлияния. В мелких и среднего диаметра выводных протоках обнаруживают скопление большого количества лейкоцитов и слущившегося дегенерировавшего эпителия. Отдельные участки железы подвергаются гнойному расплавлению: возникают микроабсцессы, слияние которых ведет к образованию более крупных, заполненных гноем полостей, видимых на разрезе железы невооруженным глазом [Паникаровский В.В., 1972]. Иногда некротический процесс распространяется на значительные участки и всю железу.
Клиническая картина. Острый сиаладенит отличается быстрым нарастанием воспалительных явлений, особенно при гангренозном паротите. На протяжении 1—2 дней может произойти некроз железы. Некротизированные участки железы постепенно отторгаются и длительно выходят через расплавленные кожные покровы. Иногда наступает омертвение почти всей железы. В тех случаях, когда этот процесс возникает на фоне общих дистрофических явлений, воспалительные изменения могут нарастать медленно и вяло, высокой температурной реакции может не быть.
При серозном и гнойном паротите при благоприятном течении процесса воспалительные явления через 10—15 дней постепенно стихают.
Иногда постинфекционный и послеоперационный паротиты бывают двусторонними. В этих случаях процесс раньше начинается в одной железе, а затем (через 2—3 дня) поражает и вторую. Степень и характер воспалительных изменений справа и слева могут быть различными, иногда в процесс вовлекаются и поднижнечелюстные железы (рис. 11 3)
Острый паротит, развивающийся на фоне общих заболеваний, иногда осложняется распространением гнойного процесса в окологлоточное пространство, на боковую поверхность шеи и клетчатку, окружающую общую сонную артерию и внутреннюю яремную вену, средостение; гной может прорваться в наружный слуховой проход. В отдельных случаях под влиянием гнойного про-
го
цесса происходит расплавление стенок крупных сосудов и возникает кровотечение, заканчивающееся летально. Наблюдают тромбоз яремных вен и синусов мозговой оболочки.
К поздним осложнениям гнойного паротита относят образование слюнных свищей и явления околоушного гипергидроза.
Диагностика основывается на цитологическом исследовании отделяемого из протока, при котором определяют значительные скопления нейтро-филов с располагающимися среди них немногочисленными лимфоцитами, ретикулярными клетками, макрофагами. Из элементов эпителиальной выстилки протоков в небольшом количестве обнаруживают клетки цилиндрического и плоского эпителия, единичные клетки кубического эпителия. Сиалографию для диагностики не проводят.
Лимфогенный сиаладенит. При лимфогенном распространении инфекции нередко поражается лимфоидный аппарат околоушной железы. Источником инфекции могут быть воспалительные процессы в зеве, носоглотке, языке, периапикальных тканях зуба, коже лба и виска, ухе, носу, веках. В среднем в толще околоушной железы и по ее периферии располагается от 6 до 13 лимфатических узлов. Было установлено, что в отдельные лимфатические узлы пенетрирует (проникает) ацинарная ткань, которая сообщается со всей протоковой системой слюнной железы. Эти особенности строения железы создают условия для поражения железистой ткани при инфицировании лимфатических узлов околоушной железы. В одном случае, вероятно, развивается лимфаденит (при инфицировании непенетрированного лимфатического узла), а в другом (при воспалении пе-нетрированного лимфатического узла) — лимфо-генный паротит.
Наиболее часто причиной лимфогенного паротита являются различные воспалительные заболевания в области головы (фурункул, конъюнктивит, гнойная рана и др., 42 %) или простудные заболевания (грипп, ангина, ОРВИ, 33 %), при которых воспаляется глоточное лимфоидное кольцо. Острые или обострившиеся периодонтиты больших (реже малых) коренных зубов также вызывают развитие лимфаденита околоушной железы (25 %). Развитие болезни наблюдают у пациентов со сниженным иммунитетом.
Клинически процесс начинается с болезненного уплотнения какого-либо участка околоушной железы. Затем при легкой форме процесса уплотнение увеличивается постепенно на протяжении 2—3 нед, появляется ограниченная припухлость в области околоушной железы соответственно уплотнению вследствие отека тканей. В этот период заболевания можно отметить небольшое снижение слюноотделения, при этом секрет мутный, повышенной вязкости. Общее состояние у большинства больных не нарушается.
При цитологическом исследовании секрета железы определяются клетки воспалительного ряда (ней-трофилы, лимфоциты, гистиоциты, макрофаги, плазматические клетки), слущиваемость клеток плоского и цилиндрического эпителия повышенная, появляются клетки кубического эпителия.
При средней тяжести острого лимфогенного паротита температура тела у больного повышается. В области возникшего уплотнения железы значительный отек, боль усиливается, становится пульсирующей. Покрывающая железу кожа краснеет, постепенно спаивается с инфильтратом, и может наступить самопроизвольное вскрытие гнойника. После выделения гноя воспаление начинает стихать.
Рассасывание воспалительного инфильтрата идет очень медленно, плотный узел в области железы может оставаться на протяжении нескольких недель. При этом из протока выделяется макроскопически неизмененная слюна. Цитологически можно обнаружить признаки острого воспаления.
При тяжелом течении лимфогенного паротита после первых проявлений болезни в виде ограниченного уплотнения в околоушной слюнной железе воспалительные явления начинают быстро нарастать. Часто наступает абсцедирование в железе или развивается флегмона.
Контактный сиаладенит возникает в случаях распространения воспалительного процесса при флегмонах околоушно-жевательной, поднижнече-люстной, подъязычной областей. После стихания воспалительного процесса в клетчаточном пространстве и вскрытия флегмоны развивается воспаление в слюнных железах, чаще одностороннее. У большинства больных контактный сиаладенит протекает в легкой форме, реже — в среднетяже-лой; выражается припуханием железы, снижением ее функции. В области околоушной, поднижнече-люстной или подъязычной желез припухлость становится плотной, болезненной. Наличие сиаладе-нита подтверждается цитологическим исследованием секрета слюнной железы. В секрете можно определить примесь гноя.
Следует обращать внимание на функцию слюнной железы, расположенной в соседстве с флегмо-нозным процессом, что позволит своевременно расширить комплекс лечебных мероприятий и предупредить осложнение в виде контактного сиал аденита.
Сиаладенит, вызванный внедрением инородных тел в выводные протоки желез. После попадания инородного тела в проток железы больные обращаются к врачу в разные сроки, поэтому жалобы не бывают одинаковыми. В одних случаях их беспокоит периодически возникающее увеличение железы; иногда может развиться абсцесс или (редко) флегмона в окружности железы или ее протока. Почти во всех случаях больные хорошо запоминают ощущения, возникшие у них при попада-
нии инородного тела в проток железы и предшествовавшие началу воспалительного процесса. В течение некоторого времени инородное тело, попавшее в проток железы, может вызывать лишь задержку выделения (ретенцию) слюны и временное припухание околоушной или поднижнечелю-стной желез. Такая железа не болезненна, имеет обычную консистенцию, может быть лишь немного увеличенной. Далее возникает воспалительная реакция, соответствующая картине острого сиаладенита. Гнойно-воспалительный процесс в железе часто сопровождается расплавлением капсулы железы и переходом процесса на прилежащие ткани околоушной и поднижнечелюстной областей. При самопроизвольном вскрытии гнойника нередко выделяется инородное тело. В тех случаях, когда инородное тело находится в протоке железы длительное время и воспалительный процесс периодически обостряется, клиническая картина заболевания сходна со слюннокаменной болезнью. Иногда инородное тело может стать центром образования слюнного камня.
Диагностика подтверждается обнаружением инородного тела при сиалографии.
Лечение заключается в выполнении оперативного вмешательства — удалении инородного тела из протока или, при расположении инородного тела в одном из мелких протоков поднижнечелюстной железы, экстирпации слюнной железы.
В тех случаях, когда воспалительные явления продолжают нарастать, при течении процесса средней тяжести следует дополнить лечение 3—4 новокаиновыми блокадами с антибиотиками в область железы, подкожным введением 50—60 мл 0,5 % раствора новокаина, назначением внутримышечных инъекций пенициллина, стрептомицина или других антибиотиков в соответствии с данными антибиотикограммы, а также сульфаниламидных, десенсибилизирующих препаратов. В условиях стационара хорошие результаты дает внутривенное введение трасилола или контри-кала.
При гангренозном сиаладените и тяжелой форме течения показано срочное оперативное вмешательство — вскрытие капсулы железы; при операции на околоушной железе лучше пользоваться разрезом по Ковтуновичу.
При лечении больных острым сиаладенитом должны быть учтены все принципы терапии острых воспалительных заболеваний.
Профилактика острого сиаладенита заключается в уходе за полостью рта: ирригации 0,5—1 % раствором натрия гидрокарбоната и протирании ватными или марлевыми шариками слизистой оболочки рта. Для усиления саливации полость рта обрабатывают 0,5—1 % раствором лимонной кислоты. В диету включают продукты, повышающие слюноотделение.
Дата добавления: 2015-07-25; просмотров: 112 | Нарушение авторских прав
| <== предыдущая страница | | | следующая страница ==> |
| Реактивно-дистрофические изменения слюнных желез (сиалозы, сиаладенозы) | | | Хроническое воспаление слюнных желез |