
|
Читайте также: |
Марк Б. Герник (Маге В. Garnick)
Карцинома яичка может служить ярким примером курабельных солидных неоплазм. Больные с локализованными формами герминативно-клеточного рака яичка излечиваются после операции или облучения, далеко зашедшие стадии болезни (метастатические формы), в недавнем прошлом считавшиеся летальными, также потенциально курабельны. В 1977 г. рак яичка занимал 3-е место среди всех причин смерти в результате злокачественных новообразований у мужчин в возрасте 15—34 лет, однако к 1981 г. он уже не находился даже среди первых пяти причин смерти мужчин от рака в той же возрастной группе. Стратегия и принципы лечения, которые были разработаны для лечения больных с далеко зашедшими стадиями рака яичка, в настоящее время с полным основанием могут быть применены и для лечения больных с другими формами злокачественных новообразований.
Ежегодно в США регистрируется примерно 5000 новых случаев заболевания раком яичка, причем представители негроидной популяции заболевают реже. Различают два возрастных пика заболеваемости: ранний детский возраст и еще более высокий пик в возрасте 20—35 лет. Мужчины в возрасте старше 40 лет заболевают редко. При опухолевом процессе в яичке у мужчины в возрасте старше 50 лет следует подумать скорее о лимфоме, а не о первичной герминативно-клеточной раковой опухоли. Это особенно справедливо при двустороннем процессе.
Известно несколько факторов, предрасполагающих к развитию опухолей яичка. К ним относится крипторхизм в анамнезе, который в несколько раз повышает риск развития рака яичек. Риск более высок при полностью не опустившихся яичках, нежели при их неполном опущении. Как не опустившееся, так и контралатеральное нормально опустившееся яичко подвержены одинаковому риску опухолевого перерождения. Это со всей очевидностью свидетельствует о том, что в основе недостаточного опущения яичка в мошонку и развития опухоли яичка лежит единый дефект. Несмотря на то что эффективность орхиопексии (подшивание яичка) в отношении уменьшения риска опухоли не установлена, следует согласиться, что локализованное высоко в паховой области яичко необходимо опустить в мошонку с тем, чтобы в будущем была возможность следить за ним. При локализации яичек в брюшной полости, когда невозможно произвести эту операцию, их рекомендуется удалить. К другим факторам повышенного риска относятся перенесенный в детстве паротитный орхит, паховая грыжа в детском возрасте, рак контралатерального яичка. Однако в большинстве случаев предрасполагающие факторы установить не удается.
Клинические признаки и диагностика. Проявления рака яичка могут быть самыми разнообразными: от бессимптомного узелка или припухлости яичка, определяемых больным при самообследовании, до вторично развившейся одышки при массивных раковых метастазах в легкие. В большинстве случаев рак яичка легко диагностируется, так как он сопровождается выраженной местной симптоматикой. Однако, как правило, точный диагноз устанавливается поздно, поскольку врач общей практики и сам больной не обращают должного внимания на начальные признаки болезни. Чаще всего рак яичка регистрируют у мужчин в возрасте до 40 лет. Мужчины этого возраста должны знать и помнить о том, что при появлении каких-либо изменений в яичке, например увеличения его размеров на фоне ощущения тяжести в нем или болезненности, припухлости или отечности яичка и др., необходимо незамедлительно обратиться к врачу. Другими причинами увеличения размеров яичка могут стать его водянка (гидроцеле), воспаление придатка (эпидидимит), сперматоцеле и орхит, однако при их симптоматике врач прежде всего до постановки окончательного диагноза должен исключить злокачественный процесс. Опухоль яичка часто сопровождается появлением болей (вследствие его перекручивания или воспаления придатков), которые не позволяют исключить раковую опухоль.
К клиническим симптомам далеко зашедших стадий рака яичка относятся боли в спине или животе, обусловленные вовлечением в процесс забрюшинных лимфатических узлов (аденопатии), уменьшение массы тела, одышка, обусловленная метастазами в легкие, гинекомастия, надключичная лимфоаденопатия и затрудненное мочеиспускание.
Для выявления аномалии паренхимы яичка целесообразно провести его ультразвуковое исследование. При подозрении на опухоль необходимо подтвердить диагноз до проведения орхиэктомии, для чего в крови определяют опухолевые маркеры (гликопротеины, альфа-фетопротеин и хорионический гонадотропин). При раке яичка необходима радикальная паховая орхиэктомия. Трансскротальную биопсию яичка или трансскротальную орхиэктомию никогда не производят, если диагноз только предполагается. Поскольку лимфатический дренаж яичек (к забрюшинным лимфатическим узлам на уровне позвонков L1—L3) отличается от такового в мошонке (к поверхностным и глубоким паховым узлам), разрез мошонки при раке яичка может обусловить местный рецидив и метастазирование в паховые лимфатические узлы. В связи с этим больному производят высокую паховую орхиэктомию без затрагивания мошонки.
Классификация и гистологические признаки. Для дифференцирования гистологических форм рака яичка наиболее широко используют классификацию, предложенную Mostofi, которая основана на характеристике типов клеток, из которых развилась опухоль, а именно из герминальных (Лейдига) или стромальных (Сертоли) клеток (табл. 297-1). Герминативные (герминативно-клеточные) опухоли, которые в основном будут обсуждаться в настоящей главе, представляют собой наиболее распространенные опухоли яичка, подразделяемые на семиномы и несеминомы. Семиномы характеризуются крупными клетками со светлой цитоплазмой и нежной фиброваскулярной стромой, инфильтрированной лимфоцитами. Гранулематозная реакция вокруг опухоли может быть настолько выраженной, что напоминает реакцию «трансплантат против хозяина». Эти опухоли составляют около половины всех опухолей яичек и подразделяются на типичные, анапластические, и сперматоцитные семиномы. Герминативно-клеточные опухоли несеминомного типа подразделяют на эмбрионально-клеточные опухоли (опухоли желточного мешка), тератомы и хорионкарциномы. Эмбриональные карциномы чаще встречаются у мальчиков и по своему строению напоминают эмбриональные карциномы яичника. Хорионкарциномы содержат синцитиотрофобластические клетки. Тератомы состоят по крайней мере из двух типов герминативно-клеточных слоев и по частоте встречаемости у детей занимают 2-е место среди всех эмбриональных опухолей. Смешанные опухоли, состоящие из разных типов зародышевых клеток, составляют примерно 40 % от всех герминативно-клеточных опухолей; биология этих опухолей обычно определяется низкодифференцированными (наиболее злокачественные) клеточными элементами. Первичный очаг возникновения всех четырех типов герминативно-клеточных опухолей может находиться в других органах и тканях, причем чаще всего — в средостении и в мозге. Эти экстрагонадные опухоли развиваются в результате аберрантной миграции зародышевых клеток во время эмбриогенеза или формируются из общей линии клеток-предшественниц, дающей начало зародышевым клеткам, а также клеткам вилочковой и шишковидной желез.
С клинической точки зрения, основное различие между семиномами и несеминомами основано на гистопатологической характеристике ткани удаленного яичка. Семиномы состоят из клеток одного типа, а несеминомы могут быть как смешанными, состоящими из семиномных и несеминомных компонентов, так и чисто несеминомными, например эмбрионально-клеточная карцинома, тератома или хорионкарцинома. Термин «тератокарцинома» относится к смешанной несеминомной форме рака яичка, состоящей из тератомных компонентов и компонентов эмбрионально-клеточного рака.
Таблица 297-1. Классификация опухолей яичка
I. Герминативные опухоли (95 %) Опухоли из однотипных клеток Семиномы Несеминомы
Эмбрионально-клеточные опухоли (опухоли желточного мешка) Тератомы Хорионкарциномы Опухоли из клеток разного типа
II. Опухоли стромы гонад (1—2 %)
Опухоли из герминальных (Лейдига) клеток Опухоли из стромальных (Сертоли) клеток Опухоли из примитивных гонадных структур
III. Гонадобластома
Опухоль из герминативных элементов и клеток гонадной стромы
Источник: After FK Mostofi, Cancer, 1980, 45, 1735.
Дифференцировать семиномные формы рака яичка от несеминомных очень важно, так как оценка стадии опухолевого процесса и выбор тактики лечения во многом зависят от формы рака, поскольку семиномы частично поддаются лучевому воздействию, а несеминомы резистентны к нему. Радиотерапия представляет собой основной вид лечения больных с чистыми семиномами, но очень редко сопровождается эффектом у больных с несеминомой. При семиноме облучают лимфатические узлы брюшной полости и/или грудной клетки. При семиноме раковый процесс распространяется по регионарным лимфатическим сосудам в забрюшинные и/или медиастинальные и надключичные лимфатические узлы, а из них — на другие висцеральные структуры. Легочные же и другие гематогенные метастазы более характерны для несемином. При далеко зашедшей несеминоме метастазы обнаруживают в легких, печени и Мозге. Реже они выявляются в костях и забрюшинном пространстве.
Биологические маркеры опухоли. Герминативно-клеточная опухоль яичка часто секретирует специфические маркеры, которые можно выявить в периферической крови больного (см. гл. 303). Эти маркеры, обнаруживаемые у больного после орхиэктомии, свидетельствуют о раковых метастазах. Они важны и для оценки эффективности лечения (их уровень снижается при регрессии процесса и, наоборот, повышается при прогрессировании болезни). Кроме того, высокий уровень этих биологических веществ, выявляемый после облучения, может служить предвестником развития в ближайшие недели или месяцы новых метастазов. Из наиболее распространенных опухолевых маркеров следует отметить альфа-фетопротеин (АФП) и хорионический гонадотропный гормон (ХГТГ). Альфа-протеин секретируется главным образом эмбрионально-клеточными опухолями: его биологический период полужизни в организме больного составляет 6 дней. Этот протеин не продуцируется клетками чистых семином, а его выявление предполагает присутствие несеминомных элементов в первичном или же метастатическом очаге даже в том случае, если на основании гистологического исследования удаленного яичка можно думать о чистой семиноме. Хорионический гонадотропный гормон секретируется гигантскими синцитиотрофобластами, наиболее характерными для хорионкарциномы. Они могут присутствовать и в эмбрионально-клеточных компонентах и иногда — в так называемых чистых семиномах. Биологический период полужизни ХГТГ в организме больного составляет 24 ч. В результате его биологической активности повышается секреция эстрогенов тканью яичек, в результате чего у больного появляются признаки гинекомастии (см. гл. 332).
Клинико-патологическая оценка первичного рака яичка может быть скорригирована с помощью иммуногистохимических методов исследования ткани удаленного яичка на предмет выявления АФР и ХГТГ. Чистые семиномы обычно не воспринимают окраску ни на АФП, ни на ХГТГ, однако примерно в 5 % случаев они могут проявить положительную реакцию на ХГТГ, что позволяет объяснить клиническую ситуацию у больного с чистой семиномой и повышенным уровнем ХГТГ в крови. В этом случае в первичном очаге нередко обнаруживают гигантские синцитиотрофобласты. Несеминоматозные компоненты, такие как элементы эмбрионально-клеточной карциномы, положительно окрашиваются на АФП, а компоненты хорионкарциномы — на ХГТГ. Тератомы обычно не воспринимают ни тот, ни другой краситель.
Определение стадии болезни. Определение стадии болезни имеет целью установить, локализована опухоль только в яичке, метастазирована в регионарные лимфатические узлы или широко диссеминировала. Эта информация необходима и для того, чтобы решить вопрос о локальной или регионарной терапии. Ранняя диагностика диссеминированной формы позволяет выработать тактику лечения, которая должна основываться на данных патогистологического исследования.
Чистая семинома. Оценка тяжести болезни основывается на данных клинического обследования больного, результатах компьютерной томографии внутренних органов и лимфатических узлов брюшной полости и полости малого таза, рентгенологического обследования грудной клетки (с томографией легких или без нее), а также на выявлении в крови опухолевых биологических маркеров (АФП и ХГТГ), хотя в большинстве случаев выявить их не удается. Если в крови повышен уровень АФП, то, несмотря на данные патогистологического исследования, свидетельствующие о типичной семиноме, больного следует лечить так же, как и больных с несеминомой.
При типичных семиномах участок облучения традиционно определяли по результатам двусторонней лимфангиографии. Однако в настоящее время необходимость в ней отсутствует, поскольку с помощью более легко выполнимой компьютерной томографии можно получить точно такую же информацию.
Если у больного с типичной семиномой яичка в плазме повышен уровень ХГТГ, то в этом случае в первую очередь необходимо выявить гигантские синцитиотрофобласты. Если же эти исследования не будут проведены, то всегда остается некоторая неопределенность в отношении существования каких-то скрытых несеминомных компонентов, ответственных за выработку ХГТГ. Кроме того, если при физикальном или рентгенологическом исследовании не было выявлено признаков метастазирования, а в крови больного до орхиэктомии повышен уровень ХГТГ, то необходимо постоянно следить за его уровнем и после операции. В случаях, когда уровень этого маркера не снижается в соответствии с периодом его полувыведения из организма, следует подумать о скрытых метастазах.
Несеминома. Основные принципы определения стадий семином в полной мере могут быть использованы и для классификации несеминомных герминативно-клеточных опухолей яичка. На основании данных неинвазивных методов исследования различают несеминомы I, II начальной, II развитой и III стадий. У больных с I стадией не определяются ни клинические, ни радиографические, ни биохимические (биологические маркеры) признаки распространения опухоли за пределы яичка. При II начальной стадии с помощью компьютерной томографии обнаруживают несколько увеличенные (размером 4—5 см) непальпируемые забрюшинные лимфатические узлы. При II развитой стадии на сканограмме определяются забрюшинные лимфатические узлы размером более 5 см или же пальпируются поддиафрагмальные узлы. При III стадии в процесс вовлекаются внутренние органы, локализованные под диафрагмой (например, печень или кишечник) или над ней (легкие или надключичные лимфатические узлы). Кроме того, больные с этой стадией несеминомы могут подразделяться на группы в зависимости от локализации и размеров раковых метастазов. У больных с III стадией с «минимальным» или «умеренным» риском в процесс вовлекаются надключичные лимфатические узлы (стадия III А), появляются признаки гинекомастии на фоне повышения в плазме (или без него) уровня биологических опухолевых маркеров (стадия III Б1) или более пяти метастазов в легких, каждый из которых не превышает в диаметре 2 см (стадия III Б2). При более далеко зашедшей III стадии определяются метастазы несеминомы в легких с очагами опухоли в средостении и области ворот легких, а также выпотом в плевральную полость; размеры метастазов в легких превышают в диаметре 2 см (стадия III Б3), в брюшной полости пальпируются опухолевые массы, выявляются смещение уретры или гидронефроз (стадия III Б4), вовлекаются в процесс печень, желудочно-кишечный тракт, ЦНС, кости или стенка полой вены (стадия III Б5).
Схематически всех больных с тестикулярным раком на основании результатов гистологического исследования можно подразделить на больных с семиномами или несеминомами, а их форму — на начальную или развитую. При начальных формах семинома или несеминома относится к I или ранней II стадии, в то время как при развитой форме они относятся к поздней II либо к III стадии. Этот подход позволяет правильно классифицировать почти все формы рака яичка.
Лечение в зависимости от гистологической формы и стадии раковой опухоли. Начальная стадия семиномы. У больных с этой стадией семиномы на компьютерной томограмме изменения отсутствуют либо определяются увеличенные (до 5 см в диаметре) забрюшинные лимфатические узлы. Большинству больных в этом случае проводят облучение брюшной полости в дозе 30 Гр (3000 рад) области поддиафрагмальных лимфатических узлов и ипсилатерального яичка и в дозе б Гр (600 рад) перерожденного яичка (табл. 297-2). В недалеком прошлом у больных нередко с профилактической целью облучали медиастинальные и надключичные лимфатические узлы, однако в настоящее время эта процедура не проводится. Облученные после удаления яичка больные с I клинической стадией семиномы излечиваются в 95—97 % случаев, а со II начальной стадией выживает 85— 90 % больных.
Развитая семинома. Ранее больных с большими забрюшинными опухолями или метастазами в средостение часто лечили с помощью облучения области поддиафрагмальных лимфатических узлов, всей поверхности брюшной стенки, средостения и надключичных лимфатических узлов, однако уровень выживаемости составлял 40—70 %. Если у них после курса лучевой терапии появлялись метастазы опухоли в участках, не подвергшихся облучению, их нельзя было лечить миелосупрессивными препаратами из-за резкого снижения переносимости последних. В настоящее время больных с развитой формой семиномы яичка изначально лечат химиопрепаратами, причем обязательным компонентом в комбинации лекарственных препаратов служит цисплатин. После этого лечения у большинства больных значительно сокращается объем опухоли. Однако эффективность химиотерапии в отношении забрюшинных опухолей в настоящее время изучена недостаточно. У некоторых больных после проведения им курса химиотерапии облучают опухолевый очаг, что иногда сопровождается его уменьшением. Однако оставшаяся после химиотерапии масса раковой опухоли может продолжать уменьшаться и в дальнейшем. Тем не менее единая стратегия лечения при прогрессирующих формах семиномы яичка предусматривает прием различных сочетаний химиопрепаратов, в которые обязательно включен цисплатин, в течение 12—14 нед. После этого у больного вновь определяют стадию болезни, и в зависимости от нее планируется дальнейшее лечение либо химиопрепаратами и облучением, либо хирургическое.
Таблица 297-2. Общие принципы лечения при раке яичка
| Стадия | Семинома | Несеминома |
| I | Облучение [30 Гр (3000 рад) поддиафрагмальных лимфатических узлов | Иссечение забрюшинных лимфатических узлов или только орхиэктомия и наблюдение |
| Начальная II | То же | То же, что при I стадии, химиотерапией или без нее или только химиотерапия |
| Развитая II | Комбинированная химиотерапия (см. табл. 297-3) | Химиотерапия на фоне максимального иссечения опухоли или без него с дополнительной химиотерапией, если в удаленной ткани обнаружены жизнеспособные раковые клетки |
| III | То же |
Стадия I несеминомы. При I стадии несеминомы яичка основным методом лечения служит иссечение забрюшинных лимфатических узлов при транс- либо торакоабдоминальном доступе. Рациональность этой операции обосновывают неточностью данных, получаемых при неинвазивных методах определения вовлечения в процесс забрюшинных лимфатических узлов. Так, например, при компьютерной томографии органов брюшной полости ложноотрицательные результаты получают в 35—50 % случаев. Таким образом, иссечение забрюшинных лимфатических узлов оказывает не только лечебное действие: оно позволяет решить вопрос о дополнительных методах лечения. Если в удаленных узлах определяются только микроскопические опухолевые очаги, то после иссечения узлов могут излечиться 85—90 % больных.
Стадия II несеминомы. Существуют разные точки зрения в отношении выбора оптимального лечения больных, у которых на компьютерной томограмме определяются забрюшинные лимфатические узлы размером 2—5 см. Их иссечение может привести к выздоровлению больного с рецидивами болезни в 30— 45 % случаев. При рецидивах болезни после иссечения узлов проводят курс комбинированной химиотерапии, хотя в некоторых случаях цитостатические препараты в качестве дополнительных назначают сразу же после удаления лимфатических узлов. Существует и другая тактика лечения, предусматривающая проведение курса комбинированной химиотерапии до удаления забрюшинных лимфатических узлов. Если после нее наступает полное разрешение процесса, то лимфатические узлы во избежание лишней травматизации больного обычно не иссекают.
Поздние стадии (развитая II или III) несеминомы. Рак яичек поддается воздействию многих противоопухолевых препаратов с разным механизмом действия. Ранее обнадеживающие результаты были получены при комплексном лечении больных хлорамбуцилом, метотрексатом и актиномицином D. В дальнейшем более выраженный эффект был достигнут при использовании программы с применением винбластина и блеомицина. Введение в практику лечения цисплатин привело к увеличению числа ремиссий и их продолжительности. В настоящее время наиболее универсальны схемы (табл. 297-3), в состав которых входят цисплатин в сочетании с винбластином и блеомицином (PVB программа) или же с винбластином, актиномицином D, блеомицином и циклофосфамидом (VAB программа). При лечении этими препаратами у 80—85 % с поздними стадиями несеминомного герминоклеточного рака яичка наступает полная ремиссия.
После проведения курсов комбинированной химиотерапии у больного с помощью клинических, рентгенологических и биохимических методов исследования вновь определяют стадию опухоли, что позволяет оценить ее состояние и определить необходимость в дополнительном лечении. Большие опухолевые массы в брюшной полости могут регрессировать, легочные лимфатические узлы нормализуются в размерах, через 12 нед лечения нормализуется и уровень биологических маркеров. Если же, несмотря на проведенное лечение, в брюшной полости и в легких продолжают оставаться опухолевые массы на фоне нормального уровня в плазме опухолевых маркеров, то опухолевую ткань удаляют. В табл. 297-4 приведены соответствующие рекомендации по лечению больных. До операции трудно определить природу остаточных опухолевых масс. Примерно в 20 % случаев они содержат жизнеспособную раковую ткань, в 40 % случаев состоят из фиброзной ткани с многочисленными очагами некроза или кровоизлияния, и в 40 % случаев определяется феномен «тератоматозной трансформации». Он обусловлен либо перерождением первичной опухоли в тератому под воздействием химиопрепаратов, либо избирательной элиминацией наиболее злокачественных элементов опухоли с сохранением остаточных тератоматозных элементов. Если после проведения курса комбинированной химиотерапии в опухоли развивается фиброз, появляются кровоизлияния или же она трансформируется в тератому, то дополнительное лечение химиопрепаратами после операции не показано. Если же в ткани остаточной опухоли обнаруживают раковые элементы, то необходимо провести дополнительное комплексное лечение цитостатиками с обязательным использованием цисплатина.
Таблица 297-3. Наиболее широко используемые методы химиотерапии при поздних стадиях несеминомы яичка
| Программа PVB | Доза | Схема лечения |
| Винбластин | 0,15 мг/(кг-су т) | Внутривенно в 1 -и и 2-й день |
| Блеомицин | 30мг | Внутривенно в 1-й, 8-й и 15-й день |
| Цисплатин | 20 мг/(м2. сут) | Внутривенно в течение первых 5 дней |
Повторное через 21 день Х 4 цикла
| Программа VAB-6 | Доза | Схема лечения |
| Циклофосфамид | 600 мг/м2 | Внутривенно в 1-й день |
| Блеомицин | 30 мг (пилюля) 20 мг/(м2-сут) | Внутривенно в 1-й день, затем внутривенно непрерывно первые 3 дня (после 2-го цикла блеомицин отменяют) |
| Актиномицин D | 1 мг/м2 | Внутривенно в 1-й день |
| Винбластин | 4 мг/м2 | То же |
| Цисплатин | 120 мг/м2 | Внутривенно в 4-й день |
Повторно через 21—28 дней Х 3—5 циклов
Таблица 297-4. Лечебные мероприятия, рекомендуемые после проведения начальных курсов химиотерапии
| Уровень биологических маркеров (АФП и ХГТГ) | Изменения на рентгенограмме | Лечение выбора |
| Повышен | Определяются или отсутствуют | Дополнительная химиотерапия «второй линии» с целью нормализации уровня маркеров |
| В пределах нормы | Определяются | Удаление опухоли и дополнительная химиотерапия при выявлении жизнеспособных раковых клеток в образце удаленной опухолевой ткани или без химиотерапии, если в нем определяется только фиброзная ткань или тератома |
| В пределах нормы | Отсутствуют | Наблюдение |
Дополнительная химиотерапия показана и в том случае, если в плазме больного в период ремиссии после предшествующего лечения уровень биологических маркеров повышен. В то же время до нормализации их уровня не следует производить какие-либо операции с целью уменьшения массы опухолевой ткани. У некоторых бальных после химиотерапии с применением цисплатина полностью нивелируются клинические, рентгенологические и биохимические проявления болезни и дополнительная химиотерапия или же хирургическое лечение им не требуется.
За всеми больными с тестикулярным раком, независимо от гистологической формы и стадии опухоли, требуется тщательное ежемесячное наблюдение, периодическое рентгенологическое обследование органов грудной клетки и контроль за уровнем биологических маркеров на протяжении 1,5—2 лет. Частота определений может быть уменьшена только на 3—4-й год после диагностики опухоли. Их цель заключается в том, чтобы как можно раньше выявить возможные рецидивы, когда размеры опухоли минимальны. В большинстве случаев рак яичка рецидивирует в течение первых 2 лет с момента заболевания, однако иногда рецидив наступает позднее.
Примерно у 85 % больных с поздними стадиями несеминомного рака яичка наступает полная ремиссия, и их считают излеченными (рис. 297-1), причем процент рецидивов у них низкий. Тем не менее у определенной категории больных с высокозлокачественными формами опухолей на поздних стадиях высока частота рецидивов, редко наступает полная ремиссия и невелик процент выздоровления. Для них следует подбирать соответствующее лечение. В эту группу включают больных с внегонадными проявлениями болезни (например, обширные несеминоматозные герминативно-клеточные раковые опухоли в переднем средостении или центральной нервной системе без поражения яичек) или больных с высоким уровнем биологических опухолевых маркеров в сыворотке, например с повышенным уровнем ХГТГ (обычно более 5000 мМЕ/мл). С целью повышения эффективности лечения в настоящее время апробируются различные варианты доз химиопрепаратов и продолжительность курсов лечения.
Иногда больные, резистентные к препаратам, входящим в схемы PVB или VAB-6, поддаются лечению производными эпиподофиллотоксина, например этопозидом. Комбинированное лечение этопозидом и цисплатином может обусловить продолжительную вторую ремиссию примерно у 25—30 % больных.
Побочные эффекты лечения. Облучение и хирургические методы. Бесплодие у мужчин может наступить после как облучения, так и иссечения забрюшинных лимфатических узлов. Поскольку к этим трагическим последствиям приводят лечебные мероприятия, которые обычно проводятся уже на ранних стадиях болезни, с точки зрения врачебной этики необходимо откровенно сказать больному о возможном наступлении бесплодия. Несмотря на слабое утешение, все же можно рассмотреть вопрос о консервации спермы больного перед началом облучения паховой области (при начальных стадиях семиномы яичка) или иссечением забрюшинных лимфатических узлов (на ранних стадиях несеминомы яичка). Щадящая техника иссечения забрюшинных узлов в некоторой степени снижает риск бесплодия и нарушений эякуляции.
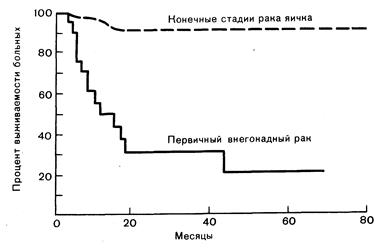
Рис. 297-1. Кривые выживаемости больных в конечной стадии первичного несеминомного рака яичка и внегонадного герминативного рака по данным Dana Farber Institute and Brigham and Women's Hospital, Boston. Через 2 года после диагностики первичной несеминомы яичка риск рецидива опухоли невелик. В противоположность этому, при первичном внегонадном герминативном раке уровень выживаемости низкий, и в большинстве случаев рецидивы следуют непрерывно один за другим в течение нескольких лет после первичной диагностики опухоли (приводится по М. В. Garnick et al., JAMA 250: 1733, 1983).
Комбинированная химиотерапия. Стандартные программы химиотерапии с использованием цисплатина, винбластина и блеомицина чаще всего сопровождаются подавлением функции костного мозга (миелосупрессия), проявлением пневмо-, ото- и нефротоксического действия этих препаратов, тошнотой и рвотой, уменьшением массы тела, анемией, кишечной непроходимостью, периферической невропатией, развитием болезни Рейно, выпадением волос, гипомагнеземией и стоматитом. Бесплодие наступает во время лечения, но способность к воспроизведению потомства может восстановиться через несколько лет после завершения лечения. На современном этапе при проведении лечения по этим программам от лечащего врача требуются глубокие знания всех возможных побочных эффектов препаратов, в связи с чем к лечению больных должен допускаться только тщательно подготовленный специалист. При правильном использовании химиопрепаратов побочные эффекты могут быть сведены к минимуму.
Блеомицин, как известно, оказывает токсическое действие на легкие (см. гл. 203), в связи с чем при лечении им требуется соблюдать предосторожность и разработать план мероприятий, которые необходимо провести перед оперативным вмешательством. В ряде случаев во время операции у больного может развиться синдром острой дыхательной недостаточности, обусловленный, по-видимому, перегрузкой организма жидкостью, а также большим содержанием кислорода (FI02) во вдыхаемой наркотической смеси. В настоящее время FI02 рекомендуется поддерживать на уровне примерно 24 % у больного, находящегося в состоянии гиповолемии или эуволемии. Эти мероприятия позволяют снизить риск послеоперационных легочных осложнений.
Орхиэктомия при I клинической стадии болезни. Поскольку в результате комбинированной химиотерапии в сочетании с хирургическим лечением или без него излечиваются 80—85 % больных с далеко зашедшим раком яичка, то получила поддержку рекомендация производить на I стадии болезни только орхиэктомию. При рецидиве проводят химио- или радиотерапию. Орхиэктомия, произведенная на I стадии рака яичка, позволяет избежать иссечения забрюшинных лимфатических узлов и последующего облучения примерно у 60—70 % больных с не вовлеченными в процесс лимфатическими узлами. Больным с рецидивом опухоли с их согласия проводят курс комбинированной химиотерапии, почти всегда сопровождающийся эффектом. Однако больные, которым предполагается произвести только орхиэктомию, должны удовлетворять строгим критериям относительно стадии карциномы яичка и гистологической оценки первичного очага. Кроме того, за ними должно быть установлено тщательное катамнестическое наблюдение.
Внегонадный герминативно-клеточный синдром. У больных с внегонадными герминативно-клеточными опухолями могут определяться большие опухолевые массы в переднем средостении, аномалии ЦНС или патология в забрюшинном пространстве. По сравнению с больными с первичной карциномой яичка эти больные труднее поддаются лечению, вследствие чего им требуется более интенсивное лечение. Некоторые больные могут быть излечены с помощью химиопрепаратов и хирургического вмешательства. Следует отметить, что у больных недифференцированный рак средостения или забрюшинного пространства может представлять собой нераспознанную форму внегонадного герминативно-клеточного рака. В этом случае большое значение для диагностики имеют уровень биологических опухолевых маркеров в сыворотке и результаты гистохимического исследования биопсийного опухолевого материала на АФП и ХГТГ. Если при этих исследованиях получают положительный результат, то тактика лечения больного совпадает с таковой при потенциально курабельных далеко зашедших формах рака яичка.
Дата добавления: 2015-07-25; просмотров: 111 | Нарушение авторских прав
| <== предыдущая страница | | | следующая страница ==> |
| Герминогенные опухоли | | | Гиперплазия предстательной железы |