
Це клінічне поняття, що включає туберкульоз кишечника, туберкульозний мезаденіт, туберкульозний перитоніт.
Туберкульозний перитоніт виникає найчастіше гематогенним шляхом за наявності туберкульозу інших органів, і як вторинний при виразковому туберкульозі кишечника. Клініко-анатомічні варіанти:
- бугорковий;
- ексудативний;
- злипливий;
- ексудативно-злипливий;
- казеозно-виразковий.
Основні патологоанатомічні прояви:
- гранулематозні висипання по очеревині;
- фібринозний випот;
- розвиток масивних зрощень;
- поява осумкованого ексудату або мас сирнистого некрозу.
Ускладнення: кишкова непрохідність; нориці; кровотеча; амілоїдоз.
Тема №10
ВТОРИННИЙ ТУБЕРКУЛЬОЗ
Вторинний туберкульоз розвивається в легенях дорослої людини, що раніше перенесла первинну інфекцію.
В патогенезі легеневих вогнищ вторинного туберкульозу перевага віддається теорії ендогенного їх походження: реактівації вогнищ відсіву періоду первинної інфекції при реверсії атенуйованих персистуючих МБТ в патогенні форми. Також існує теорія екзогенного походження вторинного туберкульозу (реінфекційний туберкульоз при повторному зараженні мікобактерією).
Для вторинного туберкульозу характерні:
· вибірково легенева локалізація процесу;
· контактний та інтраканалікулярний (бронхіальне дерево, шлунково-кишковий тракт) шлях розповсюдження;
· зміна клініко-морфологічних форм.
Розрізняють вісім форм вторинного туберкульозу: гострий вогнищевий, фіброзно-вогнищевий, інфільтративний (інфільтративно-пневмонічний), туберкулома, казеозна пневмонія, гострий кавернозний, фіброзно-кавернозний та циротичний.
Вогнищевий туберкульоз легень характеризується навністю в легенях поодиноких або множинних вогнищ, діаметром до 1 см та загальною протяжністю легеневих змін до 2 сегментів. Залежно від фази процесу виділяють:
- гострий вогнищевий (дрібновогнищевий) туберкульоз;
- фіброзно-вогнищевий туберкульоз.
Гострий вогнищевий (дрібновогнищевий) туберкульоз морфологічно характеризується наявністю в I і II сегментах частіше правої легені одного або двох вогнищ (вогнища реінфекту Абрикосова), які складаються із специфічного ендобронхіту, мезобронхиту та перібронхіту внутрішньочасткового бронха. Процес по бронхіолах переходить на легеневу паренхіму, внаслідок чого розвивається ацинозна або лобулярна сирниста бронхопневмонія. У лімфовузлах кореня легені розвивається реактивний неспецифічний процес. При своєчасному лікуванні, а в основному спонтанно, процес затихає, вогнища казеозного некрозу інкапсулюються і петрифікуются.
Фіброзно-вогнищевий туберкульоз – фаза перебігу дрібновогнищевого туберкульозу, коли після періоду затихання хвороби процес знову спалахує. При загоєнні вогнищ Абрикосова з’являються крупні інкапсульовані і частково пертифіковані вогнища, яким надається значення в загостренні процесу. Він характеризується виникненням ацинозних, лобулярних вогнищ казеозної пневмонії, які повторно інкапсулюються, петрифікуються (вогнища Ашоффа-Пуля). Але схильність до загострення зберігається. Процес не виходить за межі I і II сегментів, причому в них серед осумкованих і петрифікованих вогнищ туберкульозу є не тільки вогнища реінфекту, але і ті, які представляють результат гематогенного відсіву в період первинної інфекції (вогнища Симона).
Вогнищевий туберкульоз може бути самостійною формою захворювання або варіантом загоєння інфільтративного, фіброзно-кавернозного чи гематогенного туберкульозу легень.
Інфільтративний (інфільтративно-пневмонічний) туберкульоз. Це вогнище туберкульозної ексудативної пневмонії з казеозним некрозом в центрі (вогнище або інфільтрат Ассмана-Редекера). Фокус казеозного некрозу обмежений широкою зоною перифокального серозного запалення, яке переважає над казеозними змінами. Ексудативні зміни навколо казеозних вогнищ виходять за межі часточки і навіть сегменту.
Інфільтративний туберкульоз виникає в результаті прогресування вогнищевого процесу або реактивації старих туберкульозних змін. Перифокальне запалення може розсмоктуватися, і в період загоєння залишаються один або два невеликих казеозних фокусів, що не розсмокталися. Вони інкапсулюються і захворювання знову набуває характеру фіброзно-вогнищевого туберкульозу. Характер перебігу:
· хвилеподібний;
· прогресуючий, з переходом в казеозну пневмонію або кавернозний туберкульоз;
· інволютивний, з розсмоктуванням запальних вогнищ, їх інкапсуляцією, формуванням тубекуломи або цирозу легені.
Туберкулома. Це вогнище інкапсульованого казеозного некрозу величиною більше 1 см. Туберкулома виникає як своєрідна фаза еволюції інфільтративного туберкульозу, коли перифокальне запалення розсмоктується і залишається вогнище сирнистого некрозу, оточене тонкою сполучнотканинною капсулою. Іноді туберкулома розвивається внаслідок заповнення, «блокування» каверни. Туберкулома досягає 2-5 см в діаметрі, розташована в I і II сегменті, частіше правої легені.

Субплеврально розташована туберкулома.
Види туберкулом:
• за структурою:
| - гомогенна (казеома); - шарувата; | - конгломератна. |
• за кількістю:
| - солітарна; | - множинна. |
• за величиною:
| - мала (1-2 см); - середня (2-4 см); | - велика (4-6 см); - гігантська (більше 6 см в діаметрі). |
Туберкулома вимагає диференційної діагностики з пухлинами легень, вадами розвитку.
Казеозна пневмонія. Спостерігається при прогресуванні інфільтративного туберкульозу, внаслідок чого казеозні зміни починають переважати над перифокальними. Казеозна пневмонія може бути пов’язана також з прогресуванням первинного легеневого афекту та крупно-вогнищевою дисемінацією при гематогенному туберкульозі.

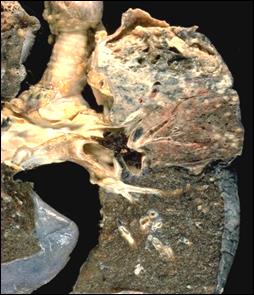 |
ділянок кавітації (↑).
У розвитку казеозної пневмонії особливе значення має первинне або повторне інфікування хіміорезистентними штамами МБТ з підвищеною вірулентністю, а також стресові ситуації, голодування, імуносупресивна терапія. Утворюються ацинозні, лобулярні, сегментарні казеозно-пневмонічні вогнища, які можуть зливатися і охоплювати великі ділянки легень. Лобарний характер має казеозна пневмонія, що розвинулася на фоні лобіту. Легеня при казеозній пневмонії збільшена, щільна, на розрізі жовтого забарвлення, на плеврі – фібринозні нашарування.
Кавернозний туберкульоз формується з прогресуючих форм туберкульозу легенів з розпадом – інфільтративного, казеозної пневмонії, гематогенного, вогнищевого, первинного (первинна легенева чахотка).
За характером клінічного перебігу та структури стінки каверни розрізняють гострий кавернозний туберкульоз та хронічний, або фіброзно-кавернозний туберкульоз.
Гострий кавернозний туберкульоз характеризується швидким утворенням порожнини розпаду, а потім каверни на місці вогнища (інфільтрату або туберкуломи). Порожнина розпаду виникає в результаті гнійного розплавлення і розрідження казеозних мас, які з мікобактеріями виділяються разом з мокротинням через дренуючий бронх. Це створює велику небезпеку бронхогенної контамінації легенів, а також виділення мікобактерій в навколишнє середовище. Каверна при цьому сполучається з просвітом сегментарного бронха. Стінка гострої каверни складається з двох шарів: внутрішній – казеозний, зовнішній – представлений ущільненою, в стані запалення, легеневою тканиною.
Фіброзно-кавернозний туберкульоз виникає з гострого кавернозного туберкульозу, коли процес приймає хронічний перебіг. Процес поступово розповсюджується, спускається з верхніх сегментів на нижні як контактним шляхом, так і по бронхах. Стінка хронічної каверни має тришарову будову:
- шар казеозних мас;
- шар специфічної і неспецифічної грануляційної тканини;
- шар фіброзної тканини.
Навколо каверни спостерігаються перифокальне запалення та вогнища бронхогенної дисемінації. До складу стінки каверни можуть входити дренуючі або облітеровані бронхи та кровоносні судини, які макроскопічно мають вигляд балок (балчаті каверни).
Хронічна каверна має неправильну форму. У легенях може сформуватися система каверн. Важкість процесу посилюється з розвитком бронхоектазів, пневмосклерозу і циротичних змін.
Ускладнення фіброзно-кавернозного туберкульозу:
• специфічні: казеозна пневмонія;  туберкульоз бронхів; бронхіальні та торакальні нориці; туберкульозна емпієма плеври;
туберкульоз бронхів; бронхіальні та торакальні нориці; туберкульозна емпієма плеври;
• неспецифічні: легенева кровотеча; спонтанний пневмоторакс; легеневе серце; амілоїдоз.
Особливості загоєння кавернозних форм туберкульозу.
Визначаються початковою формою захворювання, його поширеністю, характером перебігу, характером лікування. Репаративні зміни починаються з розсмоктування та відторгнення некротичних мас внутрішнього шару стінки каверни. Грануляційний шар стінки поступово втрачає ознаки специфічності, на його поверхні з’являються багатоядерні гігантські клітини типу сторонніх тіл, в товщі шару збільшується мережа капілярів, посилюються процеси фіброзування. В результаті кавернозна порожнина рубцюється, трансформується у вогнище або посттуберкульозну кистоподібну порожнину з фіброзними стінками, здібними до епітелізації з боку дренуючих бронхів.
Хворі з «абацилярними, сануючимися порожнинами» належать до високої групи ризику рецидиву захворювання. Проте, само по собі закриття каверни не рівнозначне поняттю клінічне одужання: у легені тривало зберігаються вогнища відсіву різного ступеня активності, в складках кистоподібної порожнини виявляються включення казеозних мас. На загоєння негативно впливає наявність різних за об’ємом та важкістю неспецифічних змін: пневмосклероз, циротична деформація, емфізема, хронічний бронхіт та бронхоектази.
Циротичний туберкульоз. Формується на основі фіброзно-кавернозного, хронічного гематогенного, рідше інфільтративного туберкульозу та туберкульозу плеври. Характеризується масштабним розвитком сполучної тканини, наявністю щілиноподібних каверн, вогнищ казеозного некрозу, бронхоектазів, емфіземи, плевральних зрощень та збереженням активності туберкулезного процесу. Циротичний туберкульоз може бути однобічним та двобічним, сегментарним, лобарним, тотальним. Найбільш важка форма циротичного туберкульозу – «зруйнована легеня» кавернозно-циротичного, полікавернозно-циротичного або апневматозно-циротичного типів.
Циротичний туберкульоз не слід ототожнювати з цирозом легенів внаслідок лікування туберкульозу, коли має місце втрата проявів активності специфічного запалення.
Основні ускладнення: легенево-серцева недостатність; амілоїдоз.
Туберкульозний плеврит. Найчастіше поєднується з первинним туберкульозним комплексом, бронхоаденітом, гематогенним, інфільтративним, кавернозними формами туберкульозу. Як маніфестація первинної туберкульозної інфекції може супроводжуватися розвитком фліктен, вузлуватої еритеми, поліартриту. Характер ексудату: серозний, серозно-фібринозний, геморагічний, серозно-геморагічний, гнійний, гнійно-казеозний, рідко зустрічається так званий «холестериновий плеврит». Разом з ексудатом в плеврі можлива дисемінація різнотипних туберкульозних вогнищ. Туберкульоз плеври з гнійним ексудатом (емпієма) обумовлений пневмотораксом, проривом в плевральну порожнину каверни або наявністю бронхоплевральної нориці після оперативного втручання. Затяжний перебіг туберкульозу плеври супроводжується развитком пневмоцирозу, фібротораксом, деформацією грудної клітки.
Вірусні повітряно-краплинні інфекції або гострі респіраторні вірусні інфекції (ГРВІ) є великою групою клінічно та морфологічно схожих гострих запальних захворювань органів дихання, що викликаються пневмотропними вірусами.
Термін ГРВІ охоплює велику кількість захворювань, багато в чому схожих між собою. Основна їх подібність полягає в тому, що всі вони викликаються вірусами, проникають в організм повітряно-краплинним шляхом та характеризуються схожим набором симптомів.
Захворювання на грип та ГРВІ займають перше місце за частотою і кількістю випадків у світі і становлять 95% всіх інфекційних захворювань.
Тема №11
ВІРУСНІ ІНФЕКЦІЙНІ ХВОРОБИ: ГРВІ, КІР, СНІД,
ВІРУСНИЙ ГЕПАТИТ.
Грип
Грип – гостре вірусне інфекційне захворювання, що перебігає з переважним ураженням слизової оболонки дихальних шляхів та явищами загальної інтоксикації.
Імовірно, назва хвороби походить від російського слова «хрип» – звуки, що видаються хворими. Під час Семирічної війни (1756-1763) ця назва розповсюдилася в європейські мови, позначаючи вже саму хворобу, а не окремий симптом. Потім відбулося вторинне запозичення в російську мову від французького «grippe». Існує також версії походження назви від якоїсь комахи «La Grippe», з якою зв’язували розповсюдження хвороби, а також від німецького «greifen» або французького «agripper» – «жадібно хапати, схоплювати».
Етіологія. Віруси грипу відносяться до родини ортоміксовірусів і підрозділяються на серологічні типи А, В та С. Зовні вірусна частинка вкрита білковою оболонкою, яка містить оболонкові антигени вірусу грипу: гемаглютинін та нейрамінідазу. Співвідношення між ними на поверхні вірусу становить 3:1. Гемаглютинін забезпечує здатність вірусу приєднуватися до клітини. Нейрамінідаза відповідає, по-перше, за здатність вірусної частинки проникати в клітину-господаря, і, по-друге, за здатність вірусних частинок виходити з неї після реплікації. Нуклеопротеїд (також званий S-антигеном) є постійним і визначає тип вірусу (А, В або С). Поверхневі антигени (гемаглютинін та нейрамінідаза) мінливі і визначають різні штами одного типу вірусу.
Зовнішня оболонка захищає центральну частину вірусу — нуклеокапсид, представлений скрученим у спіраль ланцюжком РНК та покритій внутрішнім шаром білкових молекул. Геном складається з 8 фрагментів, окремих ділянок РНК, котрі програмують утворення вірусної частинки. Кожен ген відповідає за синтез відповідного білка. Гени і білки вірусу мають однакові назви і позначаються латинськими літерами, тому в спеціальній науковій літературі оперують такими символами: гени РВ1, РВ2, NА, NР, НА, М, NS. Кожен з них виконує певну функцію, пов’язану з побудовою РНК та білків.
 |
Дата добавления: 2015-07-25; просмотров: 68 | Нарушение авторских прав
| <== предыдущая страница | | | следующая страница ==> |
| Туберкульоз шкіри і підшкірної клітковини. | | | Антигенна мінливість вірусів грипу |