
Читайте также:
|
 296. Резекция желудка по способу Бильрот I. Наложение серозно-мышечных узловых швов на переднюю стенку анастомоза.
296. Резекция желудка по способу Бильрот I. Наложение серозно-мышечных узловых швов на переднюю стенку анастомоза.
Следует уделять особое внимание тщательности ушивания анастомоза в верхнем углу на стыке трех швов. Здесь целесообразно наложить несколько дополнительных швов.
После наложения анастомоза нити-держалки срезают и зашивают дефекты в желудочно-ободочной и печеночно-желудочной связках. Остатками связок прикрывают культю желудка и линию анастомоза. Рану брюшной стенки послойно зашивают наглухо.
| ВАГОТОМИЯ |
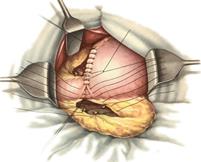
| Двусторонняя резекция сегментов блуждающих нервов в области нижнего пищевода является ключевым компонентом в лечении неустранимых дуоденальных или гастроеюнальных язв. Двигательный паралич и возникающий от этого застой в желудке после стволовой ваготомии создают настоятельную необходимость в сопутствующей резекции желудка или дренажной процедуре, такой как пилоропластика или антрально размещенная гастроэнтеростомия. Гастроеюнальные язвы или пептические язвы анастомоза после предыдущей гастрэктомии или гастроеюностомии обнаруживают благоприятную реакцию на ваготомию. Предпочтительнее использовать ваготомию для контроля краниальной фазы секреции, когда желательно сохранить как можно большую емкость желудка из-за дооперационного состояния питания пациента с язвой двенадцатиперстной кишки. У женщин и у тех людей, вес которых до операции был ниже идеального, следует серьезно рассмотреть контролирование кислотного фактора посредством ваготомии с последующей пилоропластикой, задней гастроэнтеростомией или резекцией половины желудка. Контролирование кислотного фактора посредством ваготомии используется в сочетании с другими процедурами при лечении хронического рецидивирующего панкреатита. Следует определять уровни сывороточных гастринов. Существует два вагусных ствола — передний или левый блуждающий нерв, расположенный вдоль передней стенки пищевода, и задний или правый блуждающий нерв, который иногда не распознают, поскольку он более слабо отделен от пищевода. Блуждающий нерв можно разделить в 5—7 см выше пищеводного соединения (стволовая ваготомия), разделить под брюшной и печеночной ветвями (селективная ваготомия) или разделить так, что прервутся только ветви верхних двух третей желудка, сохранив при этом нервы Латар-же, иннервирующие полость или нижнюю треть, а также брюшную и печеночную ветви (суперселективная ваготомия). Стволовая ваготомия. Очень существенное значение имеет хорошее обнажение нижнего конца пищевода, которое иногда требует удаления мечевидного отростка, а также мобилизации левой доли печени. Вагусные нервы следует идентифицировать и разделить как можно дальше от соединения пищевода с желудком. (Рис. 1) Срезы этих стволов следует направить патологу для микроскопического исследования, подтверждающего, что были разделены по крайней мере два блуждающих нерва. Каждый хирург сам решает, накладывать ли на концы каждого нерва серебряные зажимы или лигатуру. Может быть целесообразным лигировать задний нерв, чтобы контролировать возможное пропотевание, которое может произойти в средостении. Пищевод следует внимательно осмотреть, в частности нужно обследовать область позади пищевода при вытянутом вверх пищеводе чтобы убедиться, что задний блуждающий нерв не остался незамеченным. В большинстве случаев краниальная фаза секреции не будет контролироваться, если ваготомия была не полной. Некоторые предпочитают сочетать ваготомию с резекцией половины желудка, чтобы контролировать желудочную фазу секреции, а также краниальную фазу. Существенное значение имеет дренирование полости с помощью пилороп-ластики, гастроэнтеростомии или гастродуоденостомии (см. главу 13) Следует учесть, что после ваготомии и антрального дренирования с помощью пилоропластики или гастроэнтеростомии чаще случается рецидивирующее образование язв, тогда как после ваготомии и резекции половины желудка несколько выше летальность. |
|
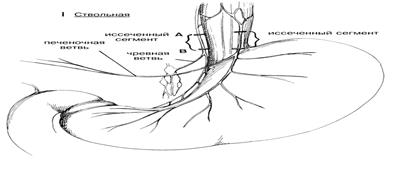
Селективная ваготомия. Селективная ваготомия рекомендуется как средство сокращения числа демпинг синдромов путем поддержания вагусной иннервации печени и тонкой кишки. Блуждающие нервы тщательно изолируют от пищевода и разделяют вне той точки, где от них отходят ветви к печени и чревному ганглию. (Рис.2). Необходимо четко видеть нижний конец пищевода и проследить передний нерв по направлению вниз через соединение пищевода и желудка и определить его печеночную ветвь. Нерв разделяют вне печеночной ветви, как показано на Рис.2. Аналогичным образом тщательно идентифицируют задний блуждающий нерв, проходящий вниз через соединение пищевода и желудка, и его ветвь, идущую к чревному ганглию. Нерв разделяют вне этой точки, чтобы никоим образом не нарушить иннервацию тонкой кишки блуждающим нервом. После этого выполняют какой-либо тип процедуры декомпрессии или резекции.
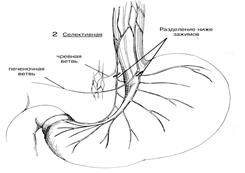 Суперселективная ваготомия
Суперселективная ваготомия
Суперселективная ваготомия, известная также как высокоселективная ваготомия, селективная проксимальная ваготомия или париетальная клеточная ваготомия, показана на Рис.3. Эта операция предназначена для контроля краниальной фазы секреции при сохранении чревной ветви,печеночной ветви, переднего и заднего нервов Латарже, идущих к дистальной полости (Рис.3). В этой операции вагусная денервация ограничена верхними двумя третями желудка в то время, как иннервация нижней трети остается нетронутой, так же как и желчного тракта и тонкой кишки. При суперселективной ваготомии предполагается, что процедура дренирования не потребуется, поскольку сфинктер привратника сохраняет свою нормальную функцию. В результате этого количество случаев неблагоприятных побочных эффектов, связанных с демпинг-синдромом, должно сокращаться.
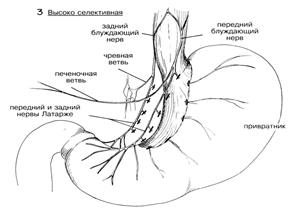 Отмечалось, что нервы Латарже выпускают ветви в форме вороньей лапы поверх конечной части полости, в 6—7 см. Все остальные ветви блуждающих нервов с обеих сторон малой кривизны разделяют до пищевода и вокруг него (Рис.4) Это может быть очень кропотливая и трудная в техническом отношении операция, особенно когда обнажение ограничено, а пациент тучен. Некоторые предпочитают идентифицировать передние и задние блуждающие нарвы у нижнего конца пищевода и вытягивать их тщательно наложенными швами или крючками для нервов в качестве ретракторов, тем самым добиваясь того, чтобы стволы блуждающих нервов не повреждались. В то же время этот прием помогает определить ветви, уходящие к желудку. Разрез обычно начинают примерно в 6 см от привратника на передней стенке желудка (Рис. 4А). С помощью кровоостанавливающих зажимов, используемых попарно, тщательно пережимают и разделяют кровеносные сосуды и ветви блуждающих нервов по мере прохождения разреза вверх по передней поверхности желудочной стенки вдоль малой кривизны. (Рис. 4В)
Отмечалось, что нервы Латарже выпускают ветви в форме вороньей лапы поверх конечной части полости, в 6—7 см. Все остальные ветви блуждающих нервов с обеих сторон малой кривизны разделяют до пищевода и вокруг него (Рис.4) Это может быть очень кропотливая и трудная в техническом отношении операция, особенно когда обнажение ограничено, а пациент тучен. Некоторые предпочитают идентифицировать передние и задние блуждающие нарвы у нижнего конца пищевода и вытягивать их тщательно наложенными швами или крючками для нервов в качестве ретракторов, тем самым добиваясь того, чтобы стволы блуждающих нервов не повреждались. В то же время этот прием помогает определить ветви, уходящие к желудку. Разрез обычно начинают примерно в 6 см от привратника на передней стенке желудка (Рис. 4А). С помощью кровоостанавливающих зажимов, используемых попарно, тщательно пережимают и разделяют кровеносные сосуды и ветви блуждающих нервов по мере прохождения разреза вверх по передней поверхности желудочной стенки вдоль малой кривизны. (Рис. 4В)
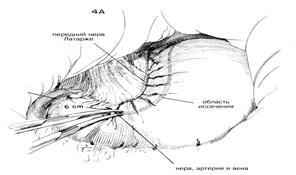
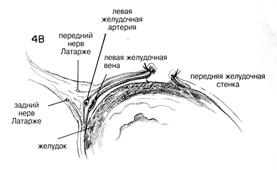
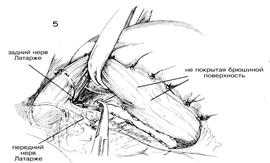
Нужно быть особенно внимательным, когда разрез подойдет к области, где левая желудочная артерия достигает малой кривизны желудка. Необходимо часто идентифицировать передний нерв Латарже по мере того, как разрез будет приближаться к стыку пищевода и желудка. Осторожно разделяют брюшину поверх нижнего конца желудка, чтобы можно было идентифицировать ветви блуждающих нервов по мере того, как разрез проходит около передней части стыка пищевода с желудком. Можно использовать разделение пальцем, чтобы осторожно отодвинуть и передние, и задние блуждающие нервы от стенки пищевода. После того, как палец обошел вокруг пищевода, вводят резиновую дренажную трубку или резиновый катетер вокруг пищевода, чтобы обеспечить вытяжение. Вытяжение пищевода кверху позволяет легче идентифицировать верхние ветви заднего нерва Латарже, проходящие по малой кривизне, чтобы обеспечить иннервацию задней стенки желудка. (Рис.5). Нижние 5 см пищевода необходимо полностью очистить, чтобы не оставить незамеченными маленькие волокна. Задние ветви тщательно идентифицируют и разделяют между парами маленьких закругленных кровоостанавливающих зажимов, аналогично процедуре, применявшейся на передней стенке. Можно пропустить резиновую дренажную трубку вокруг мобилизованного малого сальника, включая нервы Латарже, чтобы лучше обнажить разделенную малую кривизну. Затем окончательно проверяют, не остались ли незамеченными какие-то ветви блуждающих нервов, ищут незавершенный гемостаз или возможную травму нервов Латарже. Некоторые предпочитают перитонеализировать малую кривизну посредством сближения передней и задней стенок желудка с помощью ряда узловых швов. Такое сближение обеспечивает контроль над маленькими точками кровотечения и страхует против возможного некроза перфорацией вдоль оголенной малой кривизны. Поскольку иннервация полости сохраняется, то нет необходимости обеспечивать антраль-ный дренаж с помощью пилоропластики или гастроэнтеростомии, если проходимость выхода двенадцатиперстной кишки не нарушена рубцами или явно выраженной воспалительной реакцией.
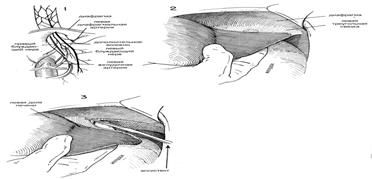
| РАЗРЕЗ И ОБНАЖЕНИЕ.Высокий срединный разрез продлевают вверх через мечевидный отросток и вниз к области пупка. У некоторых пациентов обнажению весьма способствует удаление мечевидного отростка. Проводят тщательное изучение брюшной полости, включая осмотр места расположения язвы. Оценивая риск удаления желудка по сравнению с более консервативной процедурой дренирования, следует учитывать место расположения язвы, особенно если это поблизости от общего протока, степень воспалительной реакции и общее состояние пациента. Следующее действие состоит в том, чтобы мобилизовать левую долю печени. Если хирург стоит справа от пациента, то обычно бывает легче ухватить левую долю печени правой рукой и с помощью указательного пальца определить границы тонкой, относительно лишенной сосудов левой треугольной связки левой доли печени. Во многих случаях верхушка левой доли уходит довольно далеко влево (Рис.2) Оттягивая левую долю печени вниз и держа указательный палец под треугольной связкой, чтобы определить ее границы и защитить нижележащие структуры, разрезают треугольную связку длинными изогнутыми ножницами. Ассистент стоит слева от пациента, и обычно ему это легче проделать, чем хирургу (Рис. 3). Нет необходимости перевязывать каждую кровоточащую точку, однако иногда верхушка левой доли требует нескольких перевязываний, чтобы контролировать небольшое кровотечение со стороны печени. Затем левую долю печени складывают вперед или назад, чтобы четко обнажить область пищевода (Рис. 4). Поверх печени накладывают влажный теплый марлевый тампон и вводят рет-рактор в форме S, чтобы сохранять ровный нажим в течение всей оставшейся операции. (Рис. 5) Во многих случаях обнажение бывает достаточным и без мобилизации левой доли печени. |
|
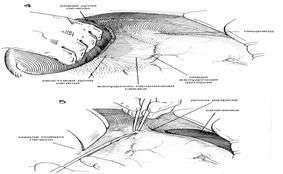
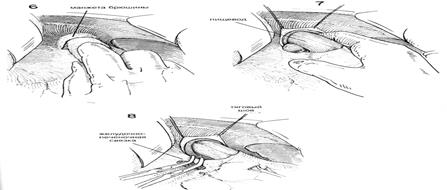
| ХОД ОПЕРАЦИИ. Пальпируют область пищевода. Брюшину непосредственно над пищеводом захватывают зубчатым пинцетом и делают разрез в брюшине под прямыми углами к продольной оси пищевода. (Рис.5) Этот разрез можно продолжить вбок, чтобы обеспечить мобилизацию дна желудка. Затем изогнутые ножницы слегка направляют вперед, чтобы освободить переднюю поверхность пищевода от окружающей ткани. Это можно сдела тупым разделением с помощью указательного пальца, покрытого куском марли. (Рис. 6) В эту брюшинную манжету можно ввести вытяжные швы из тонкого шелка, чтобы лучше просматривалась эта область. После того, как освободили от окружающих структур один или более дюймов передней стенки пищевода, под пищевод, слева, следует ввести указательный палец. Часто возникает необходимость освободить некоторые сращения в этой области с помощью острого разделения. Обычно указательный палец без особого труда можно осторожно провести под пищеводом и находящейся в нем носо-желудочной трубкой и полностью освободить пищевод от окружающих структур. Справа от пищевода указательный палец обычно встречает сопротивление со стороны самой верхней границы печеночно-желудочной связки (Рис.7). Эту часть структуры следует разделить, поскольку это позволит больше мобилизовать пищевод и обнажит задний или правый блуждающий нерв. Значительная часть печеночно-желудочно связки в этой области почти полностью свободна от сосудов и тонка, так что ее можно с легкостью перфорировать ножницами или указательным пальцем. Затем на самую верхнюю часть связки накладывают пару перпендикулярных зажимов и содержимое этих зажимов разделяют длинными искривленными ножницами. (Рис. 8). Это обнажает область позади пищевода и обеспечивает достаточное обнажение области отверстия. |
|
|
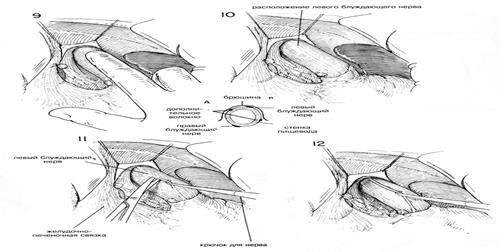
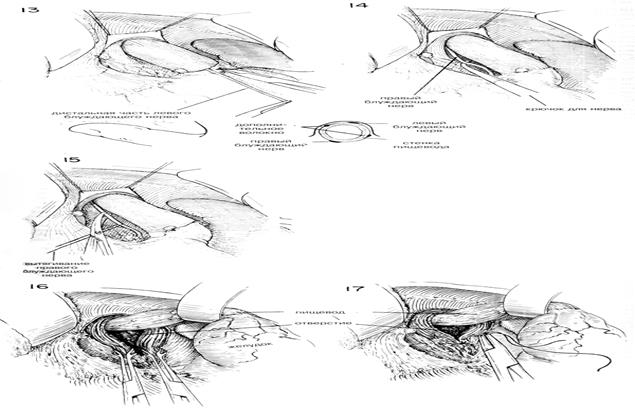
| Затем содержимое этих зажимов лигируют швами из шелка 00. Пищевод продолжают оттягивать вниз, пока не освободят его от окружающих структур с помощью тупого разделения указательным пальцем. Блуждающие нервы не всегда бывает легко идентифицировать, но их место расположения быстрее распознается с помощью пальпации (Рис.9) Когда кончик указательного пальца проходит через поверхность пищевода, то легко определить натяжение структуры нерва, напоминающей проволоку. Нельзя забывать, что помимо больших левого и правого блуждающих нервов можно обнаружить один или более нервов поменьше. Можно увидеть дополнительные маленькие волокна, пересекающие поверхность пищевода по его продольной оси. Левый блуждающий нерв обычно находится на передней поверхности пищевода, чугь влево от средней линии, в то время как правый блуждающий нерв обычно находится чуть вправо от средней линии, сзади (Рис. 10 и 10А). Затем ухватывают левый блуждающий нерв тупым крючком для нервов, таким как диссектор Такаца, и с помощью искривленных ножниц освобождают его от прилегающих структур (Рис.11) Нерв можно легко отделить от пищевода с помощью тупо разделения указательным пальцем хирурга. Обычно есть возможность освободить не менее 6 см нерва (Рис.12). Нерв разделяют длинными искривленными ножницами как можно выше. Нет необходимости лигировать концы блуждающего нерва, если нет кровотечения из желудочного конца (Рис. 13). Использование серебряных зажимов в точке разделения блуждающих нервов сводит к минимуму кровотечение и впоследствии помогает идентифицировать операции на рентгенограммах. После иссечения левого блуждающего нерва пищевод слегка поворачивают и направляют вытяжение больше влево. Обычно бывает не трудно высвободить правый или задний блуждающий нерв с помощью указательного пальца или крючка для нервов (Рис.14). В некоторых случаях было обнаружено, что нерв отделялся от пищевода в тот момент, когда пищевод освобождали от окружающих структур. В таких случаях нерв представляетя лежащим у задней стенки отверстия пищевода. Тенденция смещать правый блуждающий нерв назад во время тупого освобождения пищевода безусловно связана с тем обстоятельством, что этот большой нерв может остаться незамеченным в то время, как кропотливо разделяются все волокна вокруг пищевода. Именно этот нерв чаще всего обнаруживают целым во время вторичной диагностической операции с целью выявления причины клинической неудачи ваготомии. Следует тщательно искать дополнительные нервы, поскольку нередко их можно обнаружить более одного. Следует удалить не менее 6 см правого или заднего блуждающего нерва (Рис.15) Хотя эти нервы можно четко идентифицировать, хирург должен еще раз тщательно все осмотреть вокруг пищевода. С помощью вытягивания пищевода и непосредственной пальпации необходимо освободить и иссечь любой сжимающий тяж и провести внимательный осмотр окружности пищевода. Хирург обнаружит, что многие из маленьких волокон, которые он рассек, полагая, что это нервы, окажутся маленькими кровяными сосудами, которым потребуется лигирование. Обязательно нужно провести окончательный осмотр, чтобы убедиться в том, что большой правый блуждающий нерв не был смещен назад и не остался из-за этого нерассеченным. Для исправления пищеводного рефлюкса, связанного с недостаточностью нижнего сфинктера пищевода, может оказаться целесообразной фундопликация вокруг нижнего отдела пищевода. Мобилизованное дно сближают 4—5 швами около нижнего конца пищевода с большой желудочной трубкой, вставленной для предотвращения излишнего сокращения (См. главу 37) |
|
| Вытягивание прекращают и дают пищеводу возможность вернуться в нормальное положение. Эту область следует тщательно осмотреть на предмет кровотечения. Не прилагают усилия, чтобы вновь сблизить манжету брюшины поверх пищевода с манжетой брюшины у места стыка пищевода с желудком. Наконец пищевод вытягивают вверх и влево узким ретрактором в форме S, чтобы обнажить ножку диафрагмы. Накладывают 2—3 шва шелком No 1, чтобы сблизить ножку диафрагмы, как при исправлении хиатальной грыжи, если грыжа открытая (patulous) (Рис. 16 и 17). Около пищевода оставляют достаточно места, чтобы проходил один палец. Из брюшной полости удаляют все тампоны и возвращают левую долю печени в ее нормальное положение. Нет необходимости вновь сближать треугольную связку левой доли. Ваготомия должна всегда сопровождаться либо резекцией желудка, либо дренированием полости посредством задней гастроэнтеростомии или разделением пилоруса посредством пилоропластики. Поскольку в связи с ваготомией опорожнение желудка может слишком задержаться, следует рассмотреть эффективное дренирование желудка с помощью гастростомии. |
Список использованной литературы:
— Атлас операций на брюшной стенке и органах брюшной полости. В. Н. Войленко, А. Н. Медялин, В. Л. Омельченко.
— Савельев B.C., Абакумов М.М., Бакулева Л.П. и др. Руководство по неотложной хирургии органов брюшной полости. М: Медицина 1986
— Богер М. М. Язвенная болезнь. — Новосибирск: Наука, 1986. — 256 с.
— Василенко В. Г., Гребенев А. Л. Болезни желудка и двенадцатиперстной кишки. —-М.: Медицина, 1981. —341 с.
Заключение
Прободная язва - тяжелейшее осложнение язвенной болезни желудка и двенадцатиперстной кишки, приводящее к развитию перитонита. Гастродуоденальные язвы чаще перфорируют у мужчин с коротким язвенным анамнезом (до 3 лет) обычно в осенний или весенний период, что, по-видимому, связано с сезонным обострением язвенной болезни. Во время войн и экономических кризисов частота прободения возрастает в 2 раза, что связано с ухудшением питания и негативным психо-эмоциональным фоном. Перфорация язвы может возникнуть в любом возрасте, как в детском - до 10 лет, так и в старческом - после 80, но, в основном, встречается у больных от 20 до 40 лет. Для молодых людей характерна перфорация язв, локализующихся в двенадцатиперстной кишке (85 %), для пожилых - в желудке.
У 10 % больных перфорация гастродуоденальной язвы сопровождается кровотечением в желудочно-кишечный тракт. В этих случаях источником геморрагии служит не сама прободная язва (она перфорирует в связи с облитерацией сосудов и развитием некроза участка кишечной или желудочной стенки), а зеркальная («целующаяся») язва задней стенки двенадцатиперстной кишки, нередко пенетрирующая в головку поджелудочной железы, либо разрыв слизистого и подслизистого слоев кардиального отдела желудка (синдром Мэллори-Вейсса).
Исходы. Основными причинами летальности при прободных гастро-дуоденальных язвах являются перитонит, послеоперационная пневмония и тяжелые сопутствующие заболевания. Неблагоприятный исход чаще всего является следствием поздней обращаемости больного за медицинской помощью и несвоевременной диагностики. За последние годы в большинстве лечебных учреждений летальность при хирургическом лечении прободных язв желудка и двенадцатиперстной кишки снизилась и составляет 5-7 %. Отдаленные результаты зависят не только от вида операции, но и от правильности выбранной оперативной тактики.
Дата добавления: 2015-08-20; просмотров: 107 | Нарушение авторских прав
| <== предыдущая страница | | | следующая страница ==> |
| РЕЗЕКЦИЯ ЖЕЛУДКА ПО СПОСОБУ БИЛЬРОТ I | | | Выдающиеся актеры советского черно-белого звукового кино |