
Читайте также:
|
Л.П. Емелина Н.Ю. Папшицкая
Основные практические навыки
В пропедевтике внутренних болезней.
Селективный метод обучения.
Методические рекомендации для студентов
Рекомендовано Учебно-методическим объединением по медицинскому и фармацевтическому образованию вузов России
в качестве учебного пособия для студентов медицинских вузов
Издательство
Саратовского медицинского университета
 |
| № | Умение | Порядок | Правила и методика проведения практического навыка |
| Провести внешний осмотр, осмотр видимых слизистых оболочек и склер. | 

| Осмотр склер
Цели
Определение:
· Цвет
· Наличие кровоизлияний
Методика
· Большими пальцами обеих рук отодвинуть нижние веки вниз
· Оценить состояние слизистой нижнего века
· Взгляд больного вверх, вправо и влево
· Оценить состояние склер (кровоизлияния, цвет и т.д.)
 Бледность кожи и склер Бледность кожи и склер
| ||||||||||
| Определение отеков Пальпация лимфатических узлов |  Порядок пальпации лимфатических узлов:
Пальпацию проводят сверху вниз.
А – подчелюстных;
Б – задних шейных;
В – передних шейных;
Г, Д – подмышечных
Е – надключичных;
Ж – паховых
Порядок пальпации лимфатических узлов:
Пальпацию проводят сверху вниз.
А – подчелюстных;
Б – задних шейных;
В – передних шейных;
Г, Д – подмышечных
Е – надключичных;
Ж – паховых




| Определение отеков ног
Цели
Определить:
· Наличие;
· Выраженность;
· Уровень распространения.
Методика
· Отеки определяют симметрично на обеих ногах;
· Пальпацию проводят сверху вниз;
· Четырьмя пальцами правой руки охватывают икроножные мышцы;
· Большим пальцем правой руки локально под углом надавливают на плотную медиальную поверхность большеберцовой кости;
· При наличии отеков после надавливания остается ямочка, видимая на глаз;
· Если после надавливания ямочка не видна, по этому месту проводят большим пальцем, ощущение небольшого углубления под пальцем указывает на малую отечность, которая называется пастозностью голеней.
Пальпация лимфатических узлов
Цели
Определить:
· Болезненность;
· Размер, желательно в мм;
· Консистенцию;
· Подвижность, спаянность лимфоузлов между собой и окружающими тканями.
Правила
· Положение врача перед пациентом, за исключением пальпации подколенных ямок;
· Применяется метод поверхностной пальпации.
Методика
а – подчелюстных:
· установка пальцев: 4 пальца правой руки устанавливают в подчелюстной области вдоль края нижней челюсти (можно одновременно двумя руками);
· Образуют кожную складку в направлении, противоположном последующим движениям пальцев, т.е. позади;
· Пальцами придавливают кожу и подкожную жировую клетчатку к плотной поверхности нижней челюсти, выявляя лимфоузлы и определяя их болезненность, размер, консистенцию;
· За счет кожной складки определяют подвижность лимфатических узлов, стремясь вывести их на переднюю поверхность нижней челюсти;
· Аналогичным образом пальпируют надключичные лимфатические узлы (рис.д),
б,в – задних и передних шейных:
· Пальпацию передних (в) и задних (б) шейных лимфатических узлов проводят одновременно с обеих сторон, вращательными движениями вдоль переднего и заднего края кивательных мышц сверху вниз 2- 4 пальцами рук;
· При пальпации передних шейных лимфоузлов положение врача позади пациента.
г,д - подмышечных:
· Пациент отводит руки в стороны до горизонтального уровня;
· Врач свои ладони устанавливает на боковые поверхности вдоль грудной клетки так, чтобы концы пальцев упирались в дно подмышечных ямок;
· Пациента просят медленно опустить руки вниз;
· Врач в это время несколько продвигает пальцы вверх, захватывает содержимое подмышечных впадин и скользит сверху вниз вдоль грудной клетки;
· Одновременно пальцы прижимают к ребрам и как бы продавливают между ними захваченную жировую ткань, определяют ее однородность и выявляя, таким образом, более плотные и округлые лимфатические узлы;
· Для тщательного исследования подмышечных лимфатических узлов пальпацию целесообразно проводить 2-3 раза.
е - надключичные:
· Пальцы обеих рук устанавливают в надключичную области
· Натягивают кожу, образуя кожную складку вниз
· Пальцами придавливают кожу и подкожную жировую клетчатку к ключице, выявляя лимфоузлы и определяя их болезненность, размер, консистенцию;
ж - паховых:
· Пациент обнажает паховые складки;
· Поочередно с обеих сторон пальпируют области, лежащие выше и ниже паховых складок;
· При этом ощупывающие движения должны быть перпендикулярны паховой складке;
· Дальнейшие этапы пальпации аналогичны пальпации подчелюстных и надключичных лимфатических узлов.
 

| ||||||||||
| Пальпация грудной клетки | 



| Цели:
· уточнить данные осмотра грудной клетки
· определить резистентность грудной клетки;
· определить болезненность грудной клетки;
· определить голосовое дрожание;
Правила:
· положение больного вертикальное (стоя или сидя) с поворотами туловища в различных направлениях;
· положение врача - спереди, позади больного;
· пальпацию проводят на симметричных участках грудной клетки;
· пальпацию проводят чаше двумя руками, у ослабленных больных- одной рукой (вторая рука поддерживает больного);
· кисти ладонной поверхностью плашмя кладут на грудную клетку, мышцы кистей расслаблены, движения с легким надавливанием подушечками пальцев;
Определение эпигастрального угла
· большие пальцы ладонной поверхностью плотно прижимают к реберным дугам;
· сводят их под мечевидным отростком;
· остальные пальцы рук лежат на грудной клетке.
Порядок и методика определения резистентности грудной клетки
· ладонь одной руки кладут на грудину, другую - в межлопаточное пространство,
· производят сдавление грудной клетки в переднезаднем направлении,
· ладони на симметричных участках боковых отделов грудной клетки,
· призводят сдавление в боковом направлении
Порядок и методика определения голосового дрожания
· ладони накладывают на симметричные участки по передней, боковой и задней поверхностям грудной клетки,
· больной произносит слова, содержащие звук «р»,
· пальпацию осуществляют кончиками пальцев,
· оценивают вибрацию грудной клетки
 
| ||||||||||
| Перкуссия легких |  а
а
 б
б
| Виды перкуссии: сравнительная, топографическая.
Сравнительная перкуссия
Цели:
· определить характер перкуторного звука над легкими;
· выявить изменения звука;
· зафиксировать результаты сравнительной перкуссии легких в протоколе исследования;
· оценить результаты исследования путем сравнения с эталоном.
Правила:
· проводят строго на симметричных участках грудной клетки;
· сила перкуторного удара должна быть одинаковая; средней силы
· необходимо соблюдать порядок перкуссии и положение пальца - плессиметра.
· перкуссию проводят по межреберьям
Последовательность и методика перкуссии (рис. а,б,в):
 в в
| ||||||||||
Рис.1 
 

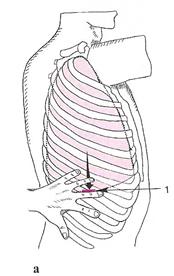
| Топографическая перкуссия
Цель:
Определить:
· верхние границы легких (высота стояния верхушек),
· нижние границы легких
· подвижность легочного края при дыхании
Правила:
· Перкуссия проводится точно по топографическим линиям
· Сила перкуторного удара – тихая
· Перкуссию проводят по ребрам и межреберьям
· Направление перкуссии от легочного звука к тупому.
· Палец-плессиметр расположен параллельно ожидаемой тупости
· Границы легкого отмечают по стороне пальца, обращенного к ясному легочному звуку
Порядок и методика проведения перкуссии
1 Определение верхних границ легких(дополнительно)(рис 1,2):
· Определение высоты стояния верхушек над ключицами спереди
· Определение ширины верхушек легких – полей Кренига
2 Определение нижних границ легких
Порядок и методика проведения
· определение нижней границы правого легкого:
· по передней поверхности со 2-го, -3-го межреберий вниз по окологрудинной, срединно-ключичной линиям;
· по боковой поверхности от подмышечной ямки вниз по передней, средней, задней подмышечным линиям (предварительно просят больного положить руки за голову)
· по задней поверхности от нижнего угла лопатки вниз по лопаточной, околопозвоночной линиям
· определение нижней границы левого легкого:
· по передней поверхности не определяют ввиду близкого расположения сердца;
· по боковой поверхности от подмышечной ямки вниз по передней, средней, задней подмышечным линиям (предварительно просят больного положить руки за голову;
· по задней поверхности от нижнего угла лопатки вниз по лопаточной, околопозвоночной линиям.
Определение экскурсии (подвижности) нижнего края легких
· Проводят по всем топографическим линиям
· Чаще определяют экскурсию по задней подмышечной линии справа и слева
· Методика определения экскурсии состоит из трех моментов:
- определение нижней границы легких при спокойном дыхании
- определение нижней границы легких на высоте максимального вдоха
- определение нижней границы легких при максимальном выдохе
суммируют полученные данные (в норме 6-8 см)


| |||||||||||
| Аускультация легких |




| Аускультация легких Цели: Определить: · Физиологическое ларинготрахеальное (бронхиальное) дыхание, · Физиологическое везикулярное дыхание и его варианты: усиленное, ослабленное, пуэрильное, · Патологическое бронхиальное дыхание и его варианты (амфорическое, металлическое), · Патологические варианты везикулярного дыхания (саккадированное, жесткое), · побочные дыхательные шумы (хрипы, крепитация, шум трения плевры); . Правила: · Положение пациента сидя, возможны специальные положения для выслушивания побочных дыхательных шумов; стоя выслушиваются здоровые и физически крепкие лица. · Грудная клетка обязательно обнажается по пояс. · Аускультация проводится в абсолютной тишине. · Раструб фонендоскопа должен быть теплым, холодный раструб предварительно согревается в руке врача. · Раструб фонендоскопа удерживается II – III пальцами, умеренной силой прижимается к поверхности грудной клетки. · Пациент должен дышать через нос спокойно, ровно со средней глубиной, лишь по просьбе врача дышит через рот и глубже. · Выслушивается вся продолжительность вдоха и выдоха, в каждой точке не менее двух-трех циклов. Методика Сравнительная аускультация (на симметричных участках грудной клетки с обеих сторон) 1. По передней поверхности (врач стоит перед больным): · Над ключицами (верхушки легких) · Во II, III межреберьях · В Моренгеймовых ямках · Справа в IV и V межреберьях, по срединно-ключичной линии (над средней долей) 2. По боковым поверхностям (врач стоит перед больным, пациента просят слегка наклонить голову вперед и заложить руки за голову): · По передним аксиллярным линиям · По средним аксиллярным линиям · По задним аксиллярным линиям 3. По задней поверхности (врач стоит позади больного, пациента просят скрестить руки на груди): · Над лопатками · В межлопаточном пространстве · Под углами лопаток в VII, VIII, IX межреберьях 4. Дополнительными местами выслушивания являются симметричные места над нижними краями легких и над краями сердечной вырезки. · По передней поверхности аускультацию проводят сверху вниз (наилучшие места выслушивания верхних долей легких – под ключицами); · По задней поверхности - можно снизу вверх (наилучшие места выслушивания нижних долей легких – под лопатками). · При аускультации сравнивают продолжительность вдоха и выдоха, определяют высоту, тембр и чистоту звука. У здорового человека при аускультации выслушиваются два нормальных основных дыхательных шума: · Везикулярное дыхание образуется колебаниями легочных альвеол при наполнении их воздухом. Выслушивается практически над всей поверхностью грудной клетки – это мягкий, дующий, низкий звук, напоминающий звук «Ф», продолжительный на вдохе и короткий на выдохе (занимает 1/3 выдоха); · Ларинготрахеальное дыхание(бронхиальное) образуется при прохождении воздуха через узкую голосовую щель, а также частично в месте бифуркации трахеи. Учитывая локальность его образования этот шум выслушивается на ограниченном пространстве: спереди – над гортанью и рукояткой грудины, сзади – на уровне VII шейного и III, IV грудных позвонков. Он напоминает звук «Х», выслушивается в обе фазы дыхания, но более продолжительный и грубый на выдохе (голосовая щель на выдохе уже). | ||||||||||
| Осмотр и пальпация области сердца и сосудов |  А А
 Б Б
 В В
 Г Г
 Д Д
 Е Е
| Цель
Определить:
· сердечный горб
· локализацию и свойства верхушечного толчка,
· сердечный толчок,
· пульсацию аорты, легочного ствола, эпигастральную пульсацию,
· систолическое и диастолическое дрожания
Правила
1.Осмотр проводится при прямом и боковом освещении,
2.Врач стоит справа от больного,
3.Положение больного вертикальное (стоя или сидя),
4.Пульсации лучше выявляются при задержке дыхания,
5. Осмотр лучше проводить одновременно с пальпацией, что облегчает выявление различных пульсаций
Методика исследования
· верхушечного толчка: ладонь правой руки накладывают плашмя на область сердца (А), ориентировочно определяют верхушечный толчок и диастолическое дрожание (кошачье мурлыканье),
подушечками пальцев локализуют верхушечный толчок, определяют его качества (Б)
· определение сердечного (правожелудочкового) толчка: ладонь правой руки кладут параллельно грудине и слева от неё, концевые фаланги 2-3-4 пальцев располагаются в 3-м межреберье (В)
· пальпация магистральных сосудов: ладонь правой руки накладывают плашмя на основание сердца так, чтобы 3-й палец располагался во 2-ом межреберье,
ориентировочно определяют пульсацию и систолическое дрожание (Г),
· восходящий отдел аорты пальпируют кончиками 2-3-4 пальцев, расположенных во 2-м межреберье непосредственно у правого края грудины (Д),
· ствол легочной артериипальпируют кончиками 2-3-4 пальцев, расположенных во 2-м межреберье непосредственно у левого края грудины(Е),
· определение эпигастральной пульсациипроводится на высоте вдоха: ладонь правой руки плашмя кладут на эпигастральную область,
пальцы лежат под мечевидным отростком, слегка надавливая на брюшную стенку(Ж).
 Эталон здорового человека
Верхушечный толчок определяется в 5-м межреберье на
1-2см. кнутри от левой срединно-ключичной линии площадью 2см, низкий по высоте, умеренной силы конусовидный по форме.
Все другие пульсации над областью сердца являются патологическими.
Ж
Эталон здорового человека
Верхушечный толчок определяется в 5-м межреберье на
1-2см. кнутри от левой срединно-ключичной линии площадью 2см, низкий по высоте, умеренной силы конусовидный по форме.
Все другие пульсации над областью сердца являются патологическими.
Ж
| ||||||||||
| Определение границ сердца | 





| Цели
Определить:
· границы и поперечник относительной сердечной тупости,
· границы и поперечник сосудистого пучка,
· конфигурацию сердца по правому и левому контурам,
Определение относительной сердечной тупости:
Предварительно определяют высоту стояния диафрагмы, для этого определяют нижнюю границу правого лёгкого по срединно-ключичной линии.
Правая граница
· палец- плессиметр располагают вертикально на одно ребро выше (обычно в 1Vмежркберье) найденной нижней границы лёгких строго по межреберью,
· перкутируют от правой срединно-ключичной линии по направлению к сердцу,
· переход ясного перкуторного звука в притупление соответствует правой границе носительной тупости; она образована правым предсердием.
Верхняя граница
· палец-плессиметр располагают в 1 межреберье,
· перкутируют сверху вниз, отступя на 1 см кнаружи от левого края грудины; граница образована ушком левого предсердия и стволом лёгочной артерии
Левая граница
· палец-плессиметр располагают параллельно грудине на 2см отступя кнаружи от верхушечного толчка, перкутируют по направлению к сердцу
· если верхушечный толчок не определяется, перкутируют от передней подмышечной линии по V межреберью по направлению к сердцу
 Измерение поперечника относительной сердечной тупости:
· измеряют расстояние от правой границы относительной тупости сердца до передней срединной линии в 1V межреберье,
· измеряют расстояние от левой границы относительной тупости сердца до передней срединной линии в V межреберье,
· суммируют
Определение границ сосудистого пучка:
· палец-плессиметр располагают вертикально справа во 2-м межреберье на срединно-ключичной линии
· перкутируют тихой перкуссией справа и слева по направлению к грудине до тупого звука,
· измеряют ширину сосудистого пучка, она не превышает 5 – 6 см, сосудистый пучок не выходит за край грудины.
Определение конфигурации сердца(дополнительно):
· выявляют границы относительной сердечной тупости справа в 3-м межреберье,
· выявляют границы относительной сердечной тупости слева в 3-м и 4-м межреберьях,
· соединяют все точки, соответствующие границам относительной тупости справа и слева, получают конфигурацию сердца.
Измерение поперечника относительной сердечной тупости:
· измеряют расстояние от правой границы относительной тупости сердца до передней срединной линии в 1V межреберье,
· измеряют расстояние от левой границы относительной тупости сердца до передней срединной линии в V межреберье,
· суммируют
Определение границ сосудистого пучка:
· палец-плессиметр располагают вертикально справа во 2-м межреберье на срединно-ключичной линии
· перкутируют тихой перкуссией справа и слева по направлению к грудине до тупого звука,
· измеряют ширину сосудистого пучка, она не превышает 5 – 6 см, сосудистый пучок не выходит за край грудины.
Определение конфигурации сердца(дополнительно):
· выявляют границы относительной сердечной тупости справа в 3-м межреберье,
· выявляют границы относительной сердечной тупости слева в 3-м и 4-м межреберьях,
· соединяют все точки, соответствующие границам относительной тупости справа и слева, получают конфигурацию сердца.

| ||||||||||
| Аускультация сердца |
 Порядок, точки выслушивания клапанов и тонов сердца:
1- верхушка, митральный клапан,I тон;
2- II межреберье у правого края грудины, аортальный клапан, II тон;
3- II межреберье у левого края грудины, клапан легочной артерии, II тон;
4- Основание мечевидного отростка (место прикрепления Y ребра к грудине справа), трехстворчатый клапан,I тон;
5- точка Боткина – Эрба, (место прикрепления III-IY ребер к грудине слева), аортальный клапан, (дополнительная точка, соответствующая его анатомической проекции).
Порядок, точки выслушивания клапанов и тонов сердца:
1- верхушка, митральный клапан,I тон;
2- II межреберье у правого края грудины, аортальный клапан, II тон;
3- II межреберье у левого края грудины, клапан легочной артерии, II тон;
4- Основание мечевидного отростка (место прикрепления Y ребра к грудине справа), трехстворчатый клапан,I тон;
5- точка Боткина – Эрба, (место прикрепления III-IY ребер к грудине слева), аортальный клапан, (дополнительная точка, соответствующая его анатомической проекции).
| Аускультация сердца Цели Определить: · Ритм сердечной деятельности; · Интенсивность тонов сердца; · Количество тонов сердца (расщепление, раздвоение тонов, патологические трехчленные ритмы); · Патологические звуки – шумы сердца (систолические и диастолические, органические и функциональные, продолжительность, интенсивность, тембр, эпицентр и зоны проведения шумов). Правила: · Фонендоскоп накладывают плотно к поверхности тела воронкообразным наконечником без мембраны; Аускультацию сердца проводят в различных положениях больного: стоя (или сидя), лежа на спине, на левом боку, при необходимости до и после физической нагрузки, если нет противопоказаний. Пациента просят периодически на выдохе задерживать дыхание на 3-5 сек. (после глубокого вдоха). Методика выслушивания сердца в стандартных точках: · Первая точка (митральный клапан)- предварительно определяют верхушечный толчок (визуально, при пальпации), если он не определяется, то фонендоскоп накладывают на левую границу относительной тупости сердца (пятое межреберье на 1-2 см кнутри от левой срединно-ключичной линии); у женщин при необходимости просят отвести правой рукой левую молочную железу вверх и вправо; у здорового человека в этой точке I тон интенсивнее II-го тона (тǎм-та, тǎм-та); · Вторая точка (аортальный клапан)- II межреберье у правого края грудины, у здорового человека в этой точке II тон (аортальный компонент) интенсивнее I-го тона (та – тǎм, та – тǎм). · Третья точка (клапан легочной артерии) - II межреберье у левого края грудины, у здорового человека в этой точке II тон (легочный компонент) интенсивнее I-го тона. Вторую и третью точки принято объединять понятием «основание сердца»и выслушивать неоднократно для сравнения интенсивности компонентов 11 тона, у здорового человека она одинаковая; · Четвертая точка (трехстворчатый клапан)- основание мечевидного отростка, у здорового человека в этой точке I тон интенсивнее II-го тона; · Пятая точка- точка Боткина- Эрба- (дополнительная точка – аортальный клапан, наилучшая точка выслушивания диастолического шума при недостаточности аортального клапана, положение больного при этом сидя с наклоном туловища вперед). · При наличии шума аускультацию проводят над всей областью сердца и магистральных сосудов, выявляя эпицентр шума и зоны проведения Отличия I тона от II тона: · I тон более продолжительный и низкий; II тон более короткий и высокий; · I тон выслушивается после большой диастолической паузы; · II тон – после короткой систолической паузы; · I тон совпадает с верхушечным толчком и пульсом сонной артерии, II тон - не совпадает. | ||||||||||
| Исследование пульса |



| Пульс – толчкообразное, периодическое колебание сосудистой стенки. Исследование пульса лучевой артерии. Цели Определить: · Одинаковость и синхронность пульса на симметричных артериях (убедившись в одинаковости пульса дальнейшее исследование проводят на одной руке) · Ритм · Частоту пульсовых волн в минуту · Напряжение · Наполнение · Величину · Форму · Состояние сосудистой стенки (эластичность) Правила · Физическому исследованию доступна дистальная часть лучевой артерии. · При пальпации артериальный пульс исследуется конечными фалангами II, III, IV пальцев, располагая их последовательно над сосудом. · Обязательным условием является исследование пульса на обеих конечностях. · Кисть врача, как «гриф гитары» охватывает дистальную часть предплечья и лучезапястный сустав пациента, при этом большой палец врача должен лежать на ладонной поверхности лучезапястного сустава. · Правая рука врача должна брать левую руку пациента, левая – правую. · Кисти пациента должны быть расслаблены и находиться на уровне сердца. Эталон здорового человека Пульс лучевой артерии на обеих руках одинаковый по величине, синхронный, ритмичный, частота 60-80 в минуту, удовлетворительного напряжения и наполнения, средний по величине, обычный по форме. Методика · Частота пульса. У здорового человека в возрасте от 18 до 60 лет частота пульса составляет 60-80 в минуту, у женщин пульс чаще на 6-8 в минуту. При ритмичном пульсе подсчет можно проводить 20-30 секунд, при аритмичном – в течение минуты. · Пульс более 80 в минуту называют частым – тахисфигмия, пульс менее 60 – редким, брадисфигмия. · При аритмичном пульсе возможна разница между числом сердечных сокращений и числом пульсовых волн – дефицит пульса. · Методика подсчета дефицита пульса: 2 человека производят одновременно подсчет ЧСС(при аускультации) и частоты пульса (при пальпации) в течение минуты и сравнивают результат. При дефиците пульса количество пульсовых волн меньше частоты сердечных сокращений. · Напряжение пульса. Степень напряжения пульса определяют по силе сопротивления сосуда давлению пальца. Если требуется большое усилие при сдавлении лучевой артерии до исчезновения пульсовой волны – твердый пульс, если малое – мягкий. Указательным пальцем пережимают лучевую артерию, чтобы пульсовые волны, передающиеся с локтевой артерии, не мешали исследованию. Безымянным пальцем плавно надавливают на лучевую артерию до прекращения пульсовой волны, одновременно средним пальцем ощупывают пульс, фиксируя момент его исчезновения. · Наполнение пульса. Определяется по разнице диаметра наполненного кровью и пустого сосуда. Постепенно сдавливают лучевую артерию до исчезновения пульсовой волны и затем постепенно уменьшают сдавление. При этом наполнение кровью артерии приводит к её расширению, диаметр сосуда увеличивается. Амплитуда движений кончиков пальцев характеризует наполнение пульса. · Форма пульса. Определяется по скорости подъема и спада пульсовой волны. Быстрый подъем и спад – скорый пульс, медленный подъем и спад – медленный пульс. · Состояние сосудистой стенки вне пульсовой волны. Указательным и безымянным пальцами пережимают лучевую артерию до исчезновения пульса, скользящими движения среднего пальца пытаются нащупать сосудистую стенку в поперечном и продольном направлениях. | ||||||||||
| Измерение артериального давления | 
| Измерение артериального давления Цели Определить: · Систолическое артериальное давление; · Диастолическое артериальное давление; · Пульсовое артериальное давление. Правила · Артериальное давление измеряют с помощью сфигмоманометра, обычно на плечевой артерии; · Положение пациента сидя или лежа на спине после 10-15 минутного отдыха; · Обнажите левую руку испытуемого. · Оберните манжету плотно вокруг середины плеча испытуемого так, чтобы ее нижний край находился на 2,5 - 3 см выше локтевого сгиба. Положение стрелки манометра должно соответствовать нулю. · В области локтевого сгиба, в медиальной части локтевой ямки, определите пульсацию лучевой артерии и над ней установите фонендоскоп. Методика · Нагнетайте воздух в манжету, постепенно сдавливая плечевую артерию до полного исчезновения пульса + 20-30 мм рт.ст. (часто до уровня 160 - 180 мм рт. ст.). · Медленно выпускайте воздух из манжеты. · Снижая давление в манжете, внимательно прослушивайте фонендоскопом пульс · При появлении первого звука (1 фаза по Короткову) зафиксируйте показания манометра. Это будет величина максимального (систолического) давления, т. е. в этот момент только во время систолы кровь проталкивается через сдавленный участок сосуда. · Продолжайте прослушивать пульсовые толчки. Они постепенно затухают. · В момент перехода ясного звука в тихий (переход 3 фазы в 4-ю по Короткову) снова зафиксируйте показания манометра. Это величина соответствует минимальному (диастолическому) давлению. В это время давление в манжете равно диастолическому и кровь бесшумно начинает протекать под манжетой не только во время систолы, но и во время диастолы. · Артериальное давление измеряют три раза с интервалом в 2-3 минуты. | ||||||||||
| Осмотр и пальпация живота | Последовательность поверхностной ориентировочной пальпации живота.
 Методика глубокой скользящей пальпации живота по В.П. Образцову- Н.Д. Стражеско (4 момента).
Методика глубокой скользящей пальпации живота по В.П. Образцову- Н.Д. Стражеско (4 момента).




| Пальпация живота.
Поверхностная ориентировочная
Цели
Определить:
·Напряжение брюшных мышц
·Болезненность передней брюшной стенки
Общие правила
· Положение пациента лежа на спине с низким изголовьем, вытянутыми ногами и опущенными руками, расположенными вдоль туловища.
· Пациент дышит открытым ртом, врач располагается справа от пациента.
Правила установки рук
· Кисть правой руки врача должна быть в расслабленном состоянии;
· Движения кисти при пальпации должны быть мягкими, плавными, спокойными, без рывков.
· Правая кисть с сомкнутыми и вытянутыми пальцами укладывается на исследуемый участок брюшной стенки;
· Ладонь и пальцы плотно прижимаются к брюшной стенке до ощущения сопротивления;
· Далее делается плавное, осторожное сгибание пальцев, во-вторых межфаланговых сочленениях с погружением пальцев в брюшную стенку и скольжением их вместе с кожей по поверхности мышц.
Методика
· Пальпацию проводят на симметричных участках живота, начиная с левой подвздошной области и заканчивая эпигастральной областью. При наличии болей в животе пальпацию начинают с наиболее удаленного от болезненного участка живота.
· Можно проводить пальпацию против часовой стрелки, начиная также с левой подвздошной области.
Симптом Щеткина – Блюмберга.
· Полусогнутые пальцы правой кисти медленно погружают вглубь живота и затем быстро отнимают. Боль при отнимании – положительный симптом, характерный для перитонита (местного или разлитого).
Глубокая скользящая пальпация живота
по В.П. Образцову- Н.Д. Стражеско (4 момента).
Цели
Определить:
· Положение, размеры, болезненности и другие качества внутренних органов брюшной полости.
Порядок пальпации
1.сигмовидная кишка;
2.слепая кишка с отростком;
3.восходящая и нисходящая части ободочной кишки;
4.желудок с его отделами;
5.поперечная ободочная кишка;
6.тонкий кишечник (двенадцатиперстная кишка, тощая, подвздошная);
7.печень;
8.селезенка;
9.поджелудочная железа;
10. почки.
Правила пальпации
· горизонтальное положение пациента при максимальном расслаблении мышц передней брюшной стенки, а также мышц всего тела;
· правильное дыхание пациента: через рот (это расслабляет мышцы) и достаточно глубоко;
· правильное погружениие пальцев в брюшную полость (постепенно, на выдохе, полусогнутыми в фаланговых суставах пальцами);
Пределом погружения пальцев считается:
1.достижение задней стенки брюшной стенки;
2.достижение поверхности исследуемого органа;
3.наличие выраженной болезненности.
· Пальпация должна быть скользящей.
Методика пальпации (4 момента)
1-й момент – установка руки (рис. а)
· Ладонь пальпирующей руки должна лежать плашмя на поверхности живота перпендикулярно оси органа или краю органа;
2-й момент – образование кожной складки (рис. б)
· 3апасную складку кожи (1 – 2 см) формируют в направлении, противоположном последующему скользящему движению руки*
3-й момент – погружение руки вглубь живота (рис. в)
· На выдохе постепенно погружают ладонь вглубь живота до задней брюшной стенки. На вдохе, не ослабляя напряжения, пальцы ладони держат в глубине;
4-й момент – скользящие движения вокруг пальпируемого органа (рис. г)
· На глубине, в конце фазы выдоха проводят скользящие движения кончиками пальцев руки вокруг пальпируемого органа, определяя его свойства (болезненность, консистенцию, подвижность, диаметр, величину, симптом урчания);
*Во время пальпации сигмовидной, слепой, восходящей и нисходящей ободочной кишки при образовании кожной складки кожа сдвигается в сторону пупка, а скользящие движения от пупка. При пальпации поперечной ободочной кишки и большой кривизны желудка – вверх, а скользящие движения - вниз.
· При пальпации органов, не имеющих под собой твердой поверхности (восходящая и нисходящая ободочная кишка, почки), роль плотной поверхности выполняет вторая рука, подкладываемая на поясничную область (бимануальная пальпация).
  Бимануальная пальпация (по В.Х. Василенко) ободочной кишки:
восходящей нисходящей
Бимануальная пальпация (по В.Х. Василенко) ободочной кишки:
восходящей нисходящей
| ||||||||||
| Определение асцита | 
 
| Цель
Выявить свободную жидкость в брюшной полости
· при осмотре
· перкуссией в положении больного на спине,
· в положении на боку,
· в положении стоя,
· флюктуацией при большом количестве жидкости.
Осмотр живота
· равномерное увеличение,
· выпячивание пупка –пупочная грыжа,
· в положении лёжа «лягушачий живот»
Методика перкуссии
1-ый этап - больной в горизонтальном положении
· Палец-плессиметр устанавливают параллельно срединной линии,
· тихой перкуссией от области пупка (тимпанический звук) перкутируют по
направлению к боковым фланкам живота,
· при наличии жидкости появляется тупой звук,
· больного поворачивают на противоположный бок, не отнимая пальца-плессиметра,
жидкость переместилась - появляется тимпанический звук.
2-ой этап - больной в вертикальном положении
· палец плессиметр устанавливают по срединной линии,
· перкутируют сверху вниз,
· при наличии асцита тупой звук определяется в нижних отделах живота.

| ||||||||||


| 2-ой этап - больной в вертикальном положении
· палец плессиметр устанавливают по срединной линии,
· перкутируют сверху вниз,
при наличии асцита тупой звук определяется в нижних отделах живота
Методика флюктуации
· помощник плотно ставит ребром кисть своей руки по срединной линии живота,
· ладонь левой руки врача должна плотно лежать на боковой поверхности живота,
· правой рукой производят толчкообразные удары с противоположной стороны,
· удары ощущаются левой рукой в виде волны

| |||||||||||
| Пальпация печени |

| Пальпация печени
Цели
Определить:
· положение нижней границы печени по отношению реберной дуге,
· характер поверхности печени и её нижнего края,
· болезненность.
Правила пальпации
· Больной лежит на спине с низким изголовьем и согнутыми в коленях ногами,
· Руки вдоль туловища или скрещены на груди,
· Врач находится справа от больного лицом к нему.
Пе. Перед пальпацией печени необходимо методом тихой перкуссии определить её нижнюю границу по правой срединно-ключичной линии.
Методика пальпации (4 момента)
1-й момент - установка рук (рис. а)
· Левой рукой охватывают правую половину грудной клетки
· Ладонь правой руки кладут плашмя у наружного края прямых мышц живота на уровне нижней границы печени.
2-й момент (рис. б)
· Больной делает вдох
· Во время вдоха четырьмя слегка согнутыми пальцами кожу смещают вниз, образуя кожную складку.

|
| Перкуссия печени по Курлову М.Г. | 
| 3-й момент (рис. в)
· Больной делает выдох
· Во время выдоха руку постепенно погружают в правое подреберье, образуя «карман» из брюшной стенки.
4-й момент (рис. г)
· Больной делает глубокий вдох, печень опускается вниз
· Правая рука выталкивается кверху
· Распрямляют кончики пальцев и делают движение вверх и вперед, встречаясь с опускающимся нижним краем печени
· Край печени обходит верхушки пальцев и опускается вниз
  Перкуссия печени
Цели
Определить:
· Верхнюю и нижнюю границы абсолютной тупости печени
· Размеры абсолютной тупости печени.
Правила перкуссии
· Положение больного на спине, дыхание спокойное
· Ноги слегка согнуты в коленях
· Перкутируют от ясного звука к тупому, используя тихую перкуссию
· Границы печени определяют по трем линиям: правой срединно-ключичной, передней срединной линии и левой реберной дуге.
Перкуссия печени
Цели
Определить:
· Верхнюю и нижнюю границы абсолютной тупости печени
· Размеры абсолютной тупости печени.
Правила перкуссии
· Положение больного на спине, дыхание спокойное
· Ноги слегка согнуты в коленях
· Перкутируют от ясного звука к тупому, используя тихую перкуссию
· Границы печени определяют по трем линиям: правой срединно-ключичной, передней срединной линии и левой реберной дуге.
|

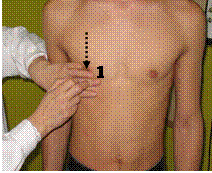
| Методика перкуссии
По правой срединно-ключичной линии
· Верхнюю границу абсолютной тупости определяют, перкутируя от II межреберья вниз до появления тупого звука (точка 1)
· Для определения нижней границы палец-плессиметр устанавливают на уровне гребня подвздошной кости, перкутируют вверх до появления тупого звука (точка 2)
По передней срединной линии
· Условно считают, что верхняя граница печени расположена на том же уровне, как и по правой срединно-ключичной линии (точка 3)
· Нижнюю границу определяют, перкутируя от пупка вверх (точка 4)
По левой реберной дуге
· Перкутируют от 8 – 9 ребер по направлению к срединной линии до места перехода тимпанического звука в тупой (точка 5).
o
Границы абсолютной тупости печени (Эталон здорового человека) Верхняя граница: · По правой срединно-ключичной линии расположена на уровне 6-го ребра. · По срединной линии – условно на том же уровне. Ниежняя граница: · По правой срединно-ключичной линии расположена на уровне реберной дуги. · По передней срединной линии на границе верхней и средней трети расстояния между мечевидным отростком и пупком. По левой реберной дуге на уровне хряща 7-го ребра (левая парастернальная линия). |
| Определение высоты (размера) печеночной тупости (желательное) Болевые точки и зоны при заболеваниях печени и желчного пузыря. |  
| Методика определения По вертикальным линиям и реберной дуге измеряют расстояние между двумя соответствующими точками верхней и нижней границ абсолютной тупости печени. Размеры печени по М.Г. Курлову · По правой срединно-ключичной линии 9 ± 2 см · По передней срединной лини 8 ± 2см · По левой реберной дуге 7 ± 2см Цель Определить · болевые точки при заболеваниях желчевыводящих путей и печени · зоны кожной гиперестезии · желчно-пузырные симптомы Методика пальпации · желчный пузырь пальпируют по методике пальпации печени · пальпация сравнительная (справа и слева), · проникающая (одним пальцем) · Точка желчного пузыря -пересечение наружнего края прямой мышцы живота и правой реберной дуги – точка Кера(5), · Точка диафрагмального нерва справа (1) между ножками правой грудинно-ключично-сосцевидной мышцы, · Область правого плеча (2), |

 · Симптом Мюсси-Георгиевского – боль в точке проекции диафрагмального нерва справа, правосторонний френикус-симптом.
· Симптом Мюсси-Георгиевского – боль в точке проекции диафрагмального нерва справа, правосторонний френикус-симптом.
| · Эпигастральная зона(3),
· Холедоходуоденопанкреатическая зона (4) – зона Шоффара справа от срединной линии и выше пупка,
· Эпигастральная зона(3),
· Холедоходуоденопанкреатическая зона (4) – зона Шоффара справа от срединной линии и выше пупка,
· Угол лопатки справа (6),
· Паравертебральные точки справа от тел 7-11 грудных позвонков (7).
Желчно-пузырные симптомы

 · Симптом Ортнера – боль в правом подреберье при поколачивании краем кисти руки по правой реберной дуге,
· Симптом Ортнера – боль в правом подреберье при поколачивании краем кисти руки по правой реберной дуге,
| ||
| Пальпация селезёнки |




| Пальпация селезенки
Цель
Определить
Увеличение селезенки, болезненность
Правила пальпации
· положение пациента на правом боку, голова наклонена к грудной клетке
· правая нога выпрямлена, левая – согнута в коленном и тазобедренном суставе
· правая рука лежит под головой, левая – согнута в локтевом суставе на грудной клетке.
· возможна пальпация селезёнки и в положении пациента на спине
Методика пальпации
1-й момент пальпации (рис. а)
· левая рука врача сдавливает левую половину грудной клетки пациента
· полусогнутые пальцы правой руки устанавливают у левой реберной дуги.
2-й момент пальпации (рис. б)
· на вдохе кожа сдвигается вниз, образуя кожную складку
3-й момент пальпации (рис. в)
· на выдохе погружение в брюшную полость
4-й момент пальпации (рис. г)
· пациент делает глубокий вдох, селезёнка опускается и, если она увеличена, нижним полюсом наталкивается на пальцы врача. 
|
| Перкуссия селезенки |

| Перкуссия селезёнки(дополнительно)
Цель
· Определение размеров
Правила перкуссии
· больной в правом полубоковом положении,
· руки под головой,
· ноги слегка согнуты вколенных и тазобедренных суставах,
· перкутируют от ясного звука к тупому тихой перкуссией
Методика перкусии
· палец-плессиметр устанавливают у края левой реберной дуги перпендикулярно к 10-му ребру;
· перкуссию ведут непосредственно по 10-му ребру от левой реберной дуги до появления притупления (точка 1), затем от задней подмышечной линии по направлению кпереди до притупления перкуторного звука (точка 2)
· расстояние между двумя отметками соответствует длиннику селезенки по 10-му ребру, который в норме составляет 6-8 см.;
· из середины длинника селезенки восстанавливаем перпендикуляры к X-му ребру и перкутируем по ним, определяя поперечник селезенки, который составляет 4-6 см.
| ||||
| Пальпация почек | 
  
| Пальпация почек
Правила пальпации:
· пальпация почек бимануальная (двумя руками),
· почки пальпируют в положении больного на спине и вертикальном положении
· больной лежит на спине со слегка согнутыми ногами, мышцы расслаблены
· врач – справа от больного, лицом к нему
Методика пальпации:
 1 момент пальпации (рис.А)
· ладонь левой руки с сомкнутыми и выпрямленными пальцами накладывают на поясничную область справа ниже 12 ребра,
· равая рука врача с сомкнутыми и слегка согнутыми пальами устанавливается под реберной дугой кнаружи от прямой мышцы живота,
2 момент пальпации
· на вдохе правой рукой образуют кожную складку вниз,
3 момент пальпации (рис.Б)
· на выдохе правая рука погружается в брюшную полость, сближаясь с левой рукой,
· левая рука оказывает давление на поясничную область приподнимает почку, лежащую на поясничной области, к правой руке,
4 момент собственно пальпация (рис. В)
· больной делает вдох, почка, опускаясь вниз, проходит под пальцами правой руки (если она опущена или увеличена).
· врач соприкасаясь с почкой придавливает ее к задней брюшной стенке - левой руке.
· больной делает выдох, при этом правая рука скользит по поверхности почки, которая возвращается в исходное положение.
· Определяют форму, величину, поверхность, болезненность 1 момент пальпации (рис.А)
· ладонь левой руки с сомкнутыми и выпрямленными пальцами накладывают на поясничную область справа ниже 12 ребра,
· равая рука врача с сомкнутыми и слегка согнутыми пальами устанавливается под реберной дугой кнаружи от прямой мышцы живота,
2 момент пальпации
· на вдохе правой рукой образуют кожную складку вниз,
3 момент пальпации (рис.Б)
· на выдохе правая рука погружается в брюшную полость, сближаясь с левой рукой,
· левая рука оказывает давление на поясничную область приподнимает почку, лежащую на поясничной области, к правой руке,
4 момент собственно пальпация (рис. В)
· больной делает вдох, почка, опускаясь вниз, проходит под пальцами правой руки (если она опущена или увеличена).
· врач соприкасаясь с почкой придавливает ее к задней брюшной стенке - левой руке.
· больной делает выдох, при этом правая рука скользит по поверхности почки, которая возвращается в исходное положение.
· Определяют форму, величину, поверхность, болезненность
| ||||

| Пальпация почек в вертикальном положении (по С.П. Боткину) Правила и методика пальпации: · больной стоит к врачу боком со слегка наклоненным вперед туловищем, · руки больного сложены на груди · врач сидит на стуле перед больным · исследование почек в вертикальном положении проводится так же, как и в положении на спине Пальпация мочевого пузыря(дополнительно) Методика · Правая ладонь врача располагается продольно в надлобковой области над местом притупления перкуторного звука и, если определяется, выбухания передней брюшной стенки · Кожная складка образуется в сторону пупка · На выдохе пальцы погружаются в брюшную полость и скользят вниз ощупывая мочевой пузырь |
| Мочеточниковые точки (желательные) | 

| Мочеточниковые точки(дополнительно) Цель Определить: · болезненность в проекции почек и мочеточников Правила и методика пальпации · положение больного лёжа на спине при пальпации спереди · положение больного сидя или стоя при пальпации сзади, · пальпация проникающая (одним пальцем) на симметричных участках, · верхние мочеточниковые точки расположены в месте пересечения наружного края прямых мышц живота с пупочной линией (точка 1) · нижние мочеточниковые точки расположены в месте пересечения наружного края прямых мышц живота с гребешковой линией (точка 2) · рёберно –позвоночная (реберно-диафрагмальная) точка расположена между 12 ребром и позвоночником (точка 5) · рёберно-поясничная определяется между 12 ребром и наружным краем поясничой мышцы Перкуссия мочевого пузыря(дополнительно) Методика: · больной лежит на спине · палец-плессиметр устанавливают на уровне пупка по срединной линоии · перкутируют тихой перкуссией по направлению к лонному сочленению · переход тимпанического звука в тупой свидетельствует о верхней границе мочевого пузыря · при перемене положения тела больного граница тупости, в отличие от асцита, не меняется | |
| Аукультация почечных сосудов |
 
| Перкуссия почек (поколачивание)
Цель:
Определить болезненость в области проекции почек
Правила и методика перкуссии (поколачивания)
· больной стоит или сидит слегка наклонившись вперед
· руки сложены на животе
· врач стоит позади больного и накладывает левую руку на область проекции почек справа
· ребром ладони правой руки наносит короткие средней силы удары по левой руке
· аналогичо проводят поколачивание слева
· возникновение болезненности при ударе расценивают как положительный симптом Пастернацкого
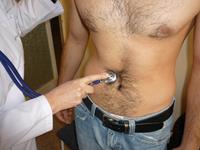
Цель
Выявить сужение почечных сосудов
Правила и методика аускультации
· почечные артерии выслушиваются поочерёдно с обеих сторон спереди и сзади
· больной лежит на спине, дыхание спокойное средней глубины
· стетоскоп устанавливают на 2-3см. выше и на2-3см. правее пупка
· на выдохе погружают стетоскоп вглубь живота и просят задержать дыхани
·  повторяют исследование с другой стороны
· больной в положении сидя при выслушивании почечных артерий сзади
· стетоскоп устанавливают под 12 ребром у его свободного края
· выявление систолического шума в указанных точках свидетельствует о стенозе почечных артерий или аорты в данном участке. повторяют исследование с другой стороны
· больной в положении сидя при выслушивании почечных артерий сзади
· стетоскоп устанавливают под 12 ребром у его свободного края
· выявление систолического шума в указанных точках свидетельствует о стенозе почечных артерий или аорты в данном участке.
|
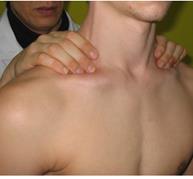
| Пальпация щитовидной железы | 
 
| Цель
Определить:
· размеры и симметричность щитовидной железы
· болезненность и консистенцию
· характер (диффузный или узловой) увеличения
Способы и методика пальпации
· 1 способ, передний доступ - врач перед стоящим больным
· большие пальцы рук располагают горизонтально по срединной линии на 2см выше вырезки грудины
· просят больного проглотить слюну, пальцы скользят по перешейку
· пальцы смещают и пальпируют каждую долю большим или указательным пальцами одной руки
· передний доступ, пальпация железы 2 и 3 пальцем одной руки перешейка, затем каждой доли
· 2 способ, задний доступ - врач за спиной больного
· кончики 2 и 3 пальцев обеих рук располагаются по срединной линии шеи
· определяют перешеек щитовидной железы, затем пальпируют доли
  Классификация зоба (ВОЗ, 1994)
0 степень. Зоба нет
1 степень. Размеры доли больше величины дистальной фаланги большого пальца. Зоб пальпируется, но не виден
2 степень. Зоб пальпируется и виден на глаз Классификация зоба (ВОЗ, 1994)
0 степень. Зоба нет
1 степень. Размеры доли больше величины дистальной фаланги большого пальца. Зоб пальпируется, но не виден
2 степень. Зоб пальпируется и виден на глаз
|
Учебное издание
Дата добавления: 2015-07-10; просмотров: 838 | Нарушение авторских прав
| <== предыдущая страница | | | следующая страница ==> |
| Перечень вопросов к экзамену | | | По дисциплине |