
|
Читайте также: |
Посткоммунальные синдромы (периферическая, или кортикальная, территория) (см. рис. 343-6, б, в). Инфаркты в области подушки зрительного бугра могут возникать при закупорке задней таламической таламо-геникулятной пенетрирующей ветви посткоммунального отдела задней мозговой артерии. Сама по себе окклюзия периферического отдела задней мозговой артерии чаще всего приводит к развитию инфарктов кортикальной поверхности медиальной стороны височной и затылочной долей. Частым симптомом бывает контралатеральная гомонимная гемианопсия. Если ассоциативные зрительные поля остаются интактными и в патологический процесс вовлекается лишь кора вблизи шпорной борозды, больной ощущает дефект зрения внезапно. Иногда выпадает лишь верхний квадрант поля зрения. Центральное -зрение может оставаться сохранным, если кровоснабжение вершины затылочного полюса поддерживается из ветвей средней мозговой артерии. При вовлечении медиальных отделов височной доли и гиппокампа могут появляться внезапные расстройства памяти, особенно при поражении доминантного полушария, но эти нарушения, как правило, исчезают, поскольку функции памяти осуществляются обоими полушариями мозга. При поражении доминантного полушария с распространением инфаркта в латеральном направлении глубоко в белое вещество с вовлечением в патологический процесс валика мозолистого тела возможно развитие алексин без аграфии. Также могут наблюдаться зрительная агнозия на лица, предметы, математические символы и цвета, а также аномия с парафазиями (амнестическая афазия), даже в отсутствие поражения мозолистого тела. При окклюзии внутренней сонной артерии резкий стеноз или окклюзия задней мозговой артерии на той же стороне способны уменьшить кровоток в зоне смежного кровоснабжения задней и средней мозговых артерий. Часто это приводит к возникновению зрительной агнозии, зрительного игнорирования и неспособности пересчитать предметы, находящиеся в противоположной половине поля зрения. Иногда окклюзия задней мозговой артерии сопровождается педункулярным галлюцинозом (зрительные галлюцинации в виде ярко расцвеченных сцен и предметов), но точная локализация инфаркта в таких случаях остается не до конца ясной.
Двусторонние инфаркты в бассейне кровоснабжения дистального отдела задней мозговой артерии приводят к развитию корковой слепоты. Больной часто не отдает себе отчета в имеющихся расстройствах зрения, а зрачок нормально реагирует на свет. Даже когда зрительный дефект бывает полностью одно- или двусторонним, могут сохраняться небольшие островки зрения; при этом больной обычно сообщает о неустойчивости зрения, впечатлении, будто образы объектов ему удается удерживать за счет сохранности видения их отдельных частей. В редких случаях утрачивается только периферическое зрение, а центральное остается интактным; при этом пациент сообщает о наличии трубчатого зрения. Оптическая атаксия (неспособность осуществлять зрительный контроль за движениями конечностей), окулярная атаксия (неспособность переводить взгляд на определенную точку поля зрения), неспособность к счету объектов, изображенных на картинке, или составлению представления об изображении на картине, неспособность обходить встречающиеся на пути предметы характерны для двусторонних поражений ассоциативных зрительных путей. Подобное сочетание симптомов носит название синдрома Балинта. Обычно он наблюдается при двусторонних инфарктах, развивающихся, как полагают, на фоне снижения кровотока в бассейне дистального отдела задней мозговой артерии в зоне смежного кровоснабжения со средней мозговой артерией, что бывает при остановке сердца. Наконец, окклюзия верхней части основной артерии, обусловленная, как правило, эмболией, может давать клиническую картину, включающую все или любой из симптомов поражения центральной или периферической территории кровоснабжения. Патогномоничными для нее являются внезапное начало заболевания и двусторонний характер симптоматики.
Лабораторное обследование. Инфаркт в периферической территории бассейна задней мозговой артерии можно легко диагностировать с помощью КТ. Между тем данные КТ недостаточно надежны при инфарктах в центральной зоне кровоснабжения задней мозговой артерии, особенно развивающихся вторично при окклюзирующем поражении пенетрирующих ветвей задней мозговой артерии. При ЯМР-томографии можно обнаружить инфаркты данной локализации диаметром более 0,5 см. Ангиография остается единственным методом, убедительно демонстрирующим атеросклеротические изменения или эмболическое поражение задней мозговой артерии. Однако ни одна из разновидностей ангиографии не позволяет выявить окклюзирующее поражение мелких пенетрирующих ветвей. Таким образом, диагностика основывается главным образом на клинических данных, подтверждаемых результатами ЯМР.
Лечение. Инфаркты в бассейне задней мозговой артерии обычно бывают вторичного характера и развиваются на фоне эмболий из нижележащих сегментов вертебрально-базилярной системой или из сердца. С целью предупреждения повторных эмболий назначают антикоагулянты. При атеросклеротической окклюзии задней мозговой артерии специфического лечения не требуется. Симптомы транзиторной ишемии в бассейне задней мозговой артерии могут быть обусловлены атеротромботическим стенозом ее проксимального участка или одной из ее пенетрирующих ветвей (лакунарная ТИА). Течение такого атеросклеротического поражения остается неуточненным. Поэтому нет четких сравнительных данных об эффективности антикоагулянтов и антиагрегантов либо назначения той или иной терапии в сравнении с отсутствием таковой. В целом же наиболее мягким способом лечения представляется назначение антиагрегантов.
Позвоночная и задняя нижняя мозжечковая артерии
Патофизиология. Позвоночная артерия, идущая от безымянной артерии справа и от подключичной артерии слева, имеет четыре анатомических сегмента. Первый сегмент продолжается от начала артерии до ее входа в отверстие поперечного отростка CVI или CV. Вторым является вертикальный сегмент, когда артерия проходит через отверстия в поперечных отростках позвонков CVI—СII. Третий сегмент — горизонтальный, на его протяжении артерия проникает через поперечное отверстие, огибая дугу атланта и пронизывая твердую мозговую оболочку на уровне большого затылочного отверстия. Четвертый сегмент начинается от точки прободения артерией твердой мозговой оболочки и продолжается до места слияния с другой позвоночной артерией, где формируется основная артерия. От четвертого сегмента исходят мелкие пенетрирующие ветви, снабжающие кровью медиальные и латеральные отделы продолговатого мозга, а также крупная ветвь — задняя нижняя мозжечковая артерия. Проксимальные сегменты последней снабжают кровью боковые отделы продолговатого мозга, дистальные ее ветви — нижнюю поверхность мозжечка. Существуют анастомозы между восходящими шейными, щитовидными-шейными артериями, затылочной артерией (ветвь наружной сонной артерии) и вторым сегментом позвоночной артерии (см. рис. 343-1). У 10% больных одна из позвоночных артерий развита недостаточно (атретична) для того, чтобы играть существенную роль в кровоснабжении стволовых структур головного мозга.
Предрасположенность к развитию атеротромботического поражения имеют первый и четвертый сегмент позвоночной артерии. Хотя атеросклеротическое сужение первого сегмента (начала артерии) может быть значительным, оно редко приводит к ишемическому инсульту с поражением ствола мозга. Коллатеральный кровоток от противоположной позвоночной артерии или восходящих шейных и щитовидно-шейных артерий или от затылочной артерии обычно бывает достаточным (см. рис. 343-1). В тех случаях, когда одна позвоночная артерия атретична, а в начальном участке другой имеется атеросклеротическое поражение, единственно возможными источниками коллатерального кровотока остаются восходящая шейная, щитовидно-шейная и затылочная артерия либо ретроградный ток крови из основной артерии через заднюю соединительную артерию (см. рис. 343-2 и 343-6). В подобных условиях кровоток в вертебрально-базилярной системе ухудшается и возникают ТИА. Кроме того, возможно формирование начального тромбоза дистальной базилярной и проксимальной вертебральной локализации. При блокировании подключичной артерии проксимальнее начала позвоночной артерии физическая нагрузка на левую руку может привести к перераспределению кровотока от вертебрально-базилярной системы к артериям верхней конечности, что иногда сопровождается симптомами недостаточности кровообращения в вертебрально-базилярной системе — подключичным синдромом обкрадывания. В редких случаях он приводит к выраженной ишемии в вертебрально-базилярной системе.
Атеросклеротическая бляшка в четвертом сегменте позвоночной артерии может локализоваться проксимальнее начала задней нижней мозжечковой артерии, вблизи начала задней нижней мозжечковой артерии или дистальнее него, а также в области слияния двух позвоночных артерий и образования основной артерии. Когда бляшка располагается проксимальнее начала задней нижней мозжечковой артерии, то критическая степень сужения сосуда приводит к поражению латеральных отделов продолговатого мозга и задненижней поверхности мозжечка.
Хотя атеросклеротическое поражение редко дает сужение второго и третьего сегментов позвоночной артерии, эти сегменты подвержены развитию расслоений, фиброзно-мышечной дисплазии и в редких случаях — поражение артерий за счет воздействия остеофитов и артритических изменений в отверстиях поперечных отростков позвонков.
Клиническая картина. ТИА, развивающиеся при недостаточности кровоснабжения в бассейне позвоночной артерии, вызывает головокружение, онемение на одноименной половине лица и в противоположных конечностях, двоение в глазах, дисфонию, дисфагию и дизартрию. Гемипарез наблюдается исключительно редко. Подобные ТИА непродолжительны (до 10—15 мин) и повторяются много раз в течение дня.
Если развиваются инфаркты, то чаще всего они поражают боковые отделы продолговатого мозга с вовлечением задненижней части мозжечка (синдром Валленберга — Захарченко) или без этого. Его проявления перечислены на рис. 343-7. У 80% больных синдром развивается после окклюзии позвоночной артерии, а у 20% — при окклюзии задней нижней мозжечковой артерии. Атеротромботическая
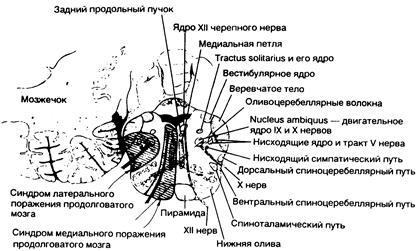
Рис. 343-7. Синдромы поражения мозговых структур. (Представлено Fisher С. М., М. D.)
| Клинические проявления | Пораженные структуры |
| 1. Синдром медиального поражения продолговатого мозга (окклюзия позвоночной артерии или ее ветви или нижнего отдела основной артерии) | |
| На стороне поражения: | |
| Паралич и атрофия половины языка | Ипсилатеральный XII нерв |
| На стороне, противоположной поражению: | |
| Паралич руки и ноги без вовлечения мускулатуры лица; нарушения тактильной и проприоцептивной чувствительности по гемитипу | Контралатеральный пирамидный путь и медиальная петля |
| 2. Синдром латерального поражения продолговатого мозга (окклюзия любого из пяти сосудов — позвоночной, задней нижней мозжечковой, верхней, средней или нижней латеральных медуллярных артерий) | |
| На стороне поражения: | |
| Боль, онемение, расстройство чувствительности на половине лица | Нисходящие пути и ядро V нерва |
| Атаксия конечностей, падение в сторону поражения | Четко не установлены — веревчатое тело, полушарие мозжечка, мозжечковые волокна, спинно-мозжечковый путь (?) |
| Нистагм, диплопия, осциллопсия. головокружение, тошнота, рвота | Вестибулярное ядро |
| Синдром Горнера (миоз, птоз, уменьшение потоотделения) | Нисходящий симпатический тракт |
| Дисфагия, дисфония, паралич небной занавески, паралич голосовой связки, снижение глоточного рефлекса | Выходящие волокна IX и Х нервов |
| Утрата вкусовой чувствительности | Вкусовое ядро и вкусовые пути |
закупорка пенетрирующих медуллярных ветвей позвоночной или задней нижней мозжечковой артерий приводит к возникновению парциальных синдромов ипсилатерального поражения бокового и срединного отделов продолговатого мозга.
Иногда наблюдается синдром медиального поражения, при котором в зону инфаркта вовлечена пирамида продолговатого мозга; оно вызывает контралатеральный гемипарез в верхней и нижней конечностях и не затрагивает мускулатуру лица. При поражении медиальной петли и выходящих из продолговатого мозга волокон подъязычного нерва отмечаются контралатеральное снижение мышечно-суставного чувства и ипсилатеральный паралич мышц языка.
Инфаркт мозжечка с сопутствующим отеком мозга может привести к внезапной остановке дыхания в связи с повышением внутричерепного давления в задней черепной ямке. Гиперсомния, симптом Бабинского, дизартрия и двусторонняя слабость мышц лица нередко отсутствуют или обнаруживаются лишь незадолго до наступления остановки дыхания. Неустойчивость при ходьбе, головокружение, тошнота и рвота могут входить в число немногих ранних симптомов и должны вызывать подозрение о возможности развития данного осложнения.
Лабораторное обследование. При ТИА с клиникой поражения латеральных отделов продолговатого мозга важно проводить определение адекватности кровотока в дистальной зоне бассейна позвоночной артерии и в задней нижней мозжечковой артерии. В связи с этим назначают ангиографию. При КТ можно обнаружить обширный инфаркт мозжечка в бассейне задней нижней мозжечковой артерии. ЯМР-томография дает возможность более раннего выявления инфаркта мозжечка и по мере технического усовершенствования позволит диагностировать латеральный инфаркт продолговатого мозга. Уже сейчас стала возможной визуализация четвертого сегмента позвоночной артерии, если в ней имеется кровоток. Высказывается предположение о том, что в дальнейшем при помощи ЯМР-технологии можно будет получать изображение атеротромботического материала в позвоночных и основных артериях, устанавливать их проходимость или окклюзию, заменяя тем самым ангиографическое исследование.
| Ипсилатеральное онемение руки, туловища и ноги | Ядра тонкого и клиновидного пучков |
| На стороне, противоположной поражению: | |
| Расстройства болевой и температурной чувствительности на половине тела и иногда лица | Спиноталамический путь |
| 3. Синдром полного половинного поражения продолговатого мозга (окклюзия позвоночной артерии): сочетание медиального и латерального синдромов. | |
| 4. Синдром латерального поражения моста и продолговатого мозга (окклюзия позвоночной артерии): сочетание латерального медуллярного и латерального нижнего понтинного синдромов | |
| 5. Синдром основной артерии (синоним — синдром единственной позвоночной артерии): сочетание различных стволовых синдромов и симптомов поражения бассейна задней нижней мозжечковой артерии | |
| Двусторонние симптомы поражения длинных проводников (двигательные и чувствительные нарушения, мозжечковые расстройства и поражения черепных нервов периферического характера) | Длинные проводники с двух сторон, мозжечковые пути, черепные нервы |
| Паралич или парез всех конечностей, а также всей бульбарной мускулатуры | Кортикобульбарный и кортикоспинальный тракты с двух сторон |
Лечение. При лечении больного с ишемией или инфарктом в бассейне позвоночной или задней нижней мозжечковой артерии возникают четыре важных вопроса. Во-первых, при окклюзии позвоночной или задней нижней мозжечковой артерии могут подвергнуться инфаркту задненижние отделы мозжечка и иногда боковые отделы продолговатого мозга. Развивающийся отек мозжечка можно лечить осмотическими препаратами (маннитол), но иногда требуется проведение хирургической декомпрессии. Во-вторых, при тромбозе четвертого сегмента позвоночной артерии тромб может распространяться в основную артерию или быть источником эмболий в основную артерию; эти эмболы застревают в верхней части основной артерии или в одной из ее ветвей. Поэтому в случаях латерального инфаркта продолговатого мозга могут появиться симптомы базилярной недостаточности. В подобных ситуациях настоятельно рекомендуется назначать неотложную антикоагулянтную терапию гепарином. Некоторые врачи настаивают на профилактическом применении этой методики при острой окклюзии позвоночной артерии, хотя есть подтверждения эффективности длительного лечения варфарином натрия. В-третьих, при клинически проявляющемся атеросклеротическом поражении одной позвоночной артерии с сопутствующей врожденной атрезией или уже сформировавшейся окклюзией контралатеральной позвоночной артерии могут развиться ишемия в бассейне основной артерии и ее проксимальный тромбоз. В подобных обстоятельствах показана безотлагательная антикоагулянтная терапия гепарином с последующим длительным приемом варфарина натрия. В-четвертых, в тех же случаях, но при локализации дающего клинические симптомы атеротромботического поражения в позвоночной артерии непосредственно проксимальнее задней нижней мозжечковой артерии рекомендуют операцию по обходному сосудистому шунтированию между затылочной и задней нижней мозжечковой артериями. Эффективность этой операции не доказана, в связи с чем вопрос о ее проведении может быть поставлен лишь после того, как лечение антикоагулянтами не дало результатов.
Основная артерия
Патофизиология. Основная артерия образуется за счет слияния позвоночных артерий у места перехода моста в продолговатый мозг. После прохождения вдоль поверхности основания моста она заканчивается в межножковой ямке, где находится бифуркация и формируются задние мозговые артерии (см. рис. 343-2 и 343-6). Ветви основной артерии снабжают кровью основание моста и верхнюю часть мозжечка. Ветви основной артерии делятся на три группы: 1) парамедианные, число которых колеблется от 7 до 10, снабжают клиновидную часть моста по обеим сторонам от средней линии; 2) короткие огибающие ветви, а их насчитывается от 5 до 7, снабжают латеральные 2/3 моста, средние и верхние ножки мозжечка и 3) две билатеральные длинные огибающие артерии (верхние мозжечковые и передние/нижние мозжечковые артерии) идут вокруг моста и снабжают полушария мозжечка.
Атероматозные поражения могут локализоваться в любом участке по длиннику ствола основной артерии, но чаще всего в проксимальном базилярном и дистальном вертебральном сегментах. Обычно поражения приводят к окклюзии проксимального участка основной артерии и одной или обеих позвоночных артерий в их дистальных участках. Клиническая картина варьирует в зависимости от доступности ретроградного коллатерального кровотока из задних соединительных артерий.
Атеротромбоз иногда приводит к окклюзии верхней части основной артерии; чаще же ее закупорка вызывается эмболом из сердца или проксимальнее расположенных позвоночных артерий и сегментов основной артерии. Артериоартериальные эмболы также могут служить причиной закупорки одной из более мелких ветвей основной артерии или одной из задних мозговых артерий.
Клинические симптомы — основная артерия по сравнению с ее ветвями. Поскольку в стволе мозга в непосредственной близости друг от друга располагается много различных нейрональных систем, при его ишемии может возникнуть множество клинических синдромов. Наиболее значимыми с этой точки зрения системами являются кортико-спинальные и кортико-бульбарные пути, средние и верхние ножки мозжечка, спиноталамические пути и ядра черепных нервов. На рис. 343-8. 343-9 и 343-10 проиллюстрированы некоторые из сосудистых синдромов, включая и такие, которые ждут клинико-патологоанатомического определения.
К сожалению, по симптомам преходящей ишемии или инсульта в бассейне основной артерии зачастую не удается установить, поражена ли сама основная артерия или ее ветви, а между тем различия в локализации поражения имеют важное значение для выбора адекватного лечения. Однако распознать полную картину базилярной недостаточности несложно. Подтверждением данному диагнозу служат сочетание двусторонних симптомов поражения длинных проводников (чувствительных и двигательных), симптомов поражения черепных нервов, мозжечковой дисфункции. Состояние «бодрствующей комы», сопровождающееся тетраплегией, наблюдается при двустороннем инфаркте основания моста. Кома, обусловленная дисфункцией активирующей системы ретикулярной формации, и тетраплегия с симптомами поражения черепных нервов заставляют предполагать полный, с тяжелыми расстройствами инфаркт моста и среднего мозга. Цель, однако, состоит в том, чтобы распознать угрожающую окклюзию основной артерии задолго до развития такого разрушительного по своим последствиям инфаркта. Поэтому серийные ТИА или медленно прогрессирующий, с флюктуирующим течением инсульт становятся исключительно значимыми, если знаменуют собой атеротромботическую дистальную вертебральную или проксимальную базилярную окклюзию.
Транзиторные ишемические атаки. Когда ТИА представляют собой проявления окклюзии проксимального сегмента основной артерии, то в патологический процесс могут быть вовлечены продолговатый мозг, а также мост. Больные часто жалуются на головокружение, и когда их просят описать испытанные ощущения, то они сообщают о том, что «плывут», «качаются», «перемещаются», «чувствуют неустойчивость». Они могут пожаловаться на то, что «комната переворачивается вверх дном», «пол плывет под ногами» или «приближается к ним». Головокружение — это самый характерный симптом преходящей ишемии в бассейне основной артерии, но еще до того, как тромбоз основной артерии приводит к развитию инфаркта, головокружение обычно сопровождается другими симптомами (см. гл. 14).
Итак, преходящее головокружение в сочетании с диплопией, дизартрией, онемением лица или околоротовой области и расстройствами чувствительности по гемитипу свидетельствует о преходящей недостаточности мозгового кровообращения в вертебрально-базилярной системе. Как правило, гемипарез указывает на вовлечение в патологический процесс основной артерии независимо от того, поражены при этом позвоночные артерии или нет. Чаще всего ТИА на фоне угрожающей окклюзии основной артерии или ее ветвей бывают непродолжительными (в течение 5—30 мин) и повторными, возникая по нескольку раз в день. Это скорее обусловлено интермиттирующим снижением кровотока, чем рецидивирующими эмболиями. Как правило, симптоматика поражения ветви основной артерии связана с односторонним стволовым поражением, тогда как симптомы ТИА при вовлечении основной артерии свидетельствуют о двустороннем поражении ствола мозга.
Инсульт. Инсульт при атеротромботической окклюзии основной артерии обычно дает двусторонние симптомы стволового поражения. Иногда о двусторонней ишемии ствола мозга свидетельствуют парез взора или ядерная офтальмоплегия в сочетании с ипсилатеральным гемипарезом, т. е. определенная комбинация поражения черепного нерва и длинного проводящего пути (чувствительного и/или двигательного). Чаще наблюдается сочетание симптомов двустороннего поражения основания моста с одно-или двусторонним вовлечением структур покрышки.
Когда атеротромботическая окклюзия ветви основной артерии начинает проявляться клинически, это сопровождается односторонней симптоматикой поражения двигательных, чувствительных путей и черепных нервов. Окклюзии длинных огибающих ветвей основной артерии дают специфические клинические синдромы (см. ниже, а также «Лакунарная болезнь»).
Верхняя мозжечковая артерия. Окклюзия верхней мозжечковой артерии приводит к грубой ипсилатеральной мозжечковой атаксии (за счет поражения средней и/или верхней ножек мозжечка), тошноте и рвоте, дизартрии, контралатеральному выпадению болевой и температурной чувствительности на конечностях, туловище и лице (вовлечение спино- и тригеминоталамического пути). Иногда возможны частичная потеря слуха, атактический тремор в ипсилатеральной верхней конечности, синдром Горнера и миоклонус мягкого неба. Чаще встречаются частичные синдромы.
Передняя нижняя мозжечковая артерия. Окклюзия передней нижней мозжечковой артерии приводит к развитию инфарктов различной выраженности,

Рис. 343-8. Синдромы поражения верхних структур моста. (Предоставлено Fishci С. М., М. D.)
| Клинические поражения | Пораженные структуры |
| 1. Синдром медиального верхнего поражения моста (парамедианные ветви верхней части основной артерии): | |
| На стороне поражения: | |
| Мозжечковая атаксия (возможна) | Верхняя и/или средняя ножка мозжечка |
| Интернуклеарная офтальмоплегия | Задний продольный пучок |
| Миоклонический синдром с вовлечением мускулатуры мягкого неба, глотки, голосовых связок, дыхательного аппарата, лица, глазодвигательного аппарата и т. д. | Локализация неясна — центральный пучок покрышки (?), зубчатый выступ (?), ядро нижней оливы (?) |
| На стороне, противоположной поражению: | |
| Паралич лица, руки и ноги | Кортикобульбарный и кортикоспинальный путь |
| Иногда страдают тактильная, вибрационная, мышечно-суставная чувствительность | Медиальная петля |
| 2. Синдром латерального верхнего поражения моста (синдром верхней мозжечковой артерии) | |
| На стороне поражения: | |
| Атаксия в конечностях и при ходьбе, падение в сторону очага поражения | Средняя и верхняя ножки мозжечка, верхняя поверхность мозжечка, зубчатое ядро |
| Головокружение, тошнота, рвота; горизонтальный нистагм | Вестибулярное ядро |
| Парез взора по горизонтали (ипсилатеральный) | Мостовой центр взора |
| Косая девиация | Не установлена |
| Миоз, птоз, снижение потоотделения в области лица (синдром Горнера) | Нисходящие симпатические волокна |
| Статический тремор (описан в одном случае) | Зубчатое ядро (?), верхняя ножка мозжечка (?) |
поскольку размеры этой артерии и кровоснабжаемая ею территория варьируют в отличие от таковых для задней нижней мозжечковой артерии. Основные симптомы включают ипсилатеральную глухоту, слабость мимических мышц, истинное головокружение (системное), тошноту и рвоту, нистагм, шум в ушах и мозжечковую атаксию, синдром Горнера, парез взора по горизонтали. В противоположной стороне тела утрачивается болевая и температурная чувствительность. Окклюзия вблизи начала артерии может сопровождаться симптомами поражения кортико-спинального пути.
Закупорка одной из пяти—семи коротких огибающих ветвей основной артерии вызывает ишемию специфической области в латеральных 2/3 моста и/или средней или верхней ножке мозжечка, тогда как окклюзия одной из семи — десяти пара-медианных ветвей основной артерии сопровождается ишемией в особом клиновидном участке с той и другой сторон в медиальной части моста (см. рис. 343-8, 343-9, 343-10).
Описано множество синдромов поражения ствола мозга, которые получили эпонимические названия, в том числе синдромы Вебера, Клода, Бенедикта, Фовиля, Реймона—Сестана, Мийяра—Жюбле. В мосту располагается так много нейрональных структур, что даже небольшие различия в бассейнах кровоснабжения каждой артериальной ветви и в перекрывании между сосудистыми бассейнами приводят к изменениям клинической картины. Например, дизартрия в сочетании с неловкостью в кистях позволяет думать о малом инфаркте в основании моста мозга. Между тем наличие изолированного гемипареза не позволяет дифференцировать ишемию основания моста от ишемии кортико-спинального пути в супратенториальной его части, т. е. в области заднего колена внутренней капсулы.
Гемипарез в сочетании с потерей чувствительности на той же стороне позволяет думать о супратенториальной локализации очага поражения при инсульте. Диссоциированные расстройства чувствительности (потеря лишь болевой и температурной чувствительности) на лице и половине тела свидетельствуют об ишемии ствола мозга. Утрата чувствительности с вовлечением всех модальностей, в том числе болевой и температурной, а также тактильной и мышечно-суставной, указывает на локализацию поражения в вентрально-заднем отделе зрительного бугра или в глубинном белом веществе теменной доли и прилежащей к нему поверхности коры. Симптомы нарушения функций черепных нервов, в том числе глухота, периферический парез лицевого нерва, парез отводящего нерва, паралич глазодвигательного нерва, имеют исключительно важное значение для установления сегментарного уровня поражения моста или среднего мозга.
Лабораторное обследование. Хотя КТ в большинстве случаев позволяет установить локализацию очага поражения при инсульте через 48 ч после его начала, этот метод дает менее надежные результаты при выявлении и локализации острого нарушения мозгового кровообращения в задней черепной ямке. Костные артефакты часто приводят к «стиранию» деталей изображения. Слабая разрешающая способность при визуализации стволовых инфарктов обусловливается также частичными объемными артефактами и ограничениями срезов. ЯМР лишен многих из этих недостатков и позволяет выявить малые (лакунарные) инфаркты в основании моста, возникающие при окклюзии парамедианных ветвей основной артерии, как и инфаркты более значительных размеров, развивающиеся при поражении непосредственно основной артерии или более крупных ее ветвей. Кроме того, ЯМР дает возможность обнаружить
Дата добавления: 2015-07-25; просмотров: 51 | Нарушение авторских прав
| <== предыдущая страница | | | следующая страница ==> |
| Внутривенная субтракционная дигитальная ангиография. 1 страница | | | Внутривенная субтракционная дигитальная ангиография. 3 страница |