
|
Читайте также: |
1. Умови задовільного стану плода при народженні (дитина доношена, чисті навколоплідні води, дитина дихає і/або кричить, має рожевий колір шкіри та задовільний м’язовий тонус), дитина викладається на живіт матері;
2. Поводиться обсушування дитини пелюшкою, накривається іншою сухою пелюшкою. При необхідності проводиться видалення слизу з ротової порожнини грушею.
3. Одягається шапочка, шкарпетки.
4. Протягом знаходження дитини на животі матері здійснюють спостереження за її життєво важливими функціями.
5. Далі дитина укладається на груди матері і накривається разом з матір’ю ковдрою для забезпечення умов “теплового ланцюжка”. Контакт “шкіра до шкіри” проводиться до реалізації смоктального рефлексу, але не менш, як 30 хвилин.
6. Після цього проводиться обробка пуповини, дитина вільно обгортається і знаходиться спільно з матір’ю до транспортування до пологового будинку.
7. Оцінку стану новонародженого за шкалою Апгар здійснюють на 1-ій і
5-ій хвилинах, а також забезпечують підтримування температури тіла дитини.
8. Профілактику офтальмії усім новонародженим протягом 1-ї години життя проводять із застосуванням 0,5% еритроміцинової або 1% тетрациклінової мазі відповідно до інструкції застосування (в наборі відсутні).
3.5.5. Алгоритм виділення та огляду народженого посліду.
1. Проводиться контрольована тракція за пуповину тільки за умови наявності ознак відділення плаценти від матки.
2. Використання міхура з льодом на низ живота недоцільне.
3. За відсутності ознак відділення плаценти і зовнішньої кровотечі протягом 30 хвилин після народження плоду проводиться ручне відокремлення плаценти і виділення посліду.
4. Масаж дна матки через передню черевну стінку породіллі здійснюється відразу після народження посліду.
5. Жінці пропонується випорожнити сечовий міхур. Катетеризація сечового міхура здійснюється за показаннями.
6. Після повного народження посліду необхідно переконатися в цілості плаценти і плодових оболонок.
7. Оглядають материнську поверхню. Для цього послід, звернений материнською поверхнею нагору, кладуть на гладку поверхню і уважно, часточка за часточкою, оглядають плаценту. Края цілої плаценти гладкі і не мають обірваних судин, що відходять від них (Мал. 37).
8. Для оцінки плідних оболонок плаценту повертають плодовою поверхнею нагору (Мал. 38).
9. При виявленні дефекту часточки або частини часточки, додаткової часточки (у даному випадку по краях плаценти виявляються обірвані судини) або затримці в порожнині матки значної частини оболонок, терміново виконують ручне обстеження порожнини матки і видалення залишків плаценти, додаткової часточки або оболонок, що залишилися в порожнині матки при наявності кровотечі. Дана операція показана незалежно від того, як скоротилася матка і якою крововтратою супроводжуються пологи.
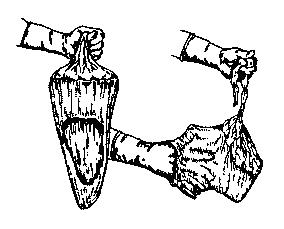
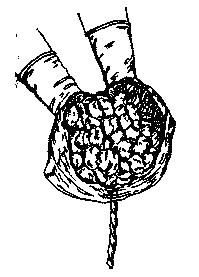
Мал. 37.Огляд материнської поверхні Мал. 38.Огляд плідних оболонок.
плаценти.
10. При кровотечі, пов'язаній із затримкою, патологією прикріплення або обмеженням плаценти:
· катетеризація периферичної або центральної вени або вен, в залежності від величини крововтрати і стану жінки;
· випорожнення сечового міхура;
· перевірка ознак відділення плаценти і виділення посліду ручними прийомами;
· при затриманні посліду зовнішній масаж матки, зовнішні прийоми виділення посліду;
· при затримці частин плаценти або оболонок - ручне обстеження порожнини матки;
· при порушенні механізму відділення плаценти і відсутності кровотечі - очікування протягом 30 хв., термінова госпіталізація.
3.5.6. Епізіотомія, перінеотомія.
Епізіо- и перінеотомія — це оперативні посібники при яких проводять боковий або центральний розріз промежини (Мал.39,40)
Показання:
• загроза розриву промежини;
• необходність скорочення потужного періоду в інтересах плода або матері:
• передчасні пологи;
• тазове передлежання плода;
• слабкість потуг.
Умови:
• предлежача частина туго розтягує промежину (врізується);
• операція проводиться в асептичних умовах.
Оснащення: тупокінцеві ножиці.
Обезболювання: місцева інфільтраційна анестезія.
Алгоритм виконання: За відсутності потуги браншу тупокінцевих ножиць вводить під контролем пальця акушера між передлежачою частиною і стінкою піхви так, щоб длінник ножиць був розташований вздовж лінії розтину. Розтин довжиною не менш 2 см виконують на висоті потуги, коли промежина найбільш розтягнута.
Епізіотомія — розріз, виконаний на 2-3см вище задньої спайки піхви у напрямку до сідничного бугра. При такому розтині розсікається шкіра, підшкірна жирова клітковина, стінка піхви, фасції, луковично-печеристий м’яз, поверхневий (інколи і глибокий) поперечний м’яз промежини (Мал.39).
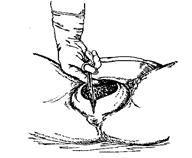

Мал. 39. Эпізіотомія. Мал. 40. Перінеотомія.
Перінеотомія — розріз промежини в напрямку від задньої спайки до анусу. При такому розтині розсікаються шкіра, підшкірна жирова клітковина, задня спайка піхви, фасції, луковично-печеристий м’яз, поверхневі і глибокі поперечні м’язи промежини. При такому розрізі можливий його перехід на пряму кишку, тобто перінеотомія може стати причиною розриву промежини III ступеня. Тому довжина перінеотомії не повинна перевищувати 3см (Мал.40).
Вибір вариантів розтину промежини залежить від анатомо-топографічних особливостей і конкретної акушерської ситуації.
Цілісність промежини відновлюють після закінчення пологів, аналогічно з відновленням цілісності промежини при її розривах.
3.6. Реанімація новонароджених.
3.6.1. Алгоритм оцінки стану новонародженої дитини під час реанімації.
Вирішення питання щодо необхідності подальшої допомоги новонародженому під час реанімації ґрунтується на одночасній оцінці трьох клінічних ознак:
1. Наявності й адекватності самостійного дихання.
2. Частоти серцевих скорочень (ЧСС).
3. Кольору шкіри і слизових оболонок.
Після кожних 30 секунд надання реанімаційної допомоги новонародженій дитині потрібно:
1. Оцінити зазначені вище життєво важливі ознаки.
2. Використовуючи загальний алгоритм реанімації вирішити, що робити далі.
3. Виконати відповідну дію.
4. Знову оцінити 3 життєво важливі ознаки; вирішити, яке втручання необхідне в цей момент, і діяти.
5. Продовжувати цикл „оцінка-вирішення-дія” до повного закінчення реанімації.
А. Наявність і адекватність самостійного дихання – основна ознака, що визначає необхідність надавати реанімаційну допомогу новонародженому
Оцінку наявності і адекватності самостійного дихання проводять:
1. Відразу після народження дитини для вирішення питання про початок реанімаційних дій.
2. Наприкінці 1 і 5 хвилин (і далі, за потребою) для оцінки за шкалою Апґар;
3. Під час реанімаційних дій.
4. Протягом перебування новонародженого в пологовій кімнаті (незалежно від того, чи проводилась первинна реанімація).
Ознаки адекватного дихання новонародженого – крик і/або задовільні екскурсії грудної клітки:
1. Частота і глибина дихальних рухів повинні зростати через декілька секунд після народження (тактильної стимуляції).
2. Нормальна частота дихання новонародженого становить 30-60 за 1 хвилину.
3. Крім частоти і глибини потрібно оцінити симетричність дихальних рухів, а також наявність інших дихальних розладів: судорожне дихання, стогін на видиху, значні рефракції.
4. Судорожні дихальні рухи (дихання типу «гаспінг»), або брадипное < 30 дихань за 1 хвилину є неефективними і їх наявність у новонародженого є показанням до негайного початку штучної вентиляції легенів (ШВЛ).
5. Поява експіраторного стогону або інших дихальних розладів протягом реанімації свідчать про те, що немовля потребує подальшої післяреанімаційної допомоги.
6. Якщо дитині проводять ШВЛ, для оцінки наявності й адекватності самостійного дихання процедуру треба припинити приблизно на 6 секунд.
Б. Оцінка ЧСС
· нормальна ЧСС щойно народженої дитини ≥ 100 за 1 хвилину,
· брадикардія < 100 серцевих скорочень за 1 хвилину у новонародженого завжди є показанням для початку ШВЛ.
Методи визначення ЧСС:
1. Вислуховування стетоскопом серцебиття над лівою стороною грудної клітки є найбільш надійним методом.
2. Пальпація пульсу на основі пуповини, безпосередньо у ділянці її приєднання до передньої черевної стінки дозволяє лише вірогідно заперечити наявність брадикардії.
3. Підрахунок ЧСС ведуть протягом 6 секунд і, щоб отримати показник за 1 хвилину, отриманий результат множать на 10.
4. На час підрахунку ЧСС ШВЛ і непрямий масаж серця припиняють.
В. Оцінка кольору слизових оболонок і шкіри
Зі встановленням регулярного самостійного дихання слизові оболонки здорової новонародженої дитини стають рожевими без призначення додаткового кисню. Однак, цей фізіологічний процес є поступовим і може тривати щонайменше 10 хвилин.
Лише стійкий центральний ціаноз, який є клінічним еквівалентом гіпоксемії, вимагає втручання: спочатку – кисневої терапії, а у разі неефективності останньої - ШВЛ.
1. Спостерігати потрібно за наявністю і динамікою центрального ціанозу, який визначається як синій колір слизових оболонок, губ і шкіри тулуба.
2. Акроціаноз (синій колір кистей і стоп) без центрального ціанозу, як правило, не вказує на низький рівень кисню у крові дитини, однак може свідчити про наявність холодового стресу (гіпотермії) у новонародженого.
3. Блідість або мармуровий малюнок шкіри можуть бути неспецифічними ознаками зменшеного серцевого викиду, важкої анемії, гіповолемії, гіпотермії або ацидозу.
С. Алгоритм оцінки стану новонародженого за шкалою Апґар
1. Оцінку стану дитини за шкалою Апґар не застосовують для визначення потреби в реанімації, моменту її проведення або обсягу реанімаційних заходів.
2. Ця оцінка характеризує загальний стан новонародженого та ефективність проведених реанімаційних заходів.
3. Оцінку за шкалою Апґар (табл. 3) слід проводити:
· під час надання реанімаційної допомоги дитині наприкінці 1-ої і 5-ої хвилин після народження незалежно від терміну гестації і маси тіла при народженні;
· якщо результат оцінки на 5 хвилині менше 7 балів, додаткові оцінювання за шкалою Апгар треба робити кожні 5 хвилин до отримання 7 балів або до 20-ї хвилини життя немовляти.
Таблиця 3
Шкала Апґар
| Показник | 0 балів | 1 бал | 2 бали |
| Частота серцевих скорочень | Відсутнє серцебиття | Менше 100 за хвилину | 100 за хвилину і більше |
| Дихання | Відсутнє | Слабкі, неритмічні дихальні рухи | Адекватне; голосний крик |
| М`язовий тонус | Відсутній | Незначна флексія кінцівок | Добра флексія кінцівок, активні рухи |
| Рефлекторна реакція на відсмоктування з верхніх дихальних шляхів або тактильну стимуляцію | Відсутня | Гримаса | Крик, кашель або чихання |
| Колір шкіри | Різка блідість або центральний ціаноз | Тулуб рожевий, ціаноз кінцівок | Рожева або локальний ціаноз |
3.6.2. Забезпечення прохідності дихальних шляхів
Алгоритм забезпечення прохідності дихальних шляхів у випадку чистих навколоплодових вод:
1. Надати дитині положення на спині або на боці з помірно розігнутою назад головою з підкладеним під плечі валиком (Мал. 41).
 |
Мал. 41 Правильне положення немовляти, що забезпечує прохідність дихальних шляхів.
2. Відсмоктування провести спочатку з рота, потім – з носа:
· використовувати для видалення секрету і слизу одноразову ґумову грушу; у разі відсутності одноразових ґумових груш для відсмоктування слід використовувати лише стерильні одноразові катетери;
· під час відсмоктування не вводити катетер або грушу надто енергійно або глибоко (не глибше 3 см від рівня губ у доношеного новонародженого і 2 см у передчасно народженої дитини);
· відсмоктувати короткочасно, обережно, поволі видаляючи катетер або грушу назовні;
· тривалість відсмоктування не повинна перевищувати 5 секунд.
Ускладнення: під час агресивного відсмоктування можлива стимуляція задньої стінки глотки, що може викликати ваґусну реакцію (важку брадикардію або апное), а також затримку самостійного дихання.
1. Якщо під час відсмоктування у новонародженого з’явилась брадикардія, потрібно припинити маніпуляцію і знову оцінити ЧСС.
2. У випадку значного накопичення секрету, крові, слизу доцільно під час відсмоктування повернути голову дитини на бік або повторити процедуру.
3. У разі використання відсмоктувача негативний тиск не повинен перевищувати 100 мм рт. ст. (13,3 кПа або 136 см водн. ст.).
Під час проведення процедури необхідно подавати вільний потік кисню і попросити помічника сімейного лікаря визначати ЧСС новонародженого:
· якщо ЧСС дитини під час санації дихальних шляхів стане менше 60 за 1 хвилину - припинити відсмоктування і негайно розпочати ШВЛ мішком через маску або ендотрахеальну трубку.
3.6.3. Штучна вентиляція легенів новонародженого.
Показання до проведення штучної вентиляції легенів (ШВЛ) реанімаційним мішком і маскою:
1. відсутнє або неадекватне самостійне дихання після початкових кроків допомоги, проведених протягом 30 секунд після народження дитини.
2. ЧСС < 100 за 1 хвилину незалежно від наявності і адекватності самостійного дихання після початкових кроків допомоги, проведених протягом 30 секунд після народження дитини.
3. стійкий центральний ціаноз, незважаючи на наявність адекватного самостійного дихання, ЧСС > 100 за 1 хвилину і подавання вільного потоку 100 % кисню протягом щонайменше 5 хвилин.
Використання додаткового кисню
Показання для проведення ШВЛ 100% киснем:
· народження дитини в критичному стані: відсутні самостійне дихання, м’язовий тонус і реакція на подразники, різка блідість шкіри;
· відсутність позитивної динаміки стану дитини протягом 90 секунд після народження, незважаючи на ефективну вентиляцію повітрям:
- ЧСС < 100 за 1 хвилину після 30 секунд вентиляції;
- наявність показань для непрямого масажу серця.
Алгоритм проведення початкової ШВЛ мішком і маскою під час первинної реанімації новонароджених.
1. Перевірити правильність положення дитини: голова помірно розігнута, валик під плечима.
2. Зайняти положення навпроти голови позаду новонародженого і зафіксувати час початку вентиляції.
3. Накласти маску відповідного розміру, приєднану до реанімаційного мішка, на обличчя дитини, накриваючи ніс, рот і верхівку підборіддя. Маску анатомічної форми накладають загостреним кінцем на ніс (Мал. 42).
4. Натискаючи на верхній і нижній краї маски першим і другим пальцями однієї руки, забезпечити герметичне прилягання маски до обличчя. Одночасно, за допомогою інших пальців цієї ж руки, які підтримують нижню щелепу дитини, фіксувати положення голови.
Відразу розпочати вентиляцію:
1. Надійно утримуючи маску на обличчі дитини, пальцями іншої руки повільно і плавно стиснути реанімаційний мішок декілька разів: для вентиляції доношених новонароджених використовують 4-5 пальців, а для глибоко недоношених немовлят може бути достатньо 2-3 пальців залежно від об’єму реанімаційного мішка.
2. Під час стискування реанімаційного мішка спостерігати за рухами грудної клітки, які мають бути ледь помітними.
 |
Мал. 42. Лицеві маски круглої (зліва) й анатомічної
форми (праворуч) належного розміру.
3. Перші 2-3 штучні вдихи з тиском 20-25см водн. ст. можуть бути ефективними в більшості новонароджених, однак деякі доношені діти з відсутнім самостійним диханням можуть потребувати початкового позитивного тиску 30-40 см водн. ст.
4. Для подальшої успішної вентиляції неушкоджених легенів у новонароджених достатньо тиску вентиляції 15-20см водн. ст., а для немовлят з незрілими легенями або з природженим легеневим захворюванням може виникнути потреба застосувати тиск > 20см вод. ст.
5. Для більшості недоношених новонароджених початковий тиск вентиляції 20-25см водн.ст. є адекватним, а додаткове застосування позитивного тиску наприкінці видиху може бути корисним.
6. Щоб підтвердити ефективність ШВЛ, відразу після її початку попросити асистента оголосити ЧСС новонародженого, визначену пальпацією основи пуповини або аускультацією ділянки серця.
Контроль ефективності ШВЛ.
1. Під час проведення ШВЛ реанімаційним мішком і маскою необхідно оцінювати ефективність вентиляції за допомогою таких показників:
· основний показник ефективної вентиляції – швидке зростання ЧСС, у чому треба переконатись відразу після початку вентиляції;
· рухи грудної клітки під час стискання мішка мають бути ледь помітними і симетричними. У передчасно народжених немовлят рухи грудної клітки не є вірогідною ознакою ефективної і безпечної вентиляції, і їх доцільно оцінювати лише у разі відсутності позитивної динаміки ЧСС;
· додаткові ознаки ефективної вентиляції:
- аускультативно над легенями вислуховується симетричне дихання;
- поява самостійного дихання;
- поліпшення кольору шкіри (зменшення або зникнення центрального ціанозу);
- поліпшення м’язового тонусу новонародженого.
2. У разі відсутності ознак ефективної вентиляції мішком і маскою необхідно:
· перевірити прилягання маски до обличчя (повторно накласти маску);
· перевірити прохідність дихальних шляхів (змінити положення голови; провести відсмоктування з верхніх дихальних шляхів; вентилювати, відкривши рот дитині);
· збільшити тиск вентиляції: сильніше стискати реанімаційний мішок більшою кількістю пальців або усією долонею, однак, уникати різкого та надто енергійного стискання;
· передбачити потребу інтубувати трахею.
Інші особливості проведення ШВЛ під час реанімації новонароджених
Проведення ШВЛ реанімаційним мішком і маскою протягом кількох хвилин вимагає введення ротошлункового зонда (8F), щоб запобігти роздуванню шлунка газом і наступній регургітації шлункового вмісту:
1. уводять зонд на глибину, що дорівнює відстані від перенісся до мочки вуха і від мочки вуха до мечоподібного відростка;
2. після введення зонда відсмоктують шприцом вміст шлунка, зонд залишають відкритим і фіксують лейкопластирем до щоки;
3. ШВЛ негайно відновлюють, наклавши маску поверх зонда.
Непрямий масаж серця.
Показання: ЧСС менше 60 скорочень за 1 хвилину після 30 секунд ефективної ШВЛ.
Алгоритм проведення непрямого масажу серця:
1. Медичний працівник, який проводить непрямий масаж серця, знаходиться збоку від новонародженого (Мал. 43).
2. Дитина повинна лежати на твердій рівній поверхні; важливо забезпечити надійну фіксацію її спини.
Використовують 2 техніки непрямого масажу серця:
· метод великих пальців - на грудину натискають подушечками двох великих пальців; водночас решта пальців обох рук підтримують спину дитини (цьому методу надають перевагу) (Мал.43А);
· метод двох пальців – на грудину натискають кінчиками двох пальців однієї руки: другого і третього або третього і четвертого; під час цього друга рука підтримує спину дитини (Мал.43В). Цей метод застосовують якщо потрібний доступ до судин пуповини.
3. Виконують непрямий масаж серця, натискаючи на нижню третину грудини: ця ділянка знаходиться відразу під умовною лінією, що з’єднує соски дитини. Важливо не натискати на мечоподібний відросток, щоб запобігти розриву печінки.
4. Натискування здійснюють перпендикулярно до поверхні грудної клітки кінчиками пальців, які розміщують уздовж середньої лінії грудини.
5. Після кожного натискування дозволяють грудній клітці відновити свій об’єм, не відриваючи пальці від її поверхні.
6. Глибина натискувань становить одну третину передньозаднього діаметра грудної клітки.
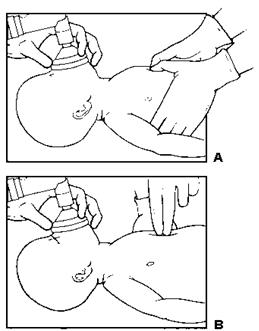 |
Мал.43. Дві техніки непрямого масажу серця: великих пальців (А) і двох пальців (В).
7. Частота натискувань на грудну клітку становить 90 за 1 хвилину.
8. Важливо координувати непрямий масаж серця зі ШВЛ, уникаючи одночасного виконання обох процедур:
9. Після кожних трьох натискувань на грудину роблять паузу для проведення вентиляції, після чого натискування повторюють.
10. За 2 секунди потрібно 3 рази натиснути на грудину (90 за 1 хвилину) і провести 1 вентиляцію (30 за 1 хвилину), - разом – 120 дій за 1 хвилину.
Оцінка ефективності непрямого масажу серця:
1. Критеріями ефективності непрямого масажу серця будуть зростання частоти серцевих скорочень і можливість пальпаторно визначити пульс на плечовій артерії.
2. Припиняють непрямий масаж серця, якщо ЧСС становить ≥ 60 ударів за хвилину.
3. Після кожних 30 секунд непрямого масажу повторно оцінюють ЧСС і дихання, щоб вирішити, що робити далі.
Припинення реанімації
Реанімацію новонародженого можна припинити, якщо, незважаючи на своєчасне, правильне і повне виконання всіх її заходів, у дитини відсутня серцева діяльність протягом щонайменше 10 хвилин (Міжнародні рекомендації з реанімації новонароджених, 2005).
3.7. Допоміжна література:
1. Воронин К.В. Акушерское обследование. - Київ,-2001. - с.153
2. Неотложная помощь в акушерстве и гинекологии. Краткое руководство. Под ред. акад. РАМН В.Н.Серова «ГЕОТАР-Медиа»- 2004г.,- с.256
3. Наказ №503 МОЗ України від 28.12.2002 р. „Про удосконалення амбулаторної акушерсько-гінекологічної допомоги в Україні”.
4. Наказ №582 МОЗ України від 15.12.2003 р. „Про затвердження клінічних протоколів з акушерскої та гінекологічної допомоги”.
5. А.Я.Сенчук, Е.Е.Шунько, Ю.П.Вдовиченко Руководство по практическим занятиям в гинекологии, акушерстве и неонаталогии /Под ред. А.Я.Сенчука. Київ,-2006. – с.368
6. Наказ МОЗ України №782 від 29 грудня 2005 року “Про затвердження клінічних протоколів з акушерської та гінекологічної допомоги”.
7. Руководство к практическим занятиям по акушерству и перинатологии/ Под ред. Ю.В.Цвелева и д.м.н. В.Г. Абашина.-СПб. ООО «Издательство «Фолиант», 2007.-640с.
8. Наказ МОЗ України № 312 від 08.06.07 року “ Про затвердження клінічного Протоколу з первинної реанімації та післяреанімаційної допомоги новонародженим ”.
9. Коханевич Е.В., Ганина К. П., Суменко В.В. Кольпоцервикоскопия. Атлас. 1998. – с.116
IV. Діагностичне обладнання.
4.1. Електрокардіограф одноканальний.

Фото.40 Електрокардіограф ЕСG-101.Загальний вигляд
Електрокардіографія - це метод дослідження біоелектричної активності серця є і сьогодні незамінним в діагностиці. Він дозволяє:
1. Оцінити функції автоматизму, збудливості та провідності серця.
2. Виявити гіпертрофії передсердь і шлуночків серця.
3. Діагностувати порушення коронарного кровообігу при хронічній ішемічній хворобі серця, гострому інфаркті міокарду.
4. Проводити оцінку стану серцевого м’язу при кардіоміопатіях, міокардитах.
5. Виявляти метаболічні та електролітні порушення.
6. Проводити моніторінг при одужанні після гострого інфаркту міокарду, а також контроль при медикаментозному лікуванні хвороб серця.
Умови проведення електрокардіографічного дослідження
ЕКГ реєструють в приміщенні, віддаленому від можливих витоків електричних наведень: електромоторів, фізіотерапевтичних і рентгеновських кабінетів, розподільних електрощитів.
Дослідження проводиться післе 10 - 15-хвилинного відпочинку і не раніше ніж через 2 години після вживання їжі.
4.1.1. Алгоритм підготовчої роботи на електрокардіографі і реєстрації
електрокардіограми (згідно наданої інструкції).
1.Підготувати апарат до роботи:
· перевірити роботу апарата, надійність заземлення і правильність приєднання проводів.
2. Перевірити заземлення і підключення до мережі:
· підключити в розетку із заземленням,
· при відсутності такої розетки апарат можна заземлити за допомогою кабелю заземлення, приєднаного до виводу заземлення апарата.
3.Заправити папір.
4. Виконати запобіжні заходи під час роботи з апаратом:
· уважно стежити за апаратом і пацієнтом;
· у випадку виявлень яких-небудь порушень у роботі апарата негайно вимикнути апарат;
· перевірити, щоб пацієнт не торкався апарата або інших електричних пристроїв.
5. Порядок роботи від акумулятора. При відсутності мережі перемінного струму апарат ЕСG-101 може працювати від акумулятора. Апарат заряджає акумулятор при кожному підключенні до мережі перемінного струму. Тривалість заряду становить 10 годин. Не заряджайте акумулятор протягом більше 24 годин.
6. Розташування електродів.В клінічній практиці найбільш широко використовують 12 відведень ЕКГ, реєстрація яких є обов’язковою при кожному електрокардіографічному обстеженні хворого:
3 стандартних відведення (Мал. 44):
· I відведення -ліва рука – права рука (жовтий та червоний електроди);
· II відведення - ліва нога - права рука (зелений та червоний електроди);
· III відведення -ліва нога - ліва рука (зелений та жовтий електроди).
3 посилених однополюсних від кінцівок:
· aVR - посилене відведення від правої руки;
· aVL - посилене відведення від лівої руки;
· aVF - посилене відведення від лівої ноги;
6 грудних (Мал. 45):
· VI - IV міжребер’я з правого краю грудини;
· V2 - IV міжребер’я з лівого краю грудини;
· VЗ - посередині між електродами V2 і V4;
· V4 - V міжребер’я по лівій середньоключичній лінії;
· V5 - ліва передня пахвова лінія на одній горизонтальній прямій з електродом V4, V5;
· V6 - ліва середня пахвова лінія на одній горизонтальній прямій з електродом V4, V5.
Додаткові однополюсні відведення V7 – V9 використовують для більш точної діагностики вогнищевих змін міокарда в задньо-базальних відділах лівого шлуночка. Активний електрод встановлюють по задній пахвовій лінії (V7), лопатковій (V8) і паравертебральної (V9) лініям на рівні горизонталі, на якій розташовані електроди V4 – V6.
Рекомендація: Накладайте спочатку грудні електроди, а потім електроди для кінцівок. Для запобігання помилок використовується кольорове маркування електродів.
Таблиця 4
Приєднання електродів і кольорове маркування.
| Розташування електрода | Кодування електрода | Колір проводу | Колір електрода | Номер гнізда |
| Права рука | R | Чорний | Червоний | |
| Ліва рука | L | Чорний | Жовтий | |
| Права нога | RF | Чорний | Чорний | |
| Ліва нога | F | Чорний | Зелений | |
| Грудна клітина | V1/C1 | Білий | Червоний | |
| Грудна клітина | V2/C2 | Білий | Жовтий | |
| Грудна клітина | V3/C3 | Білий | Зелений | |
| Грудна клітина | V4/C4 | Білий | Коричневий | |
| Грудна клітина | V5/C5 | Білий | Чорний | |
| Грудна клітина | V6/C6 | Білий | Фіолетовий |
Розташування електродів на кінцівках:
I відведення II відведення III відведення

Мал.44. Три стандартні електрокардіографічні відведення від кінцівок.
Перед нанесениям гелю треба очистити спиртом всі електроди для кінцівок і відповідні ділянки шкіри паціента, на які будуть накладатися електроди.

Мал.45 Розташування грудних електродів.
Встановити грудні електроди у вищеозначених місцях після очищения спиртом інанесенням гелю в такий же спосіб, як і у випадку накладення електродів для кінцівок. Електроди не повинні торкатися один одного, а місця нанесення гелю на шкіру для різних електродів не повинні перетинатися.
Всі регулятори електрокардіографа ЕСG-101 активуються м’яким дотиком і розташовані на основній зеленій панелі.
! Увага: не натискайте на кнопки гострими предметами (наприклад, ручкою).
7. При ввімкненні апарата ЕСG-101 автоматично починається перевірка і на екрані з’являється такий надпис:
|
(Почекайте) (Ініціалізація)
8. Вибір швидкості протяжки стрічки.
Можна вибрати дві швидкості реєстрації 50 мм/сек. або 25 мм/сек. (стандартна швидкість протяжки стрічки). Швидкість змінюється при натисканні на кнопку і висвітлюється на екрані:
SPEED
9. Вибір чутливості:
Чутливість вибирається натисканням на кнопку SEN (1/2 = 5 мм/мВ,  1=10 мм/мВ, 2=20 мм/мВ).
1=10 мм/мВ, 2=20 мм/мВ).
Примітка: Кнопка чутливості діє тільки у ручному режимі роботи. При автоматичному режимі апарат сам вибиратиме потрібну чутливість.
 10. Фільтр.
10. Фільтр.
За допомогою кнопки FIL можна вибрати гальмування зсуву ізолінії, зменшенняелектричних наводок (фільтр HUM) або зменшення електро-магнітних наводок фільтр (EMG). Стан фільтру зазначається на екрані.
11. INST.
Ця кнопка дозволяє повернути ЕКГ-криву на ізолінію, якщо вона виходить за межі діапазону внаслідок надмірної напруги від посилювача через збудження пацієнта або поганий контакт електродів.
 12. Калібрування 1 мВ.
12. Калібрування 1 мВ.
Натискання на кнопку приводить до запису на стрічці прямокутних сигналів 1 мВ.
13. Ручний/автоматичний режим.
 Кнопка дозволяє переключити апарат в ручний або автоматичний вибір відведень. Статус відведення одразу зображується на екрані.
Кнопка дозволяє переключити апарат в ручний або автоматичний вибір відведень. Статус відведення одразу зображується на екрані.
MODE
· Ручний режим.
 “LEAD” Натискаючи цю кнопку можна змінювати відведення у такому порядку: I, II, IIІ, aVR, aVL, aVF, V1, V2, V3, V4, V5, V6/
“LEAD” Натискаючи цю кнопку можна змінювати відведення у такому порядку: I, II, IIІ, aVR, aVL, aVF, V1, V2, V3, V4, V5, V6/
LEAD * Кнопка “LEAD” використовується лише у ручному режимі роботи.
· Автоматичний режим.
В автоматичному режимі апарат сам реєструє 12 відведень. Шляхом тривалого натискання на кнопку “mode” (режим можна продовжити реєстрацію будь-якого відведення при виявленні порушення.
 14. Початок/припинення реєстрації.
14. Початок/припинення реєстрації.



 Натискання на цю кнопку приводить до початку або припинення реєстрації (запису).
Натискання на цю кнопку приводить до початку або припинення реєстрації (запису).
START/STOP

 15. Ввімкнення/вимкнення напруги
15. Ввімкнення/вимкнення напруги

 При ввімкненні вимикача напруги на задній панелі апарата ця кнопка дозволяє вмикати і вимикати апарат.
При ввімкненні вимикача напруги на задній панелі апарата ця кнопка дозволяє вмикати і вимикати апарат.
16. Запобіжні заходи після роботи з апаратом:
· Відключіть апарат від мережі.
· Від’єднайте від апарата всі підключення.
4.1.2. Оцінка одержаних результатів.
Аналіз ЕКГ слід починати з перевірки правильності техніки її реєстрації.
Необхідно звернути увагу на наявність різноманітних перешкод, що можуть бути обумовлені наведеними струмами, м'язовим тремором, поганим контактом електродів зі шкірою та іншими причинами. Якщо перешкоди значні, ЕКГ варто записати знову.
Необхідно перевірити амплітуду контрольного мілівольта, що повинна відповідати 10 мм.
Оцінити швидкість руху паперу під час реєстрації ЕКГ (Мал. 46).

|
Мал. 46. ЕКГ, зареєстровані з швидкістю 50 мм / с - (а) та 25 мм / с - (б).
Алгоритм розшифровки ЕКГ:
1.Аналіз серцевого ритму і провідності:
· оцінка регулярності серцевих скорочень;
· підрахунок числа серцевих скорочень;
· визначення джерела порушень серцевого ритму;
· оцінка функції провідності.
2. Визначення поворотів серця навколо передньо-задньої, подовжньої і поперечної осі:
· визначення положення електричної осі серця у фронтальній площині;
· визначення поворотів серця навколо подовжньої осі;
· визначення поворотів серця навколо поперечної осі.
3. Аналіз передсердного зубця Р.
4. Аналіз шлуночкового комплексу QRST:
· аналіз комплексу QRS;
· аналіз сегмента RS –Т;
· аналіз зубця Т;
· аналіз інтервалу Q –T.
5. Електрокардіографічний висновок.
Аналіз серцевого ритму і провідності.
Регулярність серцевих скорочень оцінюється при порівнянні тривалості інтервалів R-R поміж послідовно зареєстрованими серцевими циклами. Регулярний, або правильний ритм серця діагностується в тому випадку, коли тривалість виміряних інтервалів R-R однакова і різниця одержаних даних не перевищує ±10% від середньої тривалості інтервалів R-R. В усіх інших випадках діагностується неправильний (нерегулярний) серцевий ритм (Мал. 47).
Число (ЧСС) серцевих скорочень при правильному ритмі визначають по формулі: ЧСС = 60: (R-R).
При неправильному ритмі підраховують число комплексів QRS, зареєстрованих за якийсь певний відрізок часу (наприклад, за 3 с.). Помножуючи цей результат в даному випадку на 20 (60: 3 с.= 20), підраховують ЧСС. При неправильному ритмі можна обмежитися визначенням мінімального і максимального ЧСС. Мінімальне ЧСС визначається за тривалістю найбільшого інтервалу R-R, а максимальне ЧСС – найменшому інтервалу R-R.

Мал. 47 Оцінка регулярності серцевого ритму и частоти серцевих скорочень.
а - правильний ритм, б, в – неправильний ритм
Для визначення водія ритму треба оцінити хід збуджень по передсердям і встановити відношення зубців Р до шлуночкових комплексів QRS.
1.Синусовий ритм:
· зубці РII позитивні і йдуть попереду кожного шлуночкового
комплексу QRS;
· форма усіх зубців Р в одному і тому ж відведенні однакова.
2. Передсердні ритми (з нижніх відділів):
· зубці РII і РIII негативні;
· за кожним зубцем Р йдуть незмінені комплекси QRS.
3.Ритми з АВ-з’єднання:
· я кщо ектопічний імпульс одночасно досягає передсердь і шлуночків, на ЕКГ відсутні зубці Р, які зливаються із звичайними незміненими комплексами QRS;
· якщо ектопічний імпульс спочатку досягає шлуночків, а тільки потім передсердь, на ЕКГ реєструються негативні зубці РII, РIII, які розташовуються після звичайних незмінених комплексів QRS.
4.Шлуночковий (ідіовентрикулярний) ритм:
· всі комплекси QRS розширені і деформовані;
· закономірний зв’язок комплексів QRS і зубців Р відсутній;
· число серцевих скорочень не перевищує 40-45 уд. за 1 хвил.
Для попередньої оцінки функції провідності необхідно виміряти:
1. Тривалість зубця Р, яка характеризує швидкість проведення електричного імпульсу по передсердях (в нормі не більше 0/1 сек.).
2. Тривалість інтервалів P-Q(R) в II стандартному відведенні, які відображують загальну швидкість проведення по передсердях, АВ-з’єднанню і системі Гіса (в нормі від 0,12 до 0,2 сек).
3. Тривалість шлуночкових комплексів QRS (проведення збудження по шлуночках), яка в нормі складає від 0,06 до 0,10 сек.
Збільшення тривалості вказаних зубців та інтервалів вказує на
уповільнення проведення у відповідному відділі провідної системи серця.
4.1.3. Електрокардіограма при порушеннях ритму серця.
Порушеннями ритму серця або аритміями, вважають:
1. Зміну ЧСС вище або нижче нормальної межі коливань (60—90 за 1 хвилину);
2. Нерегулярність ритму серця (неправильний ритм) будь-якого походження;
3. Зміну локалізації джерела порушення (водія ритму), тобто будь-який не синусовий ритм;
4. Порушення провідності електричного імпульсу по різних ділянках провідної системи серця.
В практичній електрокардіографії дуже часто зустрічається сполучення 2, 3-х або 4-х з цих ознак.
Всі аритмії - це результат зміни основних функцій серця: автоматизму, збудливості і провідності. Згідно сучасним уявленням, у більшості випадків в основі аритмії лежить різне поєднання порушень цих функцій.
Всі аритмії поділяються на 3 великі групи:
1. Аритмії, обумовлені порушенням утворення електричного імпульсу.
2. Аритмії, пов'язані з порушенням провідності.
3. Комбіновані аритмії, механізм яких складається з порушень як провідності, так і процесу утворення електричного імпульсу.
Синусова тахікардія.
Синусова тахікардія – це збільшення ЧСС більше 90 за хвилину при зберіганні правильного серцевого ритму (Мал. 48).
Причини:
· екстракардіальна форма – фізичне та емоційне навантаження, лихоманка, тиреотоксикоз, нейроциркуляторна дистонія, гостра судинна недостатність, інтоксикація, дихальна недостатність.
· інтракардіальна форма – серцева недостатність, гострий інфаркт міокарда, тяжкий напад стенокардії, міокардит та інш.
ЕКГ-ознаки:
· збільшення ЧСС більше 90 за 1 хвилину;
· збереження правильного синусового ритму;
· позитивний зубець Р у I, II, aVF, V4 - V6 відведеннях;
· при вираженій синусовій тахикардії спостерігається: укорочення інтервала P-Q (R), але не меньше ніж 0,12 сек. та тривалість Q –T; збільшення амплитуди Р у I, II, aVF; збільшення і зменшення амплітуди зубця Т; косонизсхідна депресія сегмента S – T (але не більше 1,0 мм нижче ізолінії).
Синусова брадікардія.
Синусова брадікардія – це уповільнення ЧСС менше 60 уд. за хвилину (але не нижче 40 уд. за хвилину) при збереженні правильного синусового ритму.
Причини:
· екстракардіальна форма – ваготонія у спортсменів, гіпотиреоз, фізичне та емоційне навантаження, лихоманка, тиреотоксикоз, нейроциркуляторна дистонія, гостра судинна недостатність, інтоксикація, дихальна недостатність.
· інтракардіальна форма – серцева недостатність, гострий інфаркт міокарда, тяжкий напад стенокардії, міокардит та інш.
ЕКГ-ознаки:
Для синусової брадікардії екстракардіального походження, яка виникає внаслідок ваготонії, характерне збільшення ЧСС при фізичному навантаженні і введенні атропіну та часте сполучення з синусовою дихальної аритмією. При екстракардіальній формі дихальна аритмія відсутня, після введення атропіну ритм не частішає, а при фізичному навантаженні ЧСС збільшується незначно.
Синусова аритмія.
Синусовою аритмією називається неправильний синусовий ритм, для якого характерні періоди почастішання або уповільнення ритму (Мал. 46).
Причини:
1. Дихальна синусова аритмія: зустрічається часто у молодих здорових людей і дітей, хворих на нейроциркуляторну дистонію або реконвалесцентів.
2. Недихальна синусова аритмія:
а) аперіодична форма - ураження СА-вузла (ішемічна хвороба серця (ІХС), гострий інфаркт міокарда, кардіосклероз, міокардити);
б) періодична форма – ураження СА-вузла або у хворих на НЦД, реконвалесцентів і молодих здорових осіб.
ЕКГ – ознаки:
Дихальна синусова аритмія:
· дихальні коливання тривалості інтервалів R-R, які перевищують 0,15 сек;
· збереження синусового ритму;
· зникнення аритмії при затримці дихання.
Недихальна синусова аритмія:
· поступова (періодична форма) або скачкоподібна (аперіодична форма)зміна тривалості інтервалів R-R (більше 0,15 сек.);
· збереження синусового ритму;
· збереження аритмії при затримці дихання.

Мал. 48. Номотопні порушення ритму.
а - ЕКГ здорової людини, зареєстрована в спокої (ЧСС - 77 за хвилину);
б - ЕКГ тієї ж людини після фізичного навантаження (синусова тахікардія, ЧСС - 150 за хвил.); в - ЕКГ здорового спортсмена, зареєстрована в спокої (синусова брадікардія); г- ЕКГ хворого з синусовою (дихальною) аритмією.
Екстрасистолія.
Екстрасистолія (ЕС) – це передчасне збудження всього серця або будь-якого його відділу, викликане позачерговим імпульсом, який виходить з передсердь, АВ-з’єднання або шлуночків (Мал. 49).
Причини:
· ЕС функціонального характера – результат вегетативної реакції на емоційну напругу, куріння, зловживання кавою, алкоголем у хворих на НЦД або у здорових осіб.
· ЕС органічного походження – результат глибоких змін в серцевому м’язі у вигляді вогнищ некрозу, дистрофії, кардіосклерозу або метаболічних порушень (гострий інфаркт міокарду (ІМ), гипертензивне серце, міокардит, міокардіодистрофії, кардіоміопатії, застійна серцева недостатність).
ЕКГ-ознаки:
інтервал зчеплення – відстань від попереднього по відношенню до екстрасистоли зубця P-QRST основного ритму до екстрасистоли,
компенсаторна пауза – відстань від ЕС до наступного за нею циклу P-QRST основного ритму.
Алоритмія – правильне чергування екстрасистол і нормальних скорочень:
· бігемінія (після кожного нормального скорочення реєструється ЕС);
· тригемінія (ЕС реєструється після кожних двох нормальних скорочень);
· квадригемінія та ін.
Монотопна ЕС – екстрасистоли, які виходять з одного ектопічного витока.
Політопна - ЕС, екстрасистоли, які виходять з різних ектопічних витоків.
Групова (залпова) ЕС – наявність на ЕКГ трьох або більше екстрасистол підряд.

Мал.49. Різні варіанти алоритмічної шлуночкової (ЕСш).
а — бігемінія; б, в — тригемінія; г — квадригемінія.
Передсердна екстрасистолія.
Передсердна екстрасистолія – це передчасне збудження серця під впливом позачергового імпульса з передсердь (Мал. 50).
Причини:
· ЕС функціонального характера – результат вегетативної реакції на емоційну напругу, куріння, зловживання кавою, алкоголем у хворих на НЦД або у здорових осіб.
· ЕС органічного походження – результат глибоких змін в серцевому м’язі у вигляді вогнищ некрозу, дистрофії, кардіосклерозу або метаболічних порушень (гострий ІМ, гипертензивне серце, міокардит, міокардіодистрофії, кардіоміопатії, застійна серцева недостатність).
ЕКГ-ознаки:
· передчасна позачергова поява зубця Р і комплекса QRST, який йде за ним;
· деформація або зміна полярності зубця Р екстрасистоли;
· наявність незміненого екстрасистолічного шлуночкового комплекса QRST, схожого за формою на звичайні нормальні комплекси QRST синусового походження;
· наявність після передсердної ЕС неповної компенсаторної паузи.
При ЕС з верхніх відділів передсердь зубець Р мало відрізняється від норми. При ЕС з середніх відділів – зубець Р деформований, а при ЕС з нижніх відділів – негативний.
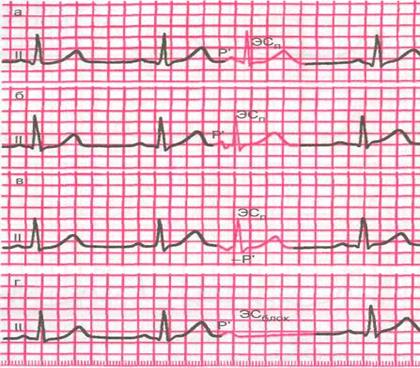
Мал.50. ЕКГ при передсердних екстрасистолах.
Екстрасистоли з АВ-з’єднання.
Причини:
· ЕС функціонального характера – результат вегетативної реакції на емоційну напругу, куріння, зловживання кавою, алкоголем у хворих на НЦД або у здорових осіб (Мал. 51).
· ЕС органічного походження – результат глибоких змін в серцевому м’язі у вигляді вогнищ некрозу, дистрофії, кардіосклерозу або метаболічних порушень (гострий ІМ, гипертензивне серце, міокардит, міокардіодистрофії, кардіоміопатії, застійна серцева недостатність).
ЕКГ-ознаки:
· передчасне позачергове появлення на ЕКГ незміненого шлуночкового комплексу QRS, схожого по формі на інші комплекси QRST синусового походження;
· негативний зубець Р у відведеннях II, III и аVF після екстрасистолічного комплексу QRS або відсутність зубця Р (злиття Р та QRS );
· наявність неповної компенсаторної паузи.
Якщо ектопічний імпульс швидше досягає шлуночків ніж передсердь, негативний зубець Р розташовується після екстрасистолічного комплекса P-QRST. Якщо передсердя і шлуночки збуджуються одночасно, зубець Р зливається з комплексом QRS і не виявляється на ЕКГ.

Мал. 51. ЕКГ при екстрасистоліїї з АВ-з'єднання:
а - екстрасистолічний імпульс одночасно досягає передсердь і шлуночків, комплекс QRS і зубці Р зливаються один з одним (зубця Р екстрасистоли не видно); б — екстрасистолічний імпульс спочатку досягає шлуночків, а потім передсердь, негативний зубець Р розташований після шлуночкового комплексу QRS.
Шлуночкова екстрасистолія.
Причини:
ЕС функціонального характера – результат вегетативної реакції на емоційну напругу, куріння, зловживання кавою, алкоголем у хворих на НЦД або у здорових осіб (Мал. 52).
ЕС органічного походження – результат глибоких змін в серцевому м’язі у вигляді вогнищ некрозу, дистрофії, кардіосклерозу або метаболічних порушень (гострий ІМ, гипертензивне серце, міокардит, міокардіодистрофії, кардіоміопатії, застійна серцева недостатність).
ЕКГ-ознаки:
· передчасна позачергова поява на ЭКГ зміненого
шлуночкового комплексу QRS;
· значне розширення і деформація екстрасистолічного
комплексу QRS;
· розташування сегмента RS-T і зубця T екстрасистоли дискордантно напрямкові основного зубця комплексу QRS;
· відсутність перед шлуночковою ЕС зубця Р.

Мал.52. ЕКГ при шлуночкових ЕС.
Пароксизмальна тахікардія.
Пароксизмальна тахікардія — напад, що раптово починається і так само раптово закінчується, у вигляді збільшення частоти серцевих скорочень до 140—250 за хвилину при збереженні в більшості випадків правильного регулярного ритму. Він обумовлений частими ектопічними імпульсами, що виходять з передсердь, АВ-з’єднання або з шлуночків (Мал. 53).
Приступ пароксизмальної тахікардії продовжується звичайно від декількох секунд до декількох годин, лише зрідка довше. Хворі в більшості випадків відчувають раптовий початок і закінчення приступу.
Передсердна пароксизмальна тахікардія.
Причини:
· ідиопатична форма: симпатикотонія, рефлекторні подразнення при патологічних змінах в інших органах (виразкова хвороба, травми черепа), гормональні порушення, зловживання алкоголем, тютюном;
· органічна форма: гострий інфаркт міокарда, хронічна ІХС, артеріальна гіпертензія, ревматичні вади серця та інше.
ЕКГ-ознаки:
· раптово починається і також раптово закінчується;
· підвищення частоти серцевих скорочень до 140—250 уд. за хвилину при збереженні правильного ритму;
· наявність перед кожним шлуночковим комплексом QRS зниженого, деформованого, двохфазного або негативного зубця Р;
· нормальні незмінні шлуночкові комплекси QRS, схожі на QRS, які реєструвалися до початку нападу пароксизмальної тахікардії;
· в деяких випадках спостерігається погіршення АВ-провідності з розвитком АВ-блокади I ступеня (збільшеня інтервалу P-Q (R) більше 0,02 сек.) або II ступеня з періодичними випадіннями комплексів QRS (непостійні ознаки).
Пароксизмальна тахікардія з АВ-з’єднання.
Причини:
· ідіопатична форма: симпатикотонія, рефлекторні подразнення при патологічних змінах в інших органах (виразкова хвороба, травми черепа, гормональні порушення, зловживання алкоголем, тютюном);
· органічна форма: гострий інфаркт міокарда, хронічна ІХС, артеріальна гіпертензія (АГ), ревматичні вади серця та інш.
ЕКГ-ознаки:
· раптово починається і також раптово закінчується напад збільшення частоти серцевих скорочень до 140—250 уд. за хвилину при збереженні правильного ритму;
· наявність у відведеннях II, III, aVF негативних зубців Р, розташованих позаду комплексів QRS (якщо петля re-entry включає додаткові позавузлові пучки);
· нормальні незмінені (неуширені і недеформовані) шлуночкові комплекси QRS, які реєструвалися до виникнення нападу пароксизмальної тахікардії.

Мал.53. ЕКГ при суправентрикулярних пароксизмальних тахікардіях: а — передсердна пароксизмальная тахікардія; б — атриовентрикулярна (вузлова) тахікардія з попереднім збудженням шлуночків та наступним ретроградним збудженням передсердь; в — атріовентрикулярна (вузлова) тахікардія з одночасним порушенням передсердь і шлуночків.
Шлуночкова пароксизмальна тахікардія.
Причини: гострий ІМ і хронічна ІХС (до 80% всіх випадків пароксизмальної тахикардії), міокардити, кардіоміопатії, вади серця, пролапс мітрального клапана, інтоксикація препаратами наперстянки.
ЕКГ-ознаки:
· раптово починається і також раптово закінчується приступ;
· збільшення частоти серцевих скорочень до 140—220 уд. за хвилину при збереженні в більшості випадків правильного ритму (Мал.54);
· деформація і розширення комплексу QRS більш 0,12 сек. з дискордантним розташуванням сегмента S-Ті зубця Т;
· наявність АВ-дисоціації, тобто повного роз'єднання частого ритму шлуночків (комплексу QRS) і нормального ритму передсердь (зубця Р) з рідкими поодинокими нормальними незміненими комплексами QRST синусового походження («захоплені» скорочення шлуночків).

Мал.54. ЕКГ при пароксизмальній шлуночковій тахікардії.
Тріпотіння передсердь.
Тріпотіння передсердь – це значне збільшення скорочень передсердь (до 200-400 за хвилину), частіше при збереженні правильного регулярного передсердного ритму (Мал. 55).
Причини: ревматизм, міокардити, мітральні вади серця, гострий ІМ, хронічна ІХС, фіброзні зміни в ділянці СА-вузла, дилятація передсердь, інтоксикація препаратами хінідіну, рідше – наперстянки.
ЕКГ-ознаки:
· наявність на ЕКГ частих (до 200 - 400 за хвилину) регулярних, схожих одна на одну передсердних хвиль F, які мають характерну форму, схожу на пилку (краще виявляються у відведеннях II, III, aVF, V1, V2);
· у більшості випадків правильний шлуночковий ритм з однаковими інтервалами R-R (за винятком випадків зміни ступеня атріовентри-кулярної блокади на момент реєстрації ЕКГ);
· наявність нормальних незмінених шлуночкових комплексів, кожному з яких попередує визначена (частіше постійна) кількість передседних хвиль F.

Мал.55. ЕКГ при тріпотінні передсердь:
а — правильна форма з функціональною атриовентрикулярною блокадою (2:1); б — правильна форма (3:1); в — правильна форма (4:1); г — неправильна форма тріпотіння передсердь (зміна ступеня атриовентрикулярної блокади) (3:1, 4:1, 5:1). Пунктиром показані хвилі F, що зливаються з комплексом QRS. Праворуч — схема виникнення re-entry при тріпотінні передсердь.
Мерехтіння (фібриляція) передсердь.
При мерехтінні (фібриляції) передсердь або мерехтливій аритмії, спостерігається часте (до 350-700 за хвилину) хаотичне збудження і скорочення окремих груп м’язових волокон передсердь (Мал. 56).
Причини:
· органічні зміни міокарда предсердь при хронічній ІХС, гострому ІМ, мітральному стенозі, ревмокардиті, тиреотоксикозі, інтоксикації препаратами наперстянки, інфекційних захворюваннях з тяжкою інтоксикацією;
· вегетативна дисфункція.
ЕКГ-ознаки:
· відсутність на всіх ЕКГ-відведеннях зубця Р;
· наявність протягом всього серцевого циклу хаотичних дрібних хвиль F, які мають різну форму і амплітуду. Хвилі F краще реєструються у відведеннях V1, V2, II, III, aVF;
· нерегулярність шлуночкових комплексів QRS - неправильний шлуночковий ритм (різні за тривалістю інтервали R-R);
· наявність комплексів QRS, які мають в більшості випадків нормальний незмінений вигляд без деформації та уширення.

Мал.56. ЭКГ при мерехтінні (фібриляції) передсердь.
а - крупнохвильова форма; б - дрібнохвильова форма.
В залежності від частоти шлуночкових скорочень розрізняють брадісистолічну, нормосистолічну і тахісистолічну форми миготливої аритмії. При брадісистолічній формі мерехтіння передсердь частота шлуночкових скорочень складає менше 60 за хвилину, при нормосистолічній від 60 до 90 за хвилину, а при тахісистолічній формі — від 90 до 200 за хвилину.
ЕКГ-ознаки:
· відсутність у всіх електрокардіографічних відведеннях зубця Р;
· наявність протягом усього серцевого циклу хаотичних хвиль F, що мають різну форму і амплітуду. Хвилі F краще реєструються у відведеннях Vi, Vi, II; III і аVF.
· нерегулярність шлуночкових комплексів QRS - неправильний шлуночко-вий ритм (різні по тривалості інтервали R-—R);
· наявність комплексів QRS, що мають у більшості випадків нормальний незмінений вигляд без деформації і розширення.
Тріпотіння та мерехтіння (фібриляція) шлуночків.
Тріпотіння шлуночків – це часте (до 200-300 за хвилину) ритмічне їх збудження. Мерехтіння (фібриляція) шлуночків таке ж часте (до 200-300 за хвилину), але хаотичне збудження та скорочення окремих груп м’язових волокон, яке призводить до припинення скорочень шлуночків (асистолія шлуночків) (Мал. 57).
Причини:
· тяжкі органічні ураження міокарда шлуночків (при хронічній ІХС, гострому ІМ, постінфарктному кардіосклерозі, гіпертензивному серці, міокардитах, кардіоміопатії, аортальних вадах серця та ін.)
· вегетативна дисфункція.
ЕКГ-ознаки:
· при тріпотінні шлуночків – часті (до 200-300 за хвилину) регулярні та однакові за формою і амплітудою хвилі тріпотіння, які нагадують синусоідальну криву;
· при м ерехтінні (фібриляції) шлуночків – часті (до 200-300 за хвилину), але нерегулярні хаотичні хвилі, які відрізняються одна від одної різною формою і амплітудою.

Мал.57. ЕКГ при тріпотінні (а) и мерехтінні (фибриляції) шлуночків (б). Тріпотіння викликане правильним рухом по колу, мерехтіння — неправильним вихровим рухом хвилі збудження по шлуночках.
Синоатріальна блокада.
Синоатріальна блокада (СА-блокада) характеризується уповільненням та періодичним припиненням розповсюдження на передсердя і шлуночки окремих імпульсів, яки виробляє СА – вузол (Мал. 58).
Причини:
· Органічне пошкодження передсердь (гострий ІМ, хронічна ІХС, міокардіодистрофія, вади серця та інш.).
· Інтоксикація препаратами дігіталісу, хінідіном, передозування ß-адреноблокаторів, антагоністів кальцію.
· Виражена ваготонія.
ЕКГ-ознаки:
· ритм синусовий, але неправильний: періодично випадають окремі серцеві цикли (зубці Р і комплекси QRST);
· збільшені інтервали Р-Р під час пауз (блокування імпульса) однакові або трохи менші по тривалості, ніж 2 інтервали Р-Р (рідше 3-4 інтервали Р-Р);
· після довгих пауз інтервал Р-Р поступово скорочується;
· під час довгих пауз можлива поява повільних визлизаючих комплексів і ритмів.

|
Мал.58. ЕКГ при синоатріальній блокаді
Атріовентрикулярна (АВ) блокада I ступеня.
При всіх формах блокади I ступеня (Мал. 59):
· зберігається правильний синусовий ритм;
· спостерігається збільшення інтервалу P-Q (R) більше 0,20 сек. (більше 0,22 секунд при брадікардії або більше 0,18 секунд при тахікардії).
Вузлова проксимальна форма (біля 50% всіх випадків АВ-блокад I ступеня):
· тривалість інтервалу P-Q (R) збільшена переважно за рахунок сегменту P-Q (R);
· тривалість зубців Р та комплексів QRS нормальна.
Передсердна проксимальна форма:
· тривалість інтервалу P-Q (R) збільшена переважно за рахунок тривалості зубця P (більше 0,11 секунд);
· зубець P нерідко розщеплений;
· тривалість сегменту P-Q (R) не більше 0,10 секунд;
· комплекси QRS нормальної форми та тривалості.
Дистальна (трьохпучкова) форма блокади:
· Тривалість інтервалу P-Q (R) збільшена;
· Тривалість P не перевищує 0,10 секунд;
· Комплекси QRS уширені (більше 0,12 секунд) і деформовані за типом двохпучкової блокади в системі Гіса.
Атріовентрикулярна блокада II ступеня.
При всіх формах АВ-блокади II ступеня (Мал. 60):
· зберігається синусовий, але в більшості випадків неправильний ритм;
· періодично повністю блокується проведення окремих електричних імпульсів від передсердь до шлуночків (після зубця Р відсутній комплекс QRST).
I тип або тип I Мобітца (частіше при вузловій формі блокади).
ЕКГ-ознаки:
· поступове, від одного комплексу до іншого, збільшення тривалості інтервалу P-Q (R), яке переривається випадінням шлуночкового комплексу QRST (при збереженні на ЕКГ зубця Р);
· після випадіння шлуночкового комплексу QRST знову реєструється інтервал P-Q (R). Далі все повторюється (періодика Самойлова – Венкебаха), співвідношення зубця Р та комплексу QRS – 3:2, 4:3 і т.п.

Мал.59. ЕКГ при атріовентрикулярній блокаді I ступеня: а - передсердна
форма блокади; б - вузлова форма; в - дистальна (трьохпучкова) блокада.
II
Дата добавления: 2015-07-10; просмотров: 476 | Нарушение авторских прав