
Читайте также:
|
Большой практический интерес имеет про блема лечения гайморитов, сочетающихся с перфорационным отверстием в области дна верхнечелюстной пазухи - на месте удаленного зуба, а также вопрос о закрытии этого отверстия при отсутствии картины одонтогенного гайморита Комплекс лечебных мер при перфорации должен зависеть от наличия или отсутствия воспалительных явлений в пазухе, их характера и степени протяженности Согласно исследова ниям Г Б Трошковой (1987), развитие перфо-ративного гайморита можно представить схема тически так 1) в первые 40 ч после удаления зуба и перфорации пазухи развивается отек ели зистой оболочки (ОСО) без выраженной инфильтрации лейкоцитами, 2) в течение 3-14 суток выраженный ОСО, преобладание нейтро-фильной инфильтрации, на отдельных участках слизистой оболочки — отсутствие эпителия, массивные наложения детрита; 3) в период от 2 недель до 2 месяцев- умеренный ОСО, собственный слой оболочки на отдельных участках представлен грануляционной тканью, в толще его, вокруг сосудов и протоков слизистых желез
- скопления клеточных элементов (преимущественно плазматических клеток с примесью лейкоцитов), 4) в период от 2 до 4 месяцев преобладает фиброз стромы, в отдельных участках
— очаговая инфильтрация нейтрофилами и плазматическими клетками; дефекты эпителиального пласта и участков переходного эпителия;
5) после 4 месяцев, фиброз стромы, участки трансформации мерцательного эпителия в плоский; в строме — отдельные скопления нейтро-фильных лейкоцитов по типу микроабсцессов.
На основании этой патогистологической характеристики рекомендуется производить пластическое устранение ороантрального сообще
ния либо в течение первых 48 ч после перфорации, либо в период от 2 до 8 недель
В ряде случаев возможно самопроизвольное закрытие перфорационного отверстия в лунке удаленного зуба Это может иметь место в трех случаях: 1) при отсутствии в пазухе инородных тел (корень зуба) и воспалительных изменений, 2) при остром воспалении ее, 3) при обострении хронического гайморита, но без явлений полипоза В первом случае достаточно сделать защитную пластинку или протез из быстротвер деющей пластмассы (АКР-100, стиракрил), плотно прилегающих к перфорационному отверстию, чтобы при помощи их изолировать верхнечслюстную пазуху от полости рта. Во втором и третьем случаях необходимы' 1) промывания верхнечелюстной пазухи {ежедневно, в течение 6-10 дней) раствором фурацилина (1-5000) и введение в пазуху 1,000,000 ЕД пенициллина в 10 мл 0.5% раствора новокаина);
2) физиотерапия (УВЧ, соллюкс, диатермия, дарсонвализация); 3) введение в полость носа 3-5% раствора эфедрина гидрохлорида, нафтизина или санорина В последние годы по предложению Г П Бернадской с успехом применяется для промывания гайморовых пазух новый антисептик — бализ-2
После прекращения гнойного отделяемого и затихания острого или обострившегося воспалительного процесса необходимо изготовить защитную пластинку
Пластическое закрытие перфорационного отверстия местными тканями без вмешательства на верхнечелюстной пазухе показано в следующих случаях 1) при наличии перфорационного отверстия значительных размеров или свищевого хода на месте прободения верхнечелюстной пазухи без явлений гайморита; 2) при хроническом неполипозном гайморите, сопровождаю-
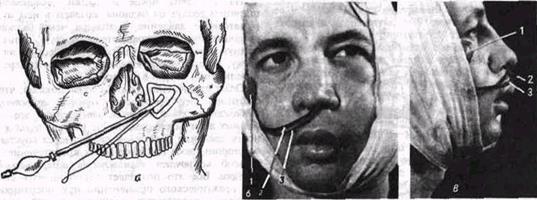
Рис 50. Схема (о) применения пневматического устройства для гемостаза после операции по поводу хронического гайморита'
б, в - больной на второй день после гайморотомии (перед удалением пневматического устройства), виден контрольный баллон (/), эластическая трубка (2), страховочная нить (J)
Часть IV. Воспалительные заболевания
шемся только утолщением слизистой оболочки пазухи (что определяется рентгенографией с применением контрастного вещества); 3) при отсутствии изменений функциональной мобильности холодовых рецепторов кожи скуловой области. Эту операцию следует предпринять в стационаре после вышеописанного консервативного лечения. Вместе с тем, Н. И. Рассанова с соавт. (1985) считают возможным рекомендовать более широкое применение лечения одонтогенных перфоративных гайморитов и в амбулаторных условиях, включая комплексную противовоспалительную терапию с последующим устранением соустья.
Операция состоит в скусывании выступающих краев лунки на месте перфорации, перемещении и подшивании (к небному краю раны) слизисто-надкостничного лоскута с переходной складки и вестибулярной поверхности десны по вышеописанной методике.
Пластическое закрытие перфорационного отверстия с одномоментным вмешательством на вертечелюстной пазухе, но без образования ан-троназоанастомоза, является показанным у больных, у которых после консервативного лечения сохраняются клинические явления хронического гайморита, а при гайморографии (с контрастированием) устанавливается или утолщение, или полипозное изменение ограниченного участка слизистой оболочки пазухи — около корня ранее удаленного зуба.
Радикальную гайморотомию (с образованием соустья с нижним носовым ходом) в сочетании с пластическим закрытием перфорационного отверстия следует рекомендовать при полипо-зном изменении всей слизистой оболочки полости или значительной части ее.
Во всех случаях, когда наряду с перфорацией дна верхнечелюстной пазухи имеет место и проталкивание корня зуба в нее, показана гайморо-томия. Если при этом окажется, что слизистая оболочка пазухи не воспалена, следует ограничиться лишь извлечением корня, промыванием пазухи антибиотиками и пластическим закрытием перфорационного отверстия лоскутом с вестибулярной поверхности десны, который должен быть.соответственно выкроен (в начале операции). Для закрытия соустья между верхнечелюстной пазухой и полостью рта можно воспользоваться как этим лоскутом, так и лоскутом с небной поверхности. Рекомендуется некоторыми авторами также пересадка свободного лоскута слизистой оболочки со щеки, либо с боковой стенки носа (в последнем случае лоскут формируют во время образования соустья между носовой, и верхнечелюстной полостями). Лоскут фиксируется тампоном-пробкой, вводимым в освеженный свищ, а тампон — акрилатовым пелотом с кламмерами.
Ддя устранения перфораций между верхнечелюстной пазухой и полостью рта можно использовать фибринную пленку.
В подавляющем большинстве случаев сообщение рта и пазухи удается устранить при помощи мобильного и толстого слизисто-пери-остального вестибулярного лоскута. При этом следует позаботиться о том, чтобы хорошо сместить его на поверхность дефекта десны и тщательно подшить к слизистой оболочке у небного края дефекта так, чтобы линия швов не оказалась провисающей над зияющей лункой. Для этого необходимо конец вестибулярного лоскута деэпителизировать и в таком виде подвести под отслоенную у лунки слизистую оболочку со стороны неба. Линию швов прикрывают йодоформ-ной марлей, которую удерживают изготовленной перед операцией защитной небной пластинкой из пластмассы. На 5-6 день пластинку снимают, линию швов очищают от остатков пищи и укладывают свежий тампон еще на 3-4 дня. После этого больной пользуется пластинкой еще в течение 5-7 дней, но только во время приема пиши. Однако, мы, как правило, не пользуемся пластинкой, однако лоскут подшиваем только полиамидной леской, избегая кет-гутовых швов, обладающих способностью набухать, раздражать окружающие ткани.
Лишь в тех редких случаях, когда мобилизация вестибулярного трапециевидного лоскута, почему-либо измененного рубцами, невозможна, приходится выкраивать пластический материал не с вестибулярной, а небной стороны и перемещать его на область соустья. При этом необходимо устранять стоящий конус на дис-тально-латеральном крае небного слизисто-пе-риостального лоскута, чтобы улучшить его прилегание к шейке рядом расположенного зуба. Мы почти в 100% случаев с успехом используем трапециевидный лоскут из вестибулярной поверхности десны.
Детальное описание всех новых модификаций методов устранения соустья верхнечелюстной пазухи имеется в методических рекомендациях В. А. Сукачева и соавт. (Лечение перфораций и свищей верхнечелюстных пазух, М, Медиздат РВСН, 1997)
Перед зашиванием раны на месте гайморо-томии следует тщательно проверить верхнечелюстную пазуху, чтобы случайно не оставить в ней промокший кровью шарик, который может очень плотно склеиться со стенкой пазухи и остаться незамеченным. После операции в таком случае обязательно разовьется нагноение в пазухе с постоянным выделением гноя в полость носа.
При повторных операциях, а также при цис-тэктосинусотомии, приводящей к образованию значительного костного дефекта, Г. Б. Трош-кова (1987) рекомендует операцию с использо-
Ю И Вернадский Основы челюстно-лчцевой хирургии и хирургической стоматологии
ванием костной пластики остеоиндуктивным пластическим материалом — аллогенным деми-нерализованным костным трансплантатом в виде тонкой эластичной пластины, изготовленной из кортикального слоя большеберцовой кости и консервированной в 0.25% растворе формалина с мономицином (1 г на 1л).
При любой форме гайморита и любом методе хирургического лечения не следует забывать о необходимости применять после операции не только бактериостатичсские и антибактериальные средства, но и десенсибилизирующие препараты, а в нос закапывать сосудосуживающие средства (эфедрин, нафтизин, санорин и т. п.), чтобы обеспечить беспрепятственный отток раневого отделяемого из верхнечелюстной пазухи наружу (через нос), а также аэрацию.
Наряду с медикаментозным воздействием на больного необходимо позаботиться о нормализации иммунного статуса оперированного больного, т. к. исследования в нашей клинике (Т. Q Мухаметзянова, Е. Г. Гаркавая, 1989) выявили, что имеющиеся до операции снижение числа Т-лимфоцитов (42.5±4.0) и трансформированных лимфоцитов (48.4±4.34), а также повышение содержания В-лимфоцитов (43.6±3.66) не нормализуется даже через 10-12 суток после операции.
Прогноз
У некоторых больных (около 6%) возможно расхождение швов в преддверии рта, развитие остеомиелита верхней челюсти, образование сообщения между верхнечелюстной пазухой и полостью рта. При правильном лечении гайморита наступает клиническое выздоровление, которое
может сочетаться (примерно у 12% больных) с более или менее продолжительной парестезией или гиперестезией зубов на стороне операции.
В тех случаях, когда применяется не щадящая операция (предусматривающая удаление не всей, а лишь полипозно измененной слизистой оболочки гайморовой пазухи, без формирования соустья между ней и нижним носовым ходом), а «классическая» радикальная гайморотомия (с удалением всей слизистой оболочки, образованием указанного соустья), результаты операции могут быть значительно хуже: так, по данным А. Г. Шаргородского (1959), хорошие и удовлетворительные результаты после «классической» операции получены у 60% оперированных; у остальных сохранился после операции ряд тяжелых симптомов гайморита (выделения из носа, затрудненность носового дыхания, нарушение обоняния, головные боли), хотя полноценность соустья между пазухой и нижним ходом при контрольных осмотрах была регистрирована у 90% оперированных.
По нашему мнению, почти у всех больных одонтогенными гайморитами нет нужды в удалении всей оболочки пазухи; достаточно удалить только полипозно измененную, а воспаленную следует всегда оставлять; после удаления полипов и источника одонтогенной инфекции (зуб, нагноившаяся киста) воспаление прекращается.
Профилактика
Профилактика одонтогенньк гайморитов включает лечение и профилактику кариеса зубов, пульпитов, периодонтитов и одонтогенных остеомиелитов.
Часть IV. Воспалительные заболевания
ГЛАВА XVI
Дата добавления: 2015-09-02; просмотров: 69 | Нарушение авторских прав
| <== предыдущая страница | | | следующая страница ==> |
| Сравнительная характеристика объективных клинических признаков и результатов лечения при одоя-тогенных и рнногеняых гайморитах | | | Фурункул |