
|
Читайте также: |
Медичний факультет
Кафедра факультетської терапії
Методичні вказівки до курації хворого та написання історії хвороби
З факультетської терапії
для студентів ІV курсу медичного факультету УжНУ
Ужгород – 2013
Методичні вказівки до курації хворого та написання історії хвороби складені у відповідності до програми з внутрішніх хвороб. Призначені для студентів IV курсу медичного факультету Ужгородського національного університету
Затверджені на засіданні кафедри факультетської терапії 20.06 2013 р., протокол №12 та засіданні методичної комісії медичного факультету Ужгородського національного університету 20.06.2013 р., протокол №10
Автори: проф. Ганич Т.М., проф. Фатула М.І., проф. Лемко О.І.,
доц. Рішко О.А., доц. Шютєв М.М., доц. Лазорик М.І.,
доц. Свистак В.В., доц. Блецкан М.М., доц. Трохимович А. А.
Рецензент: проф. Ганич О.М.
Відповідальний за випуск: проф. Ганич Т.М., зав. кафедрою
факультетської терапії УжНУ
Епікриз
Короткі загальні відомості про хворого (прізвище, ім’я, по-батькові, вік, дата поступлення в клініку та курації). Основні скарги, дані анамнезу та об’єктивного обстеження, в т:ч. додаткових методів, які обґрунтовують клінічний діагноз; клінічній діагноз; реально проведене лікування, його ефективність (динаміка симптомів хвороби в процесі лікування та курації). Прогноз у відношенні одужання, життя та працездатності. Закінчується епікриз конкретними рекомендаціями хворому при виписці з лікарні (режим, дієта, медикаментозне та немедикаментозне лікування, диспансерне спостереження, працевлаштування).
Список використаної літератури
(не менше трьох джерел)
Дата: Підпис куратора
Діагноз хворої людини
У цьому розділі куратор наводить загальноприйняту класифікацію діагностованого у пацієнта захворювання (ким запропонована, рік). У відповідності до класифікації, шляхом вставлення результатів клінічного обстеження хворого з відповідними критеріями аргументується стадія, фаза, клінічна форма прояву та перебігу основного захворювання, а також характеризується функціональний стан органу або системи.
Розділ завершується формулюванням розгорнутого клінічного діагнозу, який включає основне і супутні захворювання та ускладнення основного.
IV. ЕТАП КЛІНІЧНОГО РОЗБОРУ – ПЕРЕВІРКА діагнозу практикою
1. Принципи та план лікування
У цьому розділі куратор наводить:
а) принципи лікування основної нозології, виявленої у хворого (за даними літератури);
б) план індивідуального лікування хворого (основного захворювання) з обгрунтуванням режиму, дієти, фармакотерапії (з випискою рецептів) та немедикаментозних методів лікування (фізіотерапевтичне, санаторно-курортне тощо).
Щоденник курації
| Дата | Характер скарг та об’єктивних даних, інтерпретація результатів додаткових методів обстеження | Призначення |
У цьому розділі відображається динаміка захворювання на фоні реально отриманого хворим лікування (яке може, в силу тих чи інших причин, відрізнятись від плану лікування, складеного куратором) Дата першого запису в щоденник курації не має співпадати з початком курації (первинним оглядом хворого)!
ДВНЗ «Ужгородський національний університет»
Медичний факультет
Кафедра факультетської терапії
Зав. кафедрою
__________________
Викладач
__________________
Історія хвороби
(прізвище, ім’я, по-батькові хворого)
Початок курації ________________________
Кінець курації _________________________
Куратор:
_________________________________________
(прізвище, ім’я, по-батькові студента)
курс ______________, група _________________
Ужгород, 201_ р.
ПАСПОРТНА ЧАСТИНА
П. І. Б. хворого __________________________________________________
Вік _______________________________________________________
Місце проживання _______________________________________
Місце роботи ____________________________________________
Посада /професія __________________________________________
Відділення лікарні ________________________________________
Дата поступлення _________________________________________
КЛІНІЧНИЙ ДІАГНОЗ:
I. Основне захворювання: назва нозології та її характер, топографічна, морфологічна, клінічна характеристика (клінічна стадія, фаза, форма та перебіг хвороби, ступінь важкості), функціональна характеристика.
II. Ускладнення основного захворювання (при наявності)
III. Супутні захворювання (при наявності)
ІІІ. ЕТАП КЛІНІЧНОГО РОЗБОРУ ХВОРОГО: ДИФЕРЕНЦІАЛЬНА ДІАГНОСТИКА
1. Виділивши провідний синдром, куратор визначає в ньому основний симптом. Аналізуючи патогенез основного симптому, він (вона) виходить на анатомічний субстрат (або субстрати), при ураженні якого (або яких) може бути наявний симптом. Наводиться перелік найбільш частих патологічних станів, груп захворювань або окремих захворювань даного органу (або органів), при яких може зустрічатися виділений куратором основний симптом та основні диференційно-діагностичні ознаки кожного а них. Проводиться диференційна діагностика за принципом “ виключення від менш вірогідною до більш вірогідного, достовірного ” з використанням інших клінічних симптомів та даних анамнезу. Розділ завершується переліком найбільш вірогідних захворювань, одне з яких наявне у пацієнта, однак для подальшої діагностики яких (тобто верифікації нозологічного діагнозу) необхідна додаткова інформація.
Висловлюється думка про найбільш вірогідне з них (попередній нозологічний діагноз).
План додаткових методів обстеження
Куратор обґрунтовує та намічає план додаткових лабораторних та інструментальних досліджень, консультацій лікарів суміжних спеціальностей з метою отримання додаткової інформації, необхідної для завершення диференціальної діагностики. У кожного хворого проводяться обов’язкові, т.з. рутинні дослідження: загальноклінічні аналізи крові та сечі, калу на яйця глист, визначається глюкоза крові, реакція Вассермана та на ВІЛ, ЕКГ, флюорографія або рентгеноскопія органів грудної клітки, консультація гінеколога для жінок старше 30 років та уролога для чоловіків старше 50 років. Всі інші обстеження та консультації проводяться на підставі обґрунтованих показань: потреби підтвердження одних або виключення інших захворювань, уточнення стадії або фази захворювання, функції ураженого органу або системи, наукового обґрунтування лікування.
Результати додаткових методів обстеження
Наводяться та інтерпретуються результати тих намічених куратором додаткових обстежень, які проведені у хворого.
4. Куратор завершує диференціальну діагностику, в процесі якої обгрунтовано використовує результати додаткових обстежень. Шляхом зіставлення симптомів, виявлених у хворого, з характерними для захворювання, яке залишилось в результаті диференціальної діагностики, обґрунтовується його наявність у пацієнта.
Розділ звершується нозологічним діагнозом.
6.6. Результати обстеження живота в цілому і органів черевної порожнини: огляду (величина та форма, розширення вен, видима перистальтика шлунка та кишечника), поверхневої пальпації та перкусії живота (ознаки подразнення очеревини, больові точки, наявність вільної рідини у черевній порожнині); глибокої методичної ковзної пальпації за Образцовим-Стражеско у такій послідовності: сигмовидна кишка, сліпа кишка, червоподібний відросток, нижня границя шлунка, поперечно-ободова, висхідна та нисхідна ободова кишка; перкусії печінки з визначенням її розмірів за Курловим; пальпації печінки (поверхня, консистенція, характер нижнього краю, чутливість) та жовчного міхура, підшлункової залози; пальпації та перкусії селезінки; аускультації живота; обстеження живота у вертикальному положенні хворого. За показами проводиться пальцьове обстеження прямої кишки, оцінка запаху, кольору та консистенції калу.
6.7. Результати обстеження сечовидільної системи: огляду ділянки та бімануальної пальпації нирок, с-му Пастернацького, огляду зовнішніх статевих органів, оцінки зовнішнього вигляду та запаху сечі тощо.
6.8. Результати обстеження опорно-рухової системи: огляду та пальпації м’язів, сухожиль, кістково-суглобового апарату з вивченням величини, конфігурації, болючості та ступеня рухливості суглобів, стану скелета (в статиці та динаміці).
6.9. Результати обстеження нервової системи: характеристика походки, наявності паралічів чи парезів, стану больової, температурної, тактильної чутливості; пальпації по ходу периферичних нервів, вивчення рефлексів (зрачкового, сухожильного), характеристика дермографізму.
6.10. Результати вивчення органів чуття: зору, слуху, нюху та смаку.
Примітка: Детально описуються тільки ті органи та системи, ураження яких наявне у хворого. Обов’язково – тільки дані досліджень, які виділено прописом. При відсутності змін з боку органів, що вказані в пп. 6.7– 6.10, допускається тільки констатування самого факту їх відсутності.
ІІ. ЕТАП КЛІНІЧНОГО РОЗБОРУ ХВОРОГО – ГРУПУВАННЯ СИМПТОМІВ У СИНДРОМИ З ВИДІЛЕННЯМ Головного
На підставі скарг хворого, анамнезу захворювання, опитування по органах та системах, анамнезу життя, фізичного обстеження хворого куратор перераховує всі виявлені симптоми та групує їх у синдроми, які характеризують ураження певного органу чи системи, або порушення певного обміну речовин. Виділяється та обґрунтовується головний синдром.
І. ЕТАП КЛІНІЧНОГО РОЗБОРУ ХВОРОГО – РЕТЕЛЬНЕ особисте ОБСТЕЖЕННЯ ПАЦІЄНТА
1. Скарги хворого на день курації (milestia aegroti).
У цьому розділі в логічній послідовності приводяться так звані активні скарги, які хворий сам пред’являє на запитання: “Що Вас турбує?”. Скарги описуються детально, з повною характеристикою кожної з них. Наприклад, біль характеризується локалізацією, ірадіацією, тривалістю, інтенсивністю та характером, умовами виникнення чи посилення, припинення чи зменшення інтенсивності.
2. Анамнез захворювання (anamnesis morbi).
У цьому розділі історії хвороби слід вказати давність виникнення захворювання, характер початку (гострий, поступовий чи латентний), послідовність виникнення скарг та їх динаміку, перебіг захворювання, перелік основних методів лікування до моменту курації. При хронічних захворюваннях з’ясовується їх тривалість, частота загострень та можливі причини, тривалість періодів загострень та ремісій, працездатність при них. Детально описується останнє погіршення, вказуються мотиви госпіталізації в клініку (погіршення стану, уточнення діагнозу, планове лікування чи експертиза працездатності тощо). Приводиться динаміка захворювання на фоні лікування від моменту госпіталізації до початку курації.
3. Опитування про стан окремих органів і систем (interogatio).
У цьому розділі викладаються дані послідовного опитування хворого, спрямованого на вивчення функціональних розладів окремих органів та систем (з моменту початку захворювання): нервової, серцево-судинної, дихальної, травної, сечовидільної, опорно-рухового апарату та органів чуття. Характеристика психоемоційної сфери (спокійний, нервовий, подразливий). Описуються: сон, настрій, розлади пам’яті, головні болі, головокружіння, випадки непритомності; наявність та вираженість загальної слабості. Самооцінка працездатності (збережена, понижена, втрачена), похудіння (за який час та в якій мірі); підвищення температури тіла, пітливість, свербіння шкіри тощо. Висвітлюючи скарги, що характеризують функціональний стан серцево-судинної системи, слід деталізувати дані відносно серцебиття, перебоїв, болю у ділянці серця, задишки, набряків. Торкаючись органів дихання, слід описати носове дихання, кашель, виділення харкотиння, кровохаркання, болі у грудній клітці, задишку. Далі слід описати скарги, що характеризують стан органів травлення – зміни апетиту, жування, ковтання, наявність згаги, відрижки, нудоти, блювання, відчуття важкості, болю вживоті, його здуття; відходження газів, характер випорожнення калу та його
макроскопічна характеристика. Описуючи стан сечовидільних органів, необхідно дати характеристику розладів сечовиділення, змін кольору, прозорості та запаху сечі, вказати наявність болю у попереку та при сечовиділенні. З’ясовується наявність болю у м’язах, кістках та суглобах. Приводиться опис розладів зору, слуху, нюху та смаку.
Примітка: Не слід дослівно повторювати скарги, описання яких має місце в першому розділі. Указувати на відсутність будь-яких розладів з боку різних органів та систем потрібно тільки у тому випадку, якщо вони є частими симптомами при захворюванні, наявність якого допускається у пацієнта і це має диференціально-діагностичне значення.
4. Анамнез життя (anamnesis vitae).
У цьому розділі куратор відмічає умови та можливі причини, які, на його думку, могли сприяти розвитку основного захворювання. У окремих хворих (якщо за характером захворюванні це має значення) описується розвиток та стан здоров’я у дитинстві, час наступлення статевої зрілості, одруження. Для жінок вказується час появи менструації, її регулярність, болючість, тривалість, кількість та перебіг вагітностей, число абортів, кількість та перебіг пологів. Перераховуються раніше перенесені захворювання, в т. ч. туберкульоз, венеричні хвороби, вірусний гепатит, інфаркт міокарда, травми та операції. При підозрі спадково-детермінованого чи інфекційного захворювання згадується здоров’я найближчих родичів. Вказуються початок трудової діяльності, професія, зміна умов праці, вплив профшкідливостей, нервові та фізичні напруження. Дається оцінка матеріально-побутових умов, режиму дня та відпочинку, характеру харчування (у якісному та кількісному відношенні). Перераховуються шкідливі звички: куріння, вживання алкоголю (вид, кількість, частота) і наркотиків. Аналізується спадковість та алергологічний анамнез.
5. Резюме: на підставі даних, отриманих шляхом опитування хворого, куратор висловлює свої судження щодо характеру основного захворювання (гостре чи хронічне, рецидив чи ремісія) та його перебігу (стабільне, прогресуюче чи регресуюче), щодо ураження окремих органів та систем або видів обміну речовин і найбільш вірогідних причин їх виникнення.
6. Дані фізичного обстеження хворого (status praesens objectivus).
У цьому розділі історії хвороби наводяться дані об’єктивного обстеження хворої людини за допомогою загальноклінічних методів: огляду, пальпації, перкусії, аускультації та нюху у такій послідовності:
6.1. Загальна оцінка стану хворого (задовільний, середньої важкості, важкий, дуже важкий, агональний); положення у ліжку (активне, пасивне, вимушене); свідомості (ясна, спутана, кома); виразу обличчя
(спокійне, маскоподібне, байдуже, стражденне, “обличчя Гіппократа” і т. і.), будова тіла, зріст, маса тіла (розраховується індекс маси тіла – ІМТ= 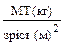 ).
).
6.2. Дані загальною огляду та пальпації: шкіри (колір, еластичність, вологість, температура, висипання, геморагії, розчухи, “судинні зірочки”, “метелик”, рубці, пролежні та ін.); видимих слизових, склери та кон’юнктиви (їх забарвлення); волосся та нігтів; підшкірно-жирової клітковини (ступінь розвитку); наявність периферичних набряків та пастозності (їх локалізація, ступінь вираженості, консистенція, колір шкіри); периферичної лімфатичної системи (величина, консистенція, рухомість, спаяність між собою (пакети) та болючість підщелепових, шийних, над- та підключичних, пахових, ліктьових та пахвинних лімфовузлів).
6.3. Дані огляду голови, обличчя, вушних раковин, ротової порожнини (неприємний запах із рота, стан губ та слизової порожнини рота; число здорових, каріозних та відсутніх зубів, штучні зуби та протези; стан ясен); описання язика – вологий, сухий, обкладений, “малиновий” тощо; стан зіву, глотки та мигдалин (колір, величина, пухкість, наліт, наявність пробок); дані огляду та пальпації щитовидної залози.
6.4. Результати дослідження серцево-судинної системи: огляду (видима пульсація судин – “танець каротид”, пульсація шийних вен, яремної ямки; “серцевий горб”; верхівковий та серцевий поштовхи; систолічне та діастолічне тремтіння); перкусії (визначення правої, верхньої та лівої границь відносної та абсолютної серцевої тупості, ширини поперечника серця та судинного пучка), аускультації серця (верхівки, другого міжребер’я справа та зліва, основи мечовидного відростка та V-точки Боткіна-Ерба) з оцінкою його діяльності (ритмічна чи аритмічна, характер аритмії, частота серцевих скорочень), характеристика тонів серця та інтракардіальних шумів (локалізація, характер, місце та умови найкращого вислуховування), шуму тертя перикарду; вимірювання артеріального тиску, характеристика пульсу (ритм, наповнення, напруження, висота, швидкість, частота тощо) з визначенням можливого дефіциту пульсу.
6.5. Результати дослідження органів дихання: стану носового дихання; характеру мокроти; грудної клітки (конфігурація, деформація, симетричність участі обох половин в акті дихання, участь допоміжних м’язів у акті дихання); частоти дихань, характеру задишки (експіраторна, інспіраторна, змішана); пальпації грудної клітки (больові точки, зони Захар’їна-Геда, резистентність, голосове тремтіння); порівняльної та топографічної перкусії з визначенням границь легень (по середньоключичним, середньопаховим та лопаточним лініям), рухливості нижніх країв легень; аускультації легень (характер дихання, характеристика хрипів, крепітації, шуму тертя плеври, бронхофонії та інших аускультативних феноменів).
Дата добавления: 2015-10-29; просмотров: 150 | Нарушение авторских прав
| <== предыдущая страница | | | следующая страница ==> |
| Зміст економіки середньовіччя. Періодизація, характерні ознаки та типологізація феодальної системи господарства. | | | В 2011-2012 учебном году |